Intubación Endotraqueal MANEJO AVANZADO DE VÍAS AÉREAS. laringoscopio
#AmerraMedical #DrRamonReyesMD #IntubacionEndotraqueal
INTUBACIÓN ENDOTRAQUEAL
Consideraciones previas
La intubación endotraqueal es la técnica definitiva de permeabilización y aislamiento de la vía aérea, permitiendo:
la administración de oxígeno a alta concentración y de un volumen de corriente suficiente para mantener una insuflación pulmonar adecuada.
la aspiración de la tráquea.
la administración de medicamentos vía traqueal.
La intubación endotraqueal y ventilación mecánica son los factores de riesgo de mayor importancia en la neumonía nosocomial. Éste se produce por los siguientes mecanismos:
microaspiraciones de los microorganismos que colonizan vía aérea superior (secreción orofaríngea/ gástrica) a través del espacio virtual neumo-pared traqueal durante maniobras que varían el calibre de vía aérea (tos, deglución), llegando microorganismos al tracto inferior.
Aspiración de material gástrico/esofágico (aspiración de vómito, SNG.)
Inoculación directa de patógenos en el tracto respiratorio inferior (nebulizaciones, sondas de aspiración, secreciones del personal sanitario)
Durante la colocación del tubo, se realizará una técnica aséptica (lo más estéril o limpia posible, en su defecto).
Los equipos de oxigenoterapia que se conectan serán estériles (mascarillas, sondas de aspiración estériles para cada aspiración).
Material
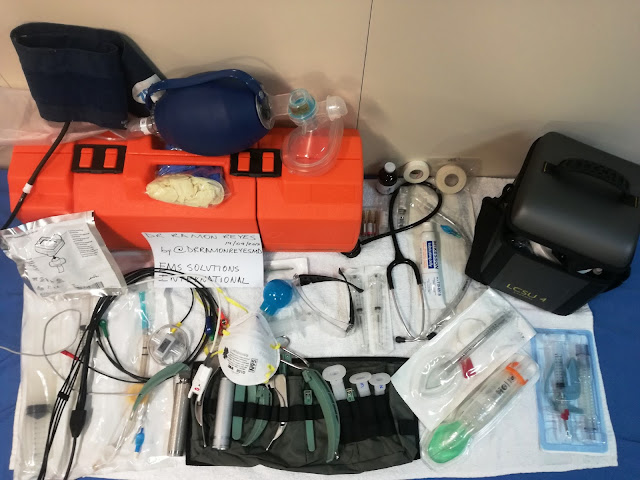
Guantes, prenda para atenuar la luz (manta o similar), fuente de O2, bolsa de ventilación con reservorio y mascarillas de distintos tamaños, cánulas orofaríngeas, tubos endotraqueales (TET) de varios tamaños, filtro antibacteriano, fiador semirrígido, jeringa de 10 ml ., laringoscopio con palas de laringoscopio curvas y rectas de distintos tamaños, lubricante hidrosoluble estéril, pinzas de Magill o Kelly, fonendoscopio, venda, tijeras, aspirador, sonda rígida de Yankauer y sondas de aspiración estériles de distintos calibres, paño estéril.
Preparación del material de intubación.
Fuera del habitáculo asistencial
Utilice el desinfectante de manos previo a la manipulación del material y póngase guantes limpios.
Coloque el material a la altura de la cabeza del paciente, a derecha o izquierda, en función del lado de manejo del Ambú® (diestro o zurdo) del operador.
Sitúe sobre el suelo, en el lado elegido, un empapador, que dividirá en 2 zonas imaginarias, con el fin de colocar el material.
zona limpia: la más próxima al paciente: bolsa de reanimación, cánula de guedel, laringopalas y sonda rígida de aspiración de Yankauer.
zona aséptica: la más alejada del paciente: jeringa, venda, pinzas Magill, lubricante y tubo endotraqueal.
Abra el envase por la parte superior, separando los bordes del envoltorio hacia fuera, exponiendo, únicamente, la porción más proximal del tubo (conexión y testigo).
Si se requiere fiador, abra el envoltorio de éste de igual forma que el del tubo, y extraigalo cogiéndolo exclusivamente por el extremo superior, evitando cualquier contacto con el resto del fiador. Si es necesario, lubrique el tercio distal del fiador aplicando el lubricante con gas estéril.
Lubricación del tubo:
Vierta un poco de lubricante en una esquina de la porción superior del envoltorio del tubo, previamente abierta (el extremo del lubricante no contactará con ningún elemento interior del envase).
En el momento que el tubo vaya a ser extraído del envase, haga pasar los últimos 6-8 cm. distales del tubo por el lubricante aplicado previamente en la esquina del envase, teniendo especial atención que de quede lubricada toda la superficie circunferencial, impregnando con cuidado el tubo en el lubricante con ligero movimiento giratorio. Ponga especial cuidado en no lubricar 2/3 proximales del tubo.
Inmediatamente después tape el envase del lubricante.
Si la intubación es fallida, deseche el tubo utilizado y prepare otro nuevo (estéril).
Finalizada la técnica, separe el material reutilizable para su limpieza, del material desechable que se utilizó, y envuelto en un empapador, elimínelo en el contenedor destinado a material biosanitario.
Dentro del habitáculo asistencial
La "zona ideal" será aquella más alejada del paso de personal, sobre una superficie estable y de fácil acceso desde la cabecera del paciente.
Coloque un empapador encima del asiento lateral, como mesa auxiliar improvisada. Situe sobre éste, la "zona limpia" y la "zona aséptica".
Si la ambulancia consta de armario para maletas, con soporte superior, sitúe sobre esta superficie la "zona estéril" y sobre el asiento lateral la "zona limpia".
técnica
Extienda el paño estéril y coloque todo el material sobre éste.
Compruebe el material que se va a utilizar (balón de neumotaponamiento y laringoscopio)
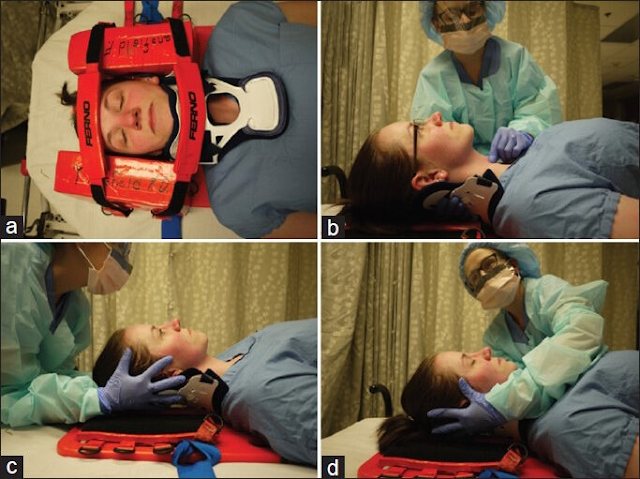
Coloque al paciente en decúbito supino, con el cuello en hiperextensión (manteniendo control cervical en el paciente traumatizado), situándose la persona que va a realizar la intubación detrás de la cabeza del paciente.
Abra la boca del paciente, retire prótesis dentales y cuerpos extraños y aspire si es necesario.
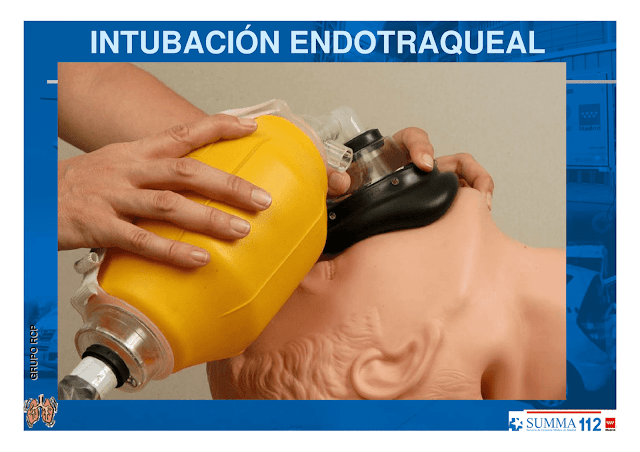
Ventile y oxigene al paciente con cánula, mascarilla y bolsa de reanimación con reservorio conectado a fuente de O2.
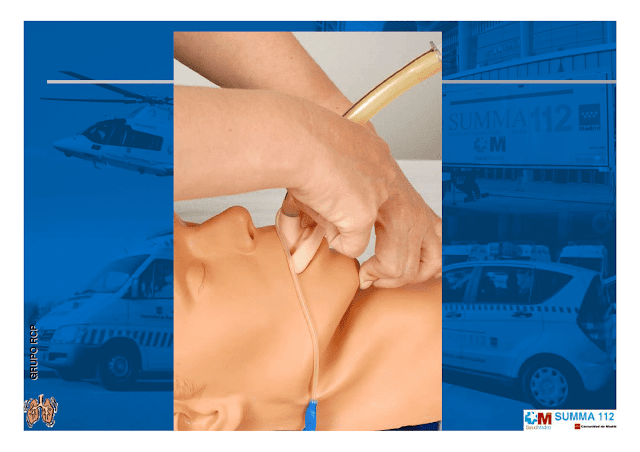
Laringoscopia:
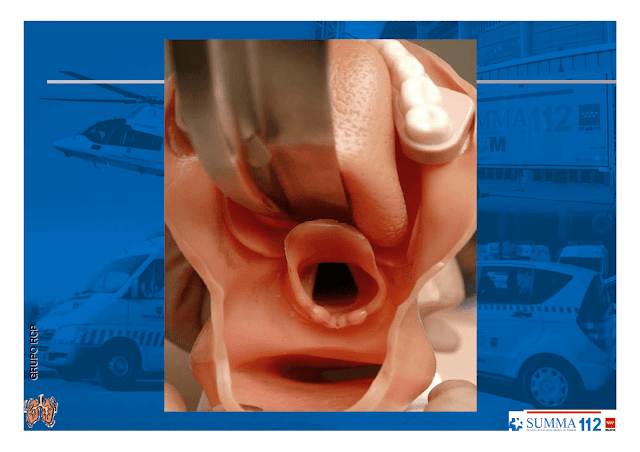
Coja el laringoscopio con la pala montada con la mano izquierda o introduzca la pala por el lado derecho de la boca deslizándola al tiempo que va desplazando la lengua hacia la izquierda. La punta de la pala se situará en la vallecula visualizando la epiglotis bajo la pala si ésta es curva o pisándola (la epiglotis) si la pala es recta.
No deje de ver el extremo distal de la pala, haga tracción hacia arriba y adelante, sin hacer palanca en los dientes hasta visualizar las cuerdas vocales.
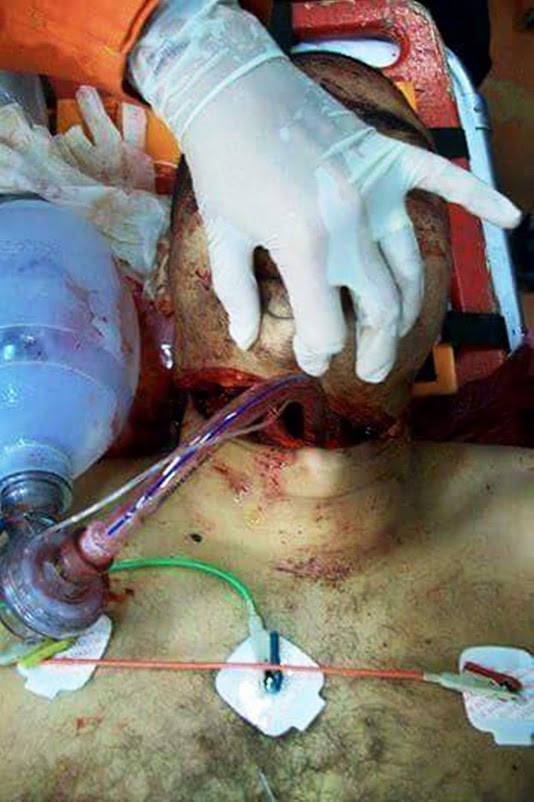
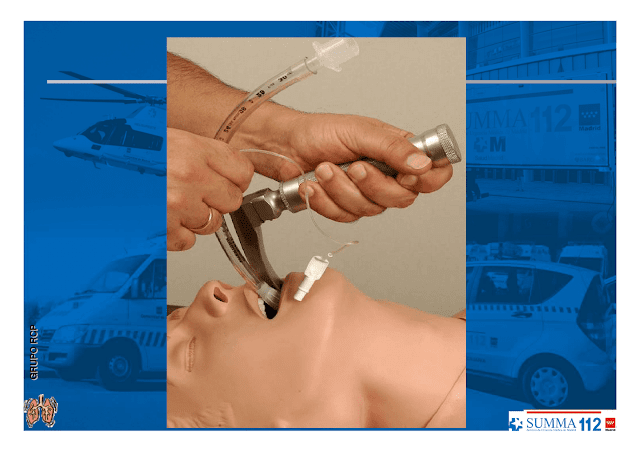
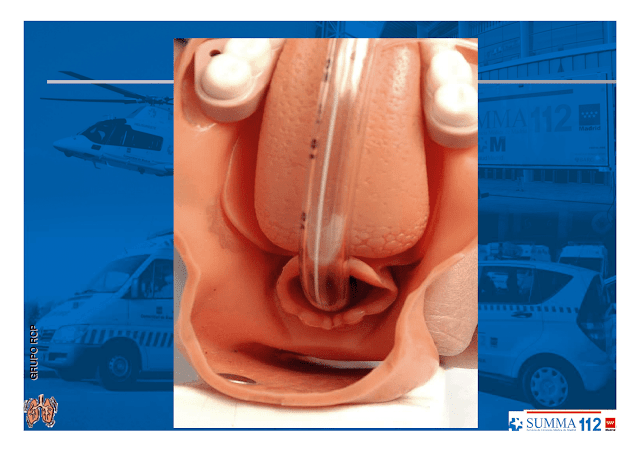
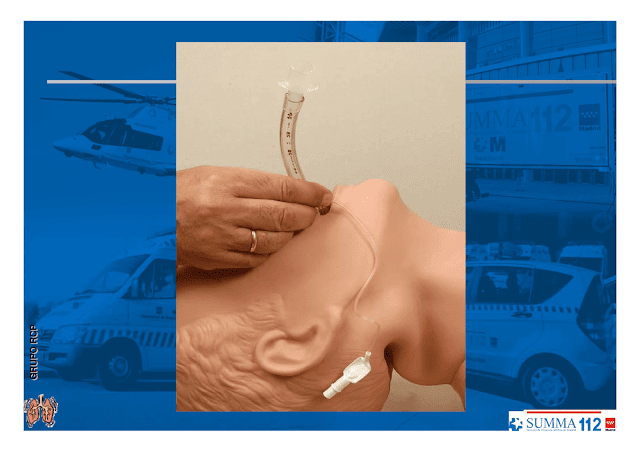
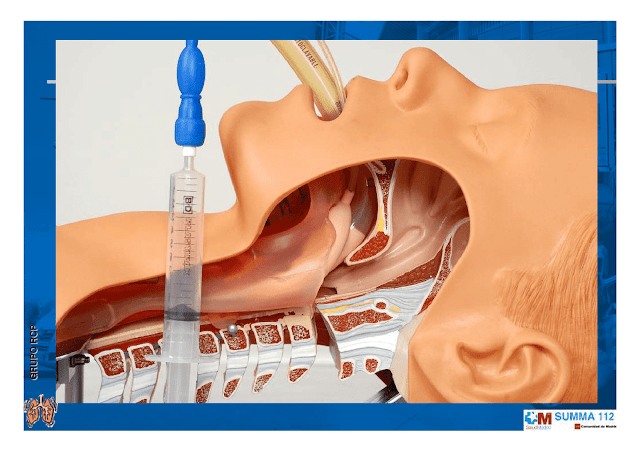
Coja el tubo con la mano derecha e introdúzcalo entre las cuerdas vocales hasta que el balón de neumotaponamiento las sobrepase (20 a 22 cm. desde la comisura de los labios). Se puede utilizar un fiador maleable en su interior, evitando que sobresalga por el extremo distal del tubo (dé forma de palo de golf al fiador y doble hacia arriba).
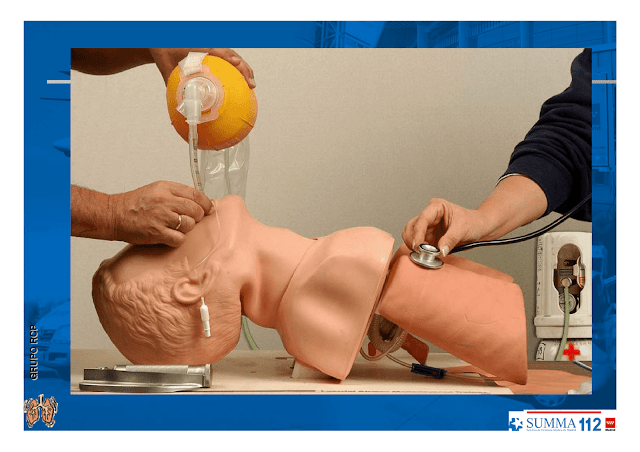
Compruebe la correcta inserción del tubo en la tráquea ventilando al paciente (empañamiento del tubo, movimientos torácicos bilaterales) al mismo tiempo que se auscultan epigastrio y en ambos campos pulmonares (bases y ápex pulmonares).
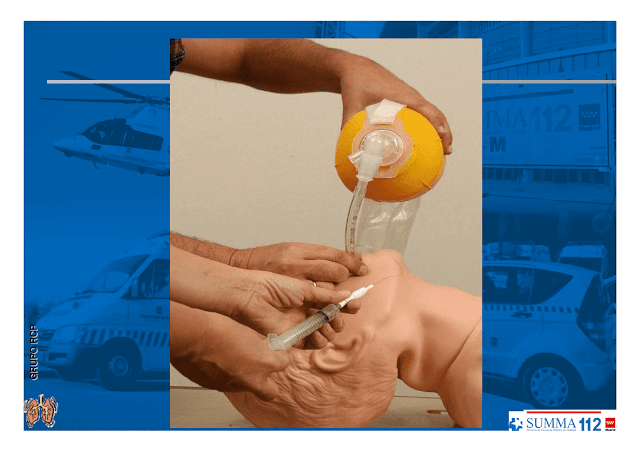
Infle el balón de neumotaponamiento con 8-10 ml de aire.
Coloque el sensor de capnometría para medición de CO2 al final de la aspiración ETCO2.
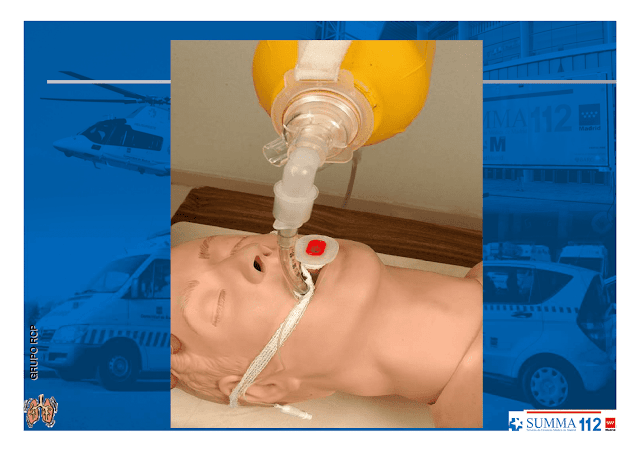
Asegure el tubo endotraqueal con el fijador de tubo.
Coloque la sonda orogástrica (si el paciente lo precisa) antes de la fijación del TET.
Saque la sonda orogástrica bien por el orificio del TET, si el espacio lo permite, o por el orificio lateral del fijador de tubo.
Tenga cuidado de no pilar el tubo del neumotaponamiento con el tornillo de fijación.
https://www.madrid.es/ficheros/SAMUR/data/602_03.htm
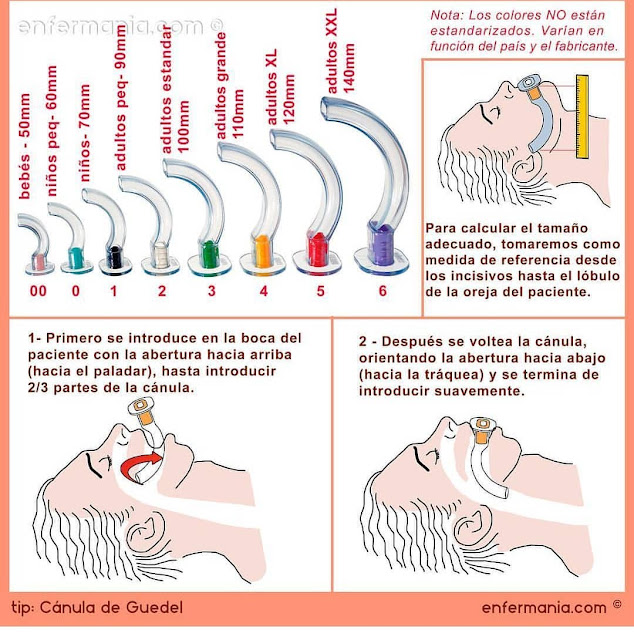
Si no dispone de fijador de tubo, coloque una cánula de Guedel y fíjela junto con el TET.
Ventile con balón de reanimación y O
2 hasta conectar al respirador intercalando filtro antibacterias.
Reevalúe la correcta colocación del TET y del neumotaponamiento.
|
Hospital Santo Domingo. República Dominicana Cambio del termino RSI (Secuencia de Intubación Rápida) por DAI (Intubación Asistida por Drogas
Urnas de votación para proteger a los sanitarios mientras intuban a los pacientes El uso de urnas para proteger a los sanitarios es una medida excepcional que ya se usan en otros hospitales como el Clínico de Valladolid.
Dispositivo Tiawanes para evitar la infeccion Covid-19 durante la intubacion endotrquealhttps://emssolutionsint.blogspot.com/2020/04/dispositivo-tiawanes-para-evitar.html
Guía provisional para proveedores del servicio de salud de pacientes conocidos o sospechosos de COVID-19
Reanimación Cardiopulmonar y Cuidados Cardiovasculares
Traducción: Dres. Elaine Núñez y César J Herrera
Esta información está destinada a ayudar a los proveedores de atención médica a reducir el riesgo de SARS-CoV-2 (el causante de la transmisión de COVID-19), con respecto a la atención de reanimación. Esta información está fundamentada según las recomendaciones del Centro de Control de Enfermedades (CDC) (11 de marzo de 2020).
Cuando atienda a pacientes con COVID-19 conocido o sospechado:
1)Use las precauciones estándar y las basadas en la transmisión durante el cuidado de pacientes con sospecha o confirmado de COVID-19:
A-Procedimientos generadores de aerosoles o gotas de saliva (por ejemplo, Reanimación cardiopulmonar o RCP, intubación endotraqueal, ventilación no invasiva) exponen a los proveedores a un mayor riesgo de transmisión de enfermedades. Estos procedimientos deben realizarse en salas de aislamiento de infecciones transmitidas por el aire. El personal debe utilizar protección respiratoria y limitarse el número de proveedores presentes a los esenciales para la atención y apoyo durante el procedimiento.
B-Los pacientes con COVID-19 conocido o sospechado deben ser atendidos en una habitación individual con la puerta cerrada.
C-Higiene de manos.
D-Equipo de protección personal:
*Protección respiratoria: Utilice un respirador o una mascarilla antes de ingresar a la habitación del paciente o al área de atención. Se deben utilizar mascarilla N95 o respiradores que ofrecen un mayor nivel de protección en lugar de una mascarilla facial.
*Protección para los ojos.
*Guantes.
*Batas: Si hay escasez de batas, se deben priorizar para los procedimientos de generación de aerosoles donde se anticipa riesgo de salpicaduras, y para las actividades de atención al paciente de alto contacto que brindan oportunidad para la transferencia de patógenos a las manos y la ropa de los proveedores.
2)Consideraciones adicionales para procedimientos generadores de aerosoles (según la Federación mundial de Sociedades de anestesiología, 13 de marzo de 2020):
*Si se necesita intubación, utilice la de secuencia rápida con el equipo de protección personal apropiado.
*Si es posible, evite los procedimientos que generan aerosoles (por ejemplo, dispositivo bolsa mascarilla, nebulizadores, ventilación no invasiva a presión positiva).
3)Considere proceder directamente a la intubación endotraqueal en pacientes con insuficiencia respiratoria aguda. El uso de oxigenación nasal de alto flujo y mascarilla CPAP o BiPAP deben evitarse debido a un mayor riesgo de generación de aerosoles.
Guía para personal de urgencias, paramédicos y otros socorristas.
1)Las operadoras de salas de urgencias deben interrogar a las personas que llaman y determinar la posibilidad de que puedan tener signos o síntomas y factores de riesgo para COVID-19. No deben retrasarse las orientaciones en caso de sintomatología severa como paro cardiorrespiratorio inminente.
2)Cuando se sospecha COVID-19 en un paciente que necesita transporte, los proveedores del sistema de emergencia (911) y el centro de salud deben ser notificados con anticipación de que pueden estar atendiendo, transportando o que van a recibir un paciente que puede tener infección por COVID-19.
3)Las prácticas clínicas del personal de emergencia recomendaciones deben basarse en las clínicas sobre COVID-19 más actualizadas y con modificaciones que pueden incluir:
A-Si el sistema de emergencia (911) informa que se sospecha que el paciente tiene COVID-19, los médicos de Urgencias deben seguir las precauciones estándares, incluido el uso de protección para los ojos, y usar equipo de protección apropiado antes de entrar. en la sala. Este equipo de protección personal incluye:
-Protección respiratoria: Mascarilla N95 o respirador de nivel superior (ofrecen un mayor nivel de protección cuando se realiza un procedimiento de generación de aerosoles).
-Protección para los ojos (es decir, gafas o careta desechables que cubren completamente el frente y los lados de la cara)
-Guantes desechables para el examen del paciente.
-Batas: si hay escasez, se deben priorizar para los procedimientos de generación de aerosoles, para actividades donde se producen salpicaduras y aerosoles y aquellas de contacto cercanas que brinden oportunidades para la transferencia de patógenos a las manos y la ropa del personal.
B-Si el sistema de emergencia (911) no ha proporcionado información sobre el potencial COVID-19, el personal debe tomar las precauciones adecuadas al responder a cualquier paciente con signos o síntomas de una infección respiratoria. La evaluación inicial debe comenzar desde una distancia de al menos 6 pies del paciente, si es posible. El contacto debe ser minimizado en la medida de lo posible hasta que se le ponga una mascarilla facial.
C-Si no se sospecha COVID-19, los médicos de emergencia deben seguir el procedimiento estándar y usar el equipo de protección personal apropiado para evaluar a un paciente con una posible infección respiratoria.
D-El paciente debe usar una mascarilla facial para controlar la fuente. Si tiene oxígeno por cánula, debe usar una mascarilla sobre esta. Alternativamente, se puede utilizar una máscara de oxígeno si está clínicamente indicada.
E-Durante el transporte, limite el número de proveedores en el compartimento del paciente a solo personal esencial para minimizar posibles exposiciones.
4)Procedimientos generadores de aerosoles (por ejemplo, RCP, intubación endotraqueal, ventilación no invasiva), exponen a los proveedores a un mayor riesgo de transmisión de la enfermedad por lo que se requiere precauciones adicionales:
A-Los ventiladores mecánicos y otros equipos de ventilación deben estar equipados con filtración para aire espirado.
B-Los encargados de emergencias deben consultar al fabricante de su equipo de ventilación para confirmar la capacidad de filtración adecuada y el efecto de la filtración en la ventilación con presión positiva.
C-Si es posible, las puertas traseras del vehículo de transporte deben abrirse y el sistema de aislamiento debe activarse durante los procedimientos de generación de aerosol. Esto debe estar lejos del tráfico peatonal.
5)Consideraciones especiales para el transporte de pacientes que pueden tener COVID-19:
A-El personal clínico paramédico debe notificar al centro de atención de receptor si el paciente ha tenido exposición, antecedentes, o signos y síntomas sugestivos de COVID-19, a fin de tomar las precauciones de control antes de su llegada.
B-Mantener al paciente separado de otras personas tanto como sea posible. Los familiares y otros contactos con posible COVID-19 no deben viajar en el vehículo de transporte; si lo hacen, deben usar una mascarilla. Pasillo al conductor de la ambulancia del compartimiento del paciente y mantenga las puertas y ventanas bien cerradas.
C-Si se utiliza un vehículo sin un compartimento del conductor y ventilación aislados, se deben abrir las ventanas de aire externas en el área del conductor y encender la ventilación de escape trasera al ajuste más alto, lo cual crea un gradiente de presión negativa en el area del paciente.
| ||
|
INTUBACION PREHOSPITALARIA EN EL EMSWORLD DALLAS TEXAS, EUA. 2010 Dr. Ramón Reyes, MD
Publicación del DR. RAMÓN REYES, MD
Algunos consejos para la verificación de la Correcta Intubación Endotraqueal por el Dr. Ramon Reyes, MD
Intubacion Endotraqueal MANEJO AVANZADO DE VIAS AEREAS. Laringoscopio http://emssolutionsint.blogspot.com/2017/07/intubacion-endotraqueal-tecnica-e.html
Enlace a Curso Stop The Bleed by First Care Provider
https://emssolutionsint.blogspot.com/2017/07/stop-bleed-bleeding-control-basic.html
MAS LIBROS MEDICINA Y SALUD
Les Esperamos en nuestro Grupo en TELEGRAM Soc. IberoAmericana de Emergencias
|
|
La intubación endotraqueal quizás sea uno de los procedimientos que nos causan mayor temor a la hora de realizarlo las primeras ocasiones. Sin embargo, es una técnica que puede llegar a salvar la vida de tu paciente y por lo tanto es necesario dominarla. Aquí te decimos cómo realizarla en 7 sencillos pasos.
|
Oxigenoterapia y Vías AEREAS
El manejo de la vía respiratoria incluye la identificación de una ventilación inadecuada, el reconocimiento de factores de riesgo que predicen una vía aérea difícil y las técnicas utilizadas para intubar de manera segura.
¿Cuándo está indicado intubar?
Imposibilidad de mantener una vía aérea permeable
Imposibilidad para mantener la vía libre de broncoaspiración
Dificultad para lograr un intercambio gaseoso adecuado (hipoxia, hipercarbia)
Necesidad de proveer hiperventilación terapéutica o disminuir el esfuerzo respiratorio (sepsis)
Necesidad de sedar para finos diagnósticos o terapéuticos
No olvides que...
La vía aérea inicia en las cavidades oral y nasal, y continúa en la orofaringe. En niños e infantes, la lengua es más larga en relación a la mandíbula. La glotis se encuentra más elevada y más hacia anterior, la epiglotis es más grande y más flexible.
Valorar los factores de riesgo de una vía aérea difícil es esencial previo a cualquier intervención.
¿Qué dificulta el procedimiento?
Protusión excesiva del maxilar
Incisivos superiores muy destacados
Apertura oral < a 3 dedos
Distancia mentón-hioides < a 3 dedos
Distancia de mandíbula a cartílago tiroides < a 2 dedos
Cuello corto y/o muy ancho
Obstrucción o alteraciones de la vía aérea (por ejemplo, angioedema)
La clasificación de Cormack-Lehane, valora en 4 grados la dificultad de intubación según la visualización de las estructuras laríngeas:
Grado I: Se visualiza la glotis, las cuerdas vocales, las comisuras anterior y posterior
Grado II: Se visualiza epiglotis y la glotis parcialmente
Grado III: Se visualiza solamente epiglotis, no se observan las cuerdas vocales
Grado IV: No se observa ni glotis, ni epiglotis
Otros factores de Riesgo ver Cuandro al final del Post
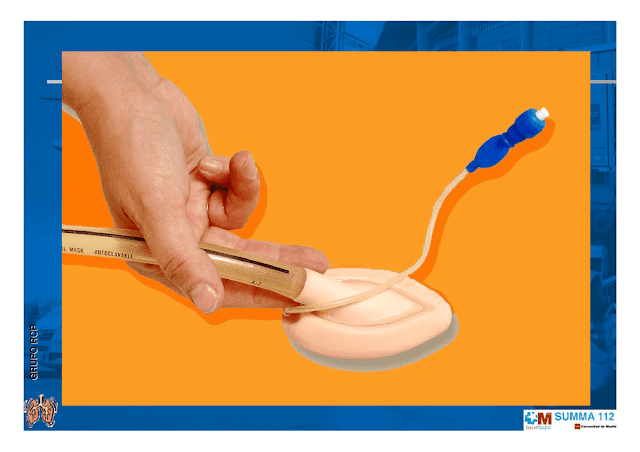
LAS TÉCNICAS EN EL MANEJO DE LA VÍA AÉREA INCLUYEN NO INVASIVAS (MASCARILLA) Y PROCEDIMIENTOS AVANZADOS (INTUBACIÓN ENDOTRAQUEAL, CRICOTIROIDOTOMÍA):
Colocando la mascarilla
La mascarilla no se sella completamente cuando el paciente presenta barba, ausencia de piezas dentales o trauma facial. Los tejidos blandos pueden obstruir la vía aérea en pacientes obesos o ancianos por pérdida de tono muscular. Puede existir una resistencia elevada a la ventilación como en los pacientes asmáticos.
A intubar se ha dicho
La intubación de secuencia rápida requiere de preparación, inducción y agentes paralizantes para crear las condiciones ideales y realizar la inserción del tubo ET.
Más acción, menos preguntas
En situación de urgencia extrema, el manejo de la vía aérea es mucho más relevante que la toma previa de historia clínica y exploración física. Realice una evaluación precisa de la vía aérea para determinar los factores de riesgo que pueden dificultar la intubación cuando el tiempo lo permita.
¿Qué explorar?
Explora la boca (ie dentadura, tamaño de los dientes, vista del paladar blando). Determina el espacio disponible durante la apertura completa de la boca. Valora las características anatómicas del cuello. La movilidad cervical debe ser valorada siempre y cuando no exista probable traumatismo en esa zona. Estridor, roncus o la incapacidad de eliminar las secreciones son sugerentes de obstrucción de vías aéreas.
Considere causas reversibles de compromiso de vías respiratorias como hipoglicemia o sobredosis de opioides. El test de Mallampati–Samsoon clasifica la dificultad de intubación en 4 grados según la visualización de las estructuras faríngea (pilares, úvula, paladar blando) con el paciente sentado con la boca abierta y la lengua protruida al máximo sin realizar fonación, este test es una excelente herramienta de apoyo pero no debes usarla como único criterio.
¿Qué estudios de gabinete y laboratorio son relevantes?
oximetria
ECG
Rx de tórax en pacientes con patología pulmonar y posterior a la intubación endotraqueal para asegurar que el tubo no se ha colocado en el bronquio principal derecho. El extremo distal del tubo debe quedar 2 cms. por arriba de la carina.
Un paciente con compromiso respiratorio nunca debe enviarse una radiología previa al aseguramiento de la vía respiratoria.
Ahora sí, los 7 pasos:
1. Prepara tu material
Revisa la luz del laringoscopio
Coloca un estilete dentro del tubo endotraqueal (TET), la punta del estilete no debe sobrepasar la punta del TET, evita rasgarlo o incluso perforarlo.
Revise el globo del TET con una jeringa de 10 ml. y conecta la succion
Prepare hojas de laringoscopio. La mayoría de los adultos requiere una Macintosh curva 3 o 4. La Miller recta es preferible cuando la vía respiratoria está muy anterior o no es posible la visualización de cuerdas vocales con hoja Macintosh.
Los TET tienen un diámetro de 2,5 mm a 9 mm. En la mayoría de las mujeres 7,5 mm es lo normal, en hombres 8,0 mm. Existen tubos más pequeños para niños menores de 8 años, ya que el cartílago cricoides es la parte más estrecha de la vía aérea.
En adultos coloque sábanas o almohadillas por debajo de la cabeza para colocarla en la mejor posición y visualizar correctamente las cuerdas vocales.
Se retira cualquier dentadura falsa o suelta así como escombros en la boca y orofaringe.
2. Oxigena
Cualquier paciente que requiera intubación traqueal urgente debe recibir inmediatamente flujo alto de oxígeno a la mayor concentración posible. Esto normalmente se hace con ayuda de una mascarilla facial con reservorio de oxígeno, aunque no proporcione altas concentraciones de oxígeno como la bolsa mascarilla de válvula de exhalación de un sentido. Si tu paciente es cooperador, serán suficientes ocho respiraciones profundas las cuales aportarán el mismo grado de preoxigenación.
3. Flojito y cooperando
Para una adecuada Secuencia Rápida de Intubación (SRI) es necesario utilizar un sedante y un bloqueador neuromuscular, para llevar al paciente a la inconsciencia y flacidez. De esta manera mitigaremos las respuestas no beneficiosas para lograr una laringoscopia e intubación adecuada. La combinación de estos dos grupos de fármacos ha resultado en una fórmula eficiente para nuestra emergencia. El pancuronio está contraindicado en SRI ya que causa taquicardia y liberación de histamina.
4. Induce a tu paciente
Se utiliza UNO de los siguientes fármacos:
Etomidato (0,3 mg/kg), ideal en caso de hipotensión o PIC aumentada
Tiopental (3 a 5 mg/kg), aporta propiedades anticonvulsivantes
Ketamina (1 a 2 mg/kg), ideal en caso de vía aérea reactiva ya que broncodilata
Propofol (1,5 a 3 mg/kg)
Midazolam (0,2 a 0,3 mg/kg), subdosificado frecuentemente
Metohexital (1 a 3 mg/kg), funge también como neuroprotector
5. ¡Quieto!
Es necesario paralizar para facilitar la intubación endotraqueal en pacientes sin riesgo de vía aérea difícil. Se utilizan bloqueadores neuromusculares.
Succinilcolina (1.5 mg/kg) con inicio de acción al minuto, parálisis requerida a los 45 a 60 segundos, y reducción del efecto a los 10 min. Este agente puede causar aumento de la presión intraocular y/o incremento transitorio del PIC. No se debe usar en pacientes con sospecha o diagnóstico de hiperpotasemia, denervación neuromuscular, hipertermia maligna, distrofia muscular, rabdomiolisis, quemaduras dentro de las 72 horas previas y AVC dentro de las 72 horas previas.
6. Coloca el tubo
El maneral del laringoscopio se toma con la mano izquierda y la hoja está colocada en la orofaringe.
Se levanta la hoja hacia arriba y hacia los pies del paciente hasta que puedan verse las cuerdas vocales.
Si tienes ayudante, apoyate de la maniobra de Sellick.
La hoja debe ser insertada y empujada recorriendo a lo largo de la pared derecha o de la línea media, rechazando la lengua hacia el lado izquierdo.
No cometas el clásico error del novato, evita la terrible palanca muñequeando, pues dañarás los dientes superiores.
Avanza la hoja con cuidado hacia la epiglotis, nunca debes perderla de vista.
El TET está colocado a través de las cuerdas vocales.
Debes retirar el estilete una vez que el TET pase las cuerdas vocales
Cuando la hoja del laringoscopio está colocada de manera adecuada, son visibles la epiglotis, glotis y cuerdas vocales.
SI TE FUE IMPOSIBLE INTUBAR, AÚN TIENES COMO OPCIÓN LA MASCARILLA LARÍNGEA.
7. Confirma la ubicación
Confirma la ubicación del TET inmediatamente, observando el paso del mismo a través de las cuerdas vocales, auscultación, capnometría, ultrasonido, etc…
Los ruidos respiratorios deben ser iguales en ambos lados, ya que si están ausentes o disminuidos del lado izquierdo significa que ha intubado el bronquio derecho. Checa también en epigastrio y, si escuchas ruidos al insuflar, sospecha intubación esofágica.
Una vez colocado y confirmado, el tubo se fija a los labios del paciente.
Recuerda que cualquier paciente con intubación endotraqueal (o que la requiera) cumple con un criterio de admisión a la UCI, pero esto no necesariamente quiere decir que vaya a ser admitido. La maniobra de Sellick, la cual consiste en aplicar presión sobre el cartílago cricoides ocluyéndo la laringofaringe en un 35%, no se recomienda. Aunque algunos estudios no han encontrado que la presión sobre los cricoides genere una barrera para la inserción de la vía aérea avanzada, la mayoría ha demostrado que impide la colocación, afecta la tasa de ventilación exitosa, y dificulta la ventilación. Puede ocurrir aspiración a pesar de la aplicación de presión.
Nota del editor: En la imagen de encabezado, el médico no utiliza guantes porque se encuentra intubando a un simulador. En pacientes, es una norma básica de bioseguridad utilizarlos.
Referencias
Orebaugh, S., Snyder J. Laringoscopia directa e intubación traqueal en adultos. En: UpToDate, Publicación TW (Ed), UpToDate, Waltham, MA. (Consultado el 3 de febrero de 2015.)
Caro D. Agentes bloqueadores neuromusculares (NMBA) para la intubación de secuencia rápida en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Rosen, P. y Marx, J. (2014). Capítulo 1: Vía aérea. En la medicina de urgencias de Rosen: conceptos y práctica clínica. (8ª ed.). Filadelfia: Elsevier Saunders.
Bair A., Laurin E. Introductores de tubo endotraqueal (bujía elástica de encía) para intubación de emergencia. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Isaac M., Curtis J. Cuidados paliativos: problemas en la unidad de cuidados intensivos en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Bair A. Intubación de secuencia rápida en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 3 de febrero de 2015.
Última actualización: 11.07.2015 a las 20:00 Hrs.
|
El manejo de la vía respiratoria incluye la identificación de una ventilación inadecuada, el reconocimiento de factores de riesgo que predicen una vía aérea difícil y las técnicas utilizadas para intubar de manera segura.
¿Cuándo está indicado intubar?
Imposibilidad de mantener una vía aérea permeable
Imposibilidad para mantener la vía libre de broncoaspiración
Dificultad para lograr un intercambio gaseoso adecuado (hipoxia, hipercarbia)
Necesidad de proveer hiperventilación terapéutica o disminuir el esfuerzo respiratorio (sepsis)
Necesidad de sedar para finos diagnósticos o terapéuticos
No olvides que...
La vía aérea inicia en las cavidades oral y nasal, y continúa en la orofaringe. En niños e infantes, la lengua es más larga en relación a la mandíbula. La glotis se encuentra más elevada y más hacia anterior, la epiglotis es más grande y más flexible.
Valorar los factores de riesgo de una vía aérea difícil es esencial previo a cualquier intervención.
¿Qué dificulta el procedimiento?
Protusión excesiva del maxilar
Incisivos superiores muy destacados
Apertura oral < a 3 dedos
Distancia mentón-hioides < a 3 dedos
Distancia de mandíbula a cartílago tiroides < a 2 dedos
Cuello corto y/o muy ancho
Obstrucción o alteraciones de la vía aérea (por ejemplo, angioedema)
La clasificación de Cormack-Lehane, valora en 4 grados la dificultad de intubación según la visualización de las estructuras laríngeas:
Grado I: Se visualiza la glotis, las cuerdas vocales, las comisuras anterior y posterior
Grado II: Se visualiza epiglotis y la glotis parcialmente
Grado III: Se visualiza solamente epiglotis, no se observan las cuerdas vocales
Grado IV: No se observa ni glotis, ni epiglotis
Otros factores de Riesgo ver Cuandro al final del Post
LAS TÉCNICAS EN EL MANEJO DE LA VÍA AÉREA INCLUYEN NO INVASIVAS (MASCARILLA) Y PROCEDIMIENTOS AVANZADOS (INTUBACIÓN ENDOTRAQUEAL, CRICOTIROIDOTOMÍA):
Colocando la mascarilla
La mascarilla no se sella completamente cuando el paciente presenta barba, ausencia de piezas dentales o trauma facial. Los tejidos blandos pueden obstruir la vía aérea en pacientes obesos o ancianos por pérdida de tono muscular. Puede existir una resistencia elevada a la ventilación como en los pacientes asmáticos.
A intubar se ha dicho
La intubación de secuencia rápida requiere de preparación, inducción y agentes paralizantes para crear las condiciones ideales y realizar la inserción del tubo ET.
Más acción, menos preguntas
En situación de urgencia extrema, el manejo de la vía aérea es mucho más relevante que la toma previa de historia clínica y exploración física. Realice una evaluación precisa de la vía aérea para determinar los factores de riesgo que pueden dificultar la intubación cuando el tiempo lo permita.
¿Qué explorar?
Explora la boca (ie dentadura, tamaño de los dientes, vista del paladar blando). Determina el espacio disponible durante la apertura completa de la boca. Valora las características anatómicas del cuello. La movilidad cervical debe ser valorada siempre y cuando no exista probable traumatismo en esa zona. Estridor, roncus o la incapacidad de eliminar las secreciones son sugerentes de obstrucción de vías aéreas.
Considere causas reversibles de compromiso de vías respiratorias como hipoglicemia o sobredosis de opioides. El test de Mallampati–Samsoon clasifica la dificultad de intubación en 4 grados según la visualización de las estructuras faríngea (pilares, úvula, paladar blando) con el paciente sentado con la boca abierta y la lengua protruida al máximo sin realizar fonación, este test es una excelente herramienta de apoyo pero no debes usarla como único criterio.
¿Qué estudios de gabinete y laboratorio son relevantes?
oximetria
ECG
Rx de tórax en pacientes con patología pulmonar y posterior a la intubación endotraqueal para asegurar que el tubo no se ha colocado en el bronquio principal derecho. El extremo distal del tubo debe quedar 2 cms. por arriba de la carina.
Un paciente con compromiso respiratorio nunca debe enviarse una radiología previa al aseguramiento de la vía respiratoria.
Ahora sí, los 7 pasos:
1. Prepara tu material
Revisa la luz del laringoscopio
Coloca un estilete dentro del tubo endotraqueal (TET), la punta del estilete no debe sobrepasar la punta del TET, evita rasgarlo o incluso perforarlo.
Revise el globo del TET con una jeringa de 10 ml. y conecta la succion
Prepare hojas de laringoscopio. La mayoría de los adultos requiere una Macintosh curva 3 o 4. La Miller recta es preferible cuando la vía respiratoria está muy anterior o no es posible la visualización de cuerdas vocales con hoja Macintosh.
Los TET tienen un diámetro de 2,5 mm a 9 mm. En la mayoría de las mujeres 7,5 mm es lo normal, en hombres 8,0 mm. Existen tubos más pequeños para niños menores de 8 años, ya que el cartílago cricoides es la parte más estrecha de la vía aérea.
En adultos coloque sábanas o almohadillas por debajo de la cabeza para colocarla en la mejor posición y visualizar correctamente las cuerdas vocales.
Se retira cualquier dentadura falsa o suelta así como escombros en la boca y orofaringe.
2. Oxigena
Cualquier paciente que requiera intubación traqueal urgente debe recibir inmediatamente flujo alto de oxígeno a la mayor concentración posible. Esto normalmente se hace con ayuda de una mascarilla facial con reservorio de oxígeno, aunque no proporcione altas concentraciones de oxígeno como la bolsa mascarilla de válvula de exhalación de un sentido. Si tu paciente es cooperador, serán suficientes ocho respiraciones profundas las cuales aportarán el mismo grado de preoxigenación.
3. Flojito y cooperando
Para una adecuada Secuencia Rápida de Intubación (SRI) es necesario utilizar un sedante y un bloqueador neuromuscular, para llevar al paciente a la inconsciencia y flacidez. De esta manera mitigaremos las respuestas no beneficiosas para lograr una laringoscopia e intubación adecuada. La combinación de estos dos grupos de fármacos ha resultado en una fórmula eficiente para nuestra emergencia. El pancuronio está contraindicado en SRI ya que causa taquicardia y liberación de histamina.
4. Induce a tu paciente
Se utiliza UNO de los siguientes fármacos:
Etomidato (0,3 mg/kg), ideal en caso de hipotensión o PIC aumentada
Tiopental (3 a 5 mg/kg), aporta propiedades anticonvulsivantes
Ketamina (1 a 2 mg/kg), ideal en caso de vía aérea reactiva ya que broncodilata
Propofol (1,5 a 3 mg/kg)
Midazolam (0,2 a 0,3 mg/kg), subdosificado frecuentemente
Metohexital (1 a 3 mg/kg), funge también como neuroprotector
5. ¡Quieto!
Es necesario paralizar para facilitar la intubación endotraqueal en pacientes sin riesgo de vía aérea difícil. Se utilizan bloqueadores neuromusculares.
Succinilcolina (1.5 mg/kg) con inicio de acción al minuto, parálisis requerida a los 45 a 60 segundos, y reducción del efecto a los 10 min. Este agente puede causar aumento de la presión intraocular y/o incremento transitorio del PIC. No se debe usar en pacientes con sospecha o diagnóstico de hiperpotasemia, denervación neuromuscular, hipertermia maligna, distrofia muscular, rabdomiolisis, quemaduras dentro de las 72 horas previas y AVC dentro de las 72 horas previas.
6. Coloca el tubo
El maneral del laringoscopio se toma con la mano izquierda y la hoja está colocada en la orofaringe.
Se levanta la hoja hacia arriba y hacia los pies del paciente hasta que puedan verse las cuerdas vocales.
Si tienes ayudante, apoyate de la maniobra de Sellick.
La hoja debe ser insertada y empujada recorriendo a lo largo de la pared derecha o de la línea media, rechazando la lengua hacia el lado izquierdo.
No cometas el clásico error del novato, evita la terrible palanca muñequeando, pues dañarás los dientes superiores.
Avanza la hoja con cuidado hacia la epiglotis, nunca debes perderla de vista.
El TET está colocado a través de las cuerdas vocales.
Debes retirar el estilete una vez que el TET pase las cuerdas vocales
Cuando la hoja del laringoscopio está colocada de manera adecuada, son visibles la epiglotis, glotis y cuerdas vocales.
SI TE FUE IMPOSIBLE INTUBAR, AÚN TIENES COMO OPCIÓN LA MASCARILLA LARÍNGEA.
7. Confirma la ubicación
Confirma la ubicación del TET inmediatamente, observando el paso del mismo a través de las cuerdas vocales, auscultación, capnometría, ultrasonido, etc…
Los ruidos respiratorios deben ser iguales en ambos lados, ya que si están ausentes o disminuidos del lado izquierdo significa que ha intubado el bronquio derecho. Checa también en epigastrio y, si escuchas ruidos al insuflar, sospecha intubación esofágica.
Una vez colocado y confirmado, el tubo se fija a los labios del paciente.
Recuerda que cualquier paciente con intubación endotraqueal (o que la requiera) cumple con un criterio de admisión a la UCI, pero esto no necesariamente quiere decir que vaya a ser admitido. La maniobra de Sellick, la cual consiste en aplicar presión sobre el cartílago cricoides ocluyéndo la laringofaringe en un 35%, no se recomienda. Aunque algunos estudios no han encontrado que la presión sobre los cricoides genere una barrera para la inserción de la vía aérea avanzada, la mayoría ha demostrado que impide la colocación, afecta la tasa de ventilación exitosa, y dificulta la ventilación. Puede ocurrir aspiración a pesar de la aplicación de presión.
Nota del editor: En la imagen de encabezado, el médico no utiliza guantes porque se encuentra intubando a un simulador. En pacientes, es una norma básica de bioseguridad utilizarlos.
Referencias
Orebaugh, S., Snyder J. Laringoscopia directa e intubación traqueal en adultos. En: UpToDate, Publicación TW (Ed), UpToDate, Waltham, MA. (Consultado el 3 de febrero de 2015.)
Caro D. Agentes bloqueadores neuromusculares (NMBA) para la intubación de secuencia rápida en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Rosen, P. y Marx, J. (2014). Capítulo 1: Vía aérea. En la medicina de urgencias de Rosen: conceptos y práctica clínica. (8ª ed.). Filadelfia: Elsevier Saunders.
Bair A., Laurin E. Introductores de tubo endotraqueal (bujía elástica de encía) para intubación de emergencia. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Isaac M., Curtis J. Cuidados paliativos: problemas en la unidad de cuidados intensivos en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 4 de febrero de 2015.)
Bair A. Intubación de secuencia rápida en adultos. En: UpToDate, Post TW (Ed), UpToDate, Waltham, MA. (Consultado el 3 de febrero de 2015.
Última actualización: 11.07.2015 a las 20:00 Hrs.
|
MEDICINA TÁCTICA TACMED España por EMS Solutions International
http://emssolutionsint.blogspot.co.uk/2017/09/tactical-medicine-tacmed-espana-by-ems.html

|
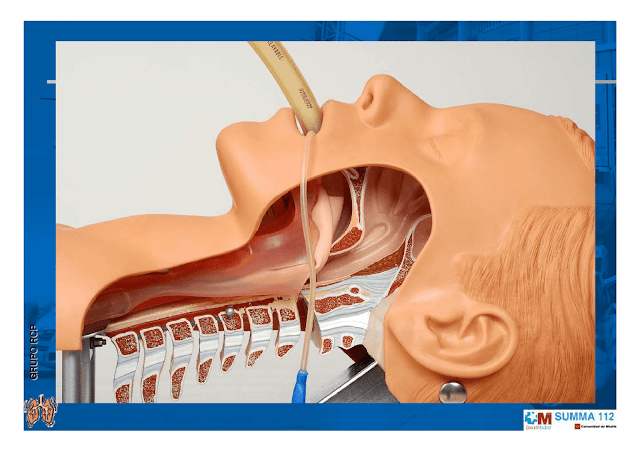
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |
|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
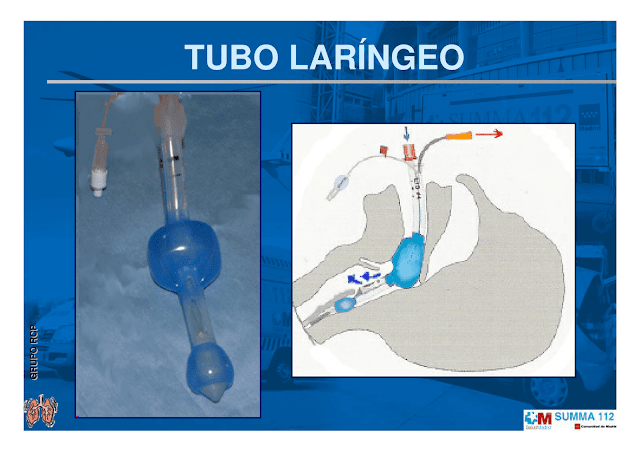 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
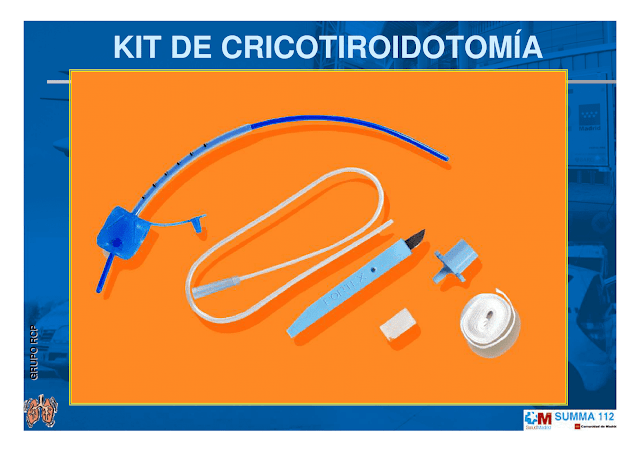 |
| VIA AEREA Grupo de RCP SUMMA 112 |
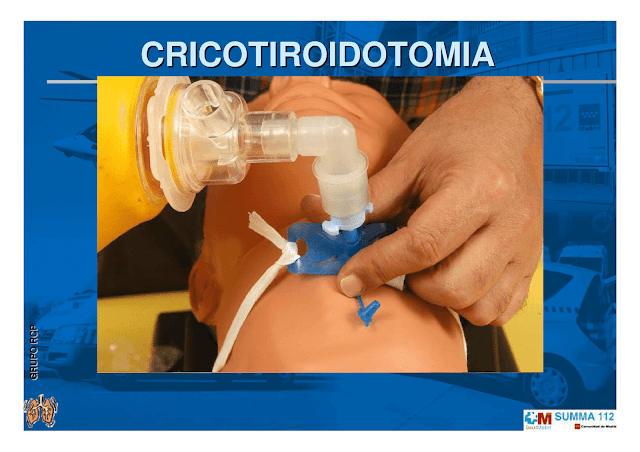
|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
 |
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
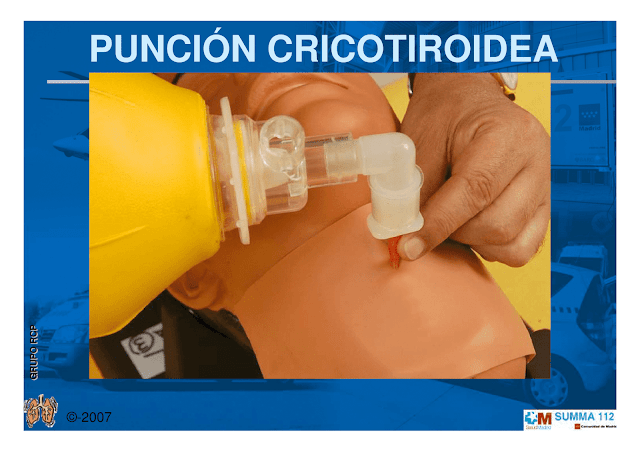
|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |

|
| VIA AEREA Grupo de RCP SUMMA 112 |
https://emssolutionsint.blogspot.com/2018/12/extraccion-de-cuerpos-extranos-de-la.html
El uso de collares cervicales durante el manejo de la vía aérea dificulta la ventilación con mascarilla, disminuye la apertura oral a la mitad (a menos de 20 mm entre incisivos), y reduce la visión de la glotis aumentando el Grado de visualización de Cormack.
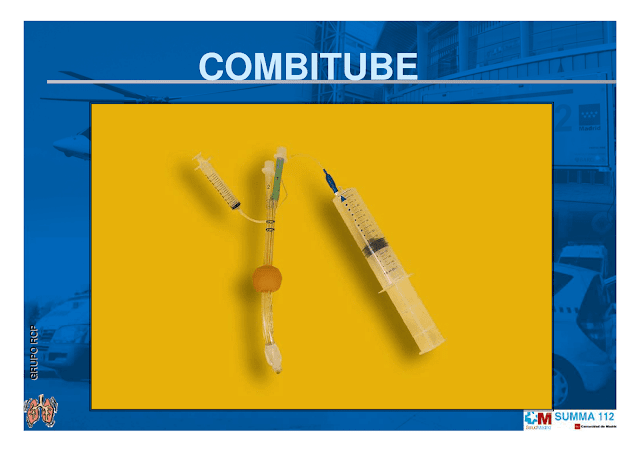
Los tubos laríngeos podrían aumentar la supervivencia al paro cardíaco ESTUDIO realizado por EMS1
Los peligros de la hipoxia peri-intubación
por EMSWORLD
24/05/2019
Jeffrey L. Jarvis, MD, MS, EMT-P, FACEP, FAEMS
La señora Smith es una esposa, madre y abuela de 68 años. Ella se ha sentido "algo raro" durante algunos días — nada específico, sólo no del todo bien. Dice que hasta el día de hoy es que comenzó a quedarse sin aliento.
Debido a su historial de problemas médicos, esto no es inusual para la Sra. Herrero. Ella usa un inhalador de salbutamol y continúa tomando su furosemida diariamente según lo prescrito. Desafortunadamente su respiración empeora, al punto de tener que llamar al 9-1-1.
Una unidad avanzada y un supervisor de campo responden a su casa. Le encuentran sentados en su sala, con evidente dificultad respiratoria. La paciente luce diaforética y ansiosa. Durante la evaluación inicial le encuentran taquicárdica, ligeramente hipertensa y afebril, con una saturación del 90%. Aplique una mascarilla no recirculante mientras evalúan los sonidos respiratorios. Al escuchar las sibilancias espiratorias, administre salbutamol + ipratropio nebulizados. Su oximetría de pulso no mejora; De hecho, comienza a caer.
Al darse cuenta de que el nebulizador por sí solo no funciona, la colocación en CPAP. Desafortunadamente, la Sra. Smith se está agitando y entrando en estado confusional agudo. Comienza a tratar de quitarse la máscara de CPAP del rostro; Es obvio que no está tolerando los intentos de ayudarla. Después de una breve discusión, la tripulación está de acuerdo en que ha fallado la ventilación no invasiva y deciden iniciar la intubación con secuencia rápida de inducción (SRI): administran 2 mg/kg de ketamina por vía intravenosa, seguidos rápidamente por 2 mg/ kg de succinilcolina por la misma vía.
Cuando la Sra. Smith se relaja y se vuelve apneica, la bajan a una posición supina en el suelo. Los paramédicos comienzan a intubarla con un video laringoscopio (VL). Todos miran la pantalla del VL, ya que lo que se esperaba que fuera una intubación fácil, se vuelve difícil. Nadie, sin embargo, está mirando el monitor.
86% - 80% - 75% - 60%.
La señora Smith, quien tenía una frecuencia cardíaca inicial de 120, se está volviendo bradicárdica. Su frecuencia cae más y más rápido. 80-50-30…
¡Asistolia!
Al percatarse de ello, los paramédicos abortan el intento de intubación, comienzan las compresiones torácicas y ventilan con una BVM. La saturación mejora al 90% y obtiene pulsos de nuevo. Un segundo paramédico intenta la intubación y afortunadamente tiene éxito. La saturación aumenta a 96% y su pulso y presión arterial se estabilizan. ¡UIF!
Los paramédicos se dicen a sí mismos que la Sra. Smith está muy enfermo, y que algunas veces estas cosas simplemente suceden. "Nada podríamos haber hecho de manera diferente". Afortunadamente todo está bien ahora, así que no hay daño, no hay falla.
Sin embargo, la señora Smith nunca se despertó. Tiene una lesión cerebral hipóxica permanente y permanece en estado vegetativo. Su esposo, sus hijos y sus nietos no la tendrán de vuelta. Todo por culpa de una enfermedad imprevisible e inevitable.
¿Pero fue realmente imprevisible? ¿Fue realmente inevitable?
La Sra. Smith sufrió un paro cardíaco hipóxico peri-intubación—una muerte en secuencia rápida. Esto no solo es predecible sino prevenible. Al cambiar sistemáticamente la forma en que abordamos la intubación podemos evitar esto y asegurarnos de que otra “Sra. Smith”, en el futuro, pueda regresar a casa con sus familiares.
Hipoxia Peri-Intubación
La intubación ha sido parte del entrenamiento del paramédico desde el primer plan nacional de estudios en los Estados Unidos (NHTSA). Los materiales de capacitación siempre han mencionado alguna versión de las “P´s de intubación”: preparación, preoxigenación, pretratamiento y parálisis. Desafortunadamente, la mayoría de estas P se han pasado por alto tanto en el entrenamiento como en la práctica diaria. Muchos paramédicos (y médicos) pasan directamente al paso “más sexy”: coloque el tubo endotraqueal. Este desprecio por los fundamentos ha hecho que la hipoxia peri-intubación sea común tanto en el SEM como en diferentes áreas del hospital.
En el año 2003, en un estudio sobre el SRI por el SEM en pacientes con lesiones cerebrales traumáticas, el 57% de los pacientes tuvo, al menos, un episodio hipóxico durante la intubación.1 La mayoría de estos (81%) no se se encontraba hipóxica en un inicio y los paramédicos involucrados los catalogaron de inicio como "intubaciones fáciles". El 9% de estos pacientes también experimentan bradicardia.
Más recientemente, un equipo dirigido por investigadores de Physio-Control encontró que el 43% de los pacientes sometidos a un SRI por el SEM experimentaron hipoxia peri-intubación; el 68% fue grave (SpO2 inferior al 80%).2 El nadir promedio (la saturación más baja) fue del 71%, y el percentil 25 fue de un aterrador 36%. ¡Esto significa que una cuarta parte de todos los pacientes intubados tuvieron saturaciones durante la intubación inferiores al 36%! Estos no fueron episodios breves; la duración media fue de dos minutos. Este estudio se realizó en un sistema con una tasa de éxito al primer intento (First Pass Success, FPS, por sus siglas en inglés) superior al 82%. De hecho, el 70% de las saturaciones bajas ocurrieron durante el primer intento exitoso. Claramente, la intubación al primer intento, por si sola, no es suficiente para prevenir la hipoxia.
Esto no ocurre solo en la calle. De 166 intubaciones con SRI en la sala de urgencias, el 36% experimentó un episodio hipóxico peri-intubación. De estos, el 93% no se encontraban hipóxicos para empezar.3
Esto no es cuestión de ser malos paramédicos o malos médicos. Como seres humanos, somos propensos a saturarnos de tareas durante eventos críticos, como la intubación de un paciente gravemente enfermo (y normalmente no intubamos a pacientes sanos). De 100 intubaciones bajo observación directa en una sala de urgencias, los médicos subestimaron la cantidad de pacientes con desaturación (23% observados vs 13% percibidos) y la duración del intento de intubación (45s observados vs 23s percibidos).4 Esto sucede por ser humanos, no por ser malos proveedores. No podemos intubar y monitorear a los pacientes de manera confiable durante una emergencia y necesitamos cambiar sistemáticamente la manera en que intubamos para evitar esto.
La hipoxia peri-intubación no solo es común, sino que también es dañina, particularmente en pacientes con afecciones que no toleran bien la hipoxia y la isquemia tisular, como la lesión cerebral traumática (LCT), por ejemplo. La probabilidad de muerte en estos pacientes con un episodio de hipoxia en un estudio prehospitalario fue de 3.9.5. Esto significa que las probabilidades de muerte fueron 290% más altas para los pacientes con hipoxia que para los que no lo tenían.
Este no fue un hallazgo aislado; en un gran registro estatal de pacientes con LCT, las probabilidades de muerte en pacientes con hipoxia fueron aún mayores: 6.6.6 Este estudio también observó los efectos de la hipotensión y encontró que un solo episodio de hipotensión se comprometió con un 340% más de probabilidades de muerte y, sorprendentemente, las probabilidades de muerte en pacientes con hipotensión e hipoxia fueron 1,220% (proporción de probabilidades 13.2) más altas que para los pacientes que no tenían ninguno.
La hipoxia también se asocia con paro cardíaco y bradicardia hemodinámicamente significativa. En un estudio académico en sala de urgencias, el 2% de las SRI tuvieron un paro cardíaco peri-intubación, y más del 80% de estos fueron debidos a hipoxia.7
La importancia de la intubación al primer intento.
Se ha prestado mucha atención para lograr el éxito al primer intento al momento de intubar. ¿Por qué es esto importante? Debido a que su fracaso se asocia con un aumento de los eventos adversos, siendo el más común la hipoxia peri-intubación.
En un estudio de más de 1,800 intubaciones en la sala de urgencias, la tasa de eventos adversos fue del 14% con intubación en el primer intento, pero aumentó a 47% con dos intentos y 64% con tres.8 El más común de estos eventos fue la hipoxia (9.2% al primer intento; 38% con dos intentos). Las probabilidades de tener un evento adverso con más de un intento fueron 652% más altas que con el paso al primer intento. Estas probabilidades también se observaron en un estudio aún más amplio de 2,616 pacientes sometidos a intubación en 11 salas de urgencias japonesas, donde la proporción de probabilidades para los eventos adversos mayores fue de 8.9 con dos intentos y 13.9 con tres, en comparación con la intubación al primer intento.9
Además de aumentar las probabilidades de eventos adversos, los múltiples intentos también tienen menos probabilidades de éxito. Hay un punto de inflexión por encima del cual los intentos adicionales son estadísticamente inútiles.10 Para la intubación endotraqueal (IET) prehospitalaria, ese punto es de 3 a 4, pero cada intento adicional tiene un costo clínico, por lo que el límite de intentos real probablemente debería ser menor.
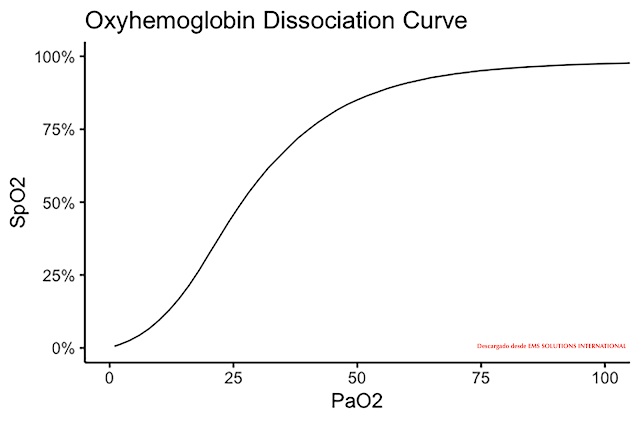
Si la hipoxia peri-intubación es común y dañina, también sería bueno que fuera prevenible. Afortunadamente a menudo lo es. La curva clásica de disociación de la oxihemoglobina es una gráfica de diferentes valores de SpO2 a distintos niveles de PaO2.11.
La Figura 1 muestra que esta es una curva sigmoidal, no lineal y demuestra que la tasa de desaturación es diferente en diferentes puntos de la curva. Por encima de una PaO2 de alrededor de 90, la curva es plana, con una saturación que se acerca al 100%. Una vez que la PaO2 cae por debajo de 60 (SpO2 alrededor del 90%), las pequeñas caídas en la PaO2 se asocian con grandes descensos en la SpO2. Esta es la parte más pronunciada de la curva.
Esta curva fisiológica se manifiesta en la práctica clínica. Si su paciente tiene una SpO2 del 100% en el momento de la parálisis farmacológica, se desaturará lentamente hasta alcanzar una SpO2 alrededor del 93%, momento en el cual se desaturará progresivamente más rápido.
Dicho de manera simple y coloquial, los pacientes se "caen de la curva". De los pacientes prehospitalarios sometidos a una SRI, el 100% tenía hipoxia peri-intubación si su saturación inicial era menor que 93%.12 Esto es una indicación de la rapidez con que los pacientes se desaturan una vez que se tornan hipóxicos.
En otro estudio, los pacientes con una saturación de inicio entre 98% y 100% tuvieron una tasa de hipoxia peri-intubación de solo 20%.2,12 Esto indica que los pacientes con saturaciones de inicio por encima del 93% pueden tolerar un período más largo de apnea sin desaturar, permitiendo un tiempo más seguro para un intento de intubación controlado.
Por lo anterior, es prevenible que los pacientes con saturación inicial menor de 93% tengan un riesgo muy alto de hipoxia peri-intubación.13 La prevención de la desaturación depende, en parte, de tener buenos datos sobre la saturación de su paciente. Desafortunadamente los datos de la oximetría de pulso tienden a desaparecer, especialmente durante las intubaciones desordenadas. De los pacientes con LCT sometidos a un SRI, el 79% tuvo al menos una caída de SpO2 durante la intubación—simplemente no se mostró un valor de oximetría en el equipo.14 Además, el valor mostrado en la pantalla está un poco retrasado con Respecto al valor real. En el 55% de las intubaciones, el punto más bajo de SpO2 ocurrió después del inicio de las ventilaciones con oxígeno.
Podemos utilizar esta información para mejorar la seguridad de nuestras intubaciones. Primero que nada, haga todo lo posible para asegurar que el sensor del oxímetro esté firmemente adherido al paciente, en un lugar que no sea distal al brazalete de presión arterial y que no se suelte inadvertidamente. A continuación, no espere hasta que la SpO2 caiga por debajo del 90% para abortar un intento de intubación; Siempre debemos suponer que, debido al retardo del oxímetro, el paciente ya está desaturado. El punto más seguro para detener un intento es cuando la SpO2 alcanza el 93%.
Desnitrogenización
Para maximizar la preoxigenación por completo, no solo debemos aumentar la SpO2 por encima del 93%, sino que debemos mantenerla allí lo suficiente como para llenar completamente el “amortiguador” fisiológico del paciente. En la mayoría de los pacientes sanos, esto se logra mediante la respiración con volumen corriente (volumen tidal) normal durante al menos tres minutos.15 Por lo tanto, debemos aumentar la saturación de oxígeno por encima del 94% y mantenerla allí durante al menos tres minutos.
El objetivo de esto es reemplazar el gas inerte en los pulmones y la sangre, con oxígeno. Debido a que la atmósfera contiene 21% de oxígeno y 78% de nitrógeno, nuestros pulmones contienen esa misma proporción. Respirar oxígeno al 100% podrá reemplazar casi todo el nitrógeno en los pulmones con oxígeno en aproximadamente tres minutos. Este proceso de reemplazo de gas se conoce como desnitrogenización. Este término se utiliza a menudo como sinónimo de preoxigenación. Tenga en cuenta que este estándar de tres minutos se basa en pacientes sanos y que normalmente no estamos intubando pacientes sanos, así que considere la posibilidad de ampliar su tiempo de preoxigenación.
Si la SpO2 cae por debajo del 94% durante los tres minutos de desnitrogenización, cambie algo para recuperar la saturación por encima del 93% y reinicie el período de tres minutos. Del mismo modo, si la SpO2 cae por debajo del 94% durante un intento de intubación, abandone el intento y haga lo que sea necesario para recuperar las saturaciones por encima del 93% durante otros tres minutos antes del próximo intento.
Prevención de la hipoxia periintubación
Si la hipoxia peri-intubación es común y dañina, ¿cómo podemos prevenirla? Afortunadamente, la respuesta no es tan compleja: déje de intubar a los pacientes hipóxicos—así de simple. Eso no implica no hacer nada; significa solucionar el problema primero y luego proceder con la intubación. Con frecuencia, se trata de tomar pasos simples para optimizar la saturación antes de la intubación.
El educador de los SEM, Jason Cook, acuñó el término ventilación SEXY para describir varios componentes de una "caja de herramientas de preoxigenación":
S — un Segundo proveedor ayuda cuando haga un sello de máscara;
E — Eleve la cabeza del paciente en una posición de oreja-a-esternón;
X — utilizar el material extra disponible para usted;
Y — tenga un catéter de succión Yankauer listo para usar.
Desafortunadamente, la mayoría de los técnicos de emergencias médicas y los paramédicos no tienen la capacitación adecuada y no practican un buen sellado de mascarilla. A todos nos enseñaron a usar un sello “CE” con una sola mano. Dejemos de hacer esto. En su lugar deberíamos usar el sello más efectivo con el pulgar hacia abajo a dos manos, con los dedos levantando la mandíbula hacia la máscara mientras los pulgares, hacia los pies del paciente, sostienen el sello (Figura 2). Este sello a dos manos ofrece mayores volúmenes de corrientes con menos fugas de aire que el método tradicional con una sola mano.16
Con demasiada frecuencia, cuando nos damos cuenta de que no tenemos un sello adecuado, simplemente presionamos la mascarilla contra la cara del paciente. Esto es realmente contraproducente: así se empuja a la mandíbula hacia abajo (posterior), omitiendo la vía aérea. Levante, no empuje (la mandíbula). Si el paciente necesita ayuda con la ventilación, un segundo proveedor le proporcionará ventilaciones suavemente.
El posicionamiento de la cabeza es adecuado para una ventilación, oxigenación e intubación efectiva. Si bien, a menudo nos enorgullecemos de poder intubar a los pacientes en posiciones muy difíciles, realmente no deberíamos. Solo porque podemos hacer algo no significa que debamos hacerlo. El posicionamiento es un ejemplo perfecto de esto. No hay ninguna ley que diga que debemos intubar al paciente donde lo encontramos. Mueva a su paciente a una posición en la que sea más probable que tenga éxito. Para la oxigenación, ventilación e intubación, esto significa elevar la cabeza del paciente y colocarla en una posición de oído-a-escotadura esternal (Figura 3). Esta posición tiene el cuello extendido y la cara paralela al techo; el canal auditivo externo estará nivelado con la escotadura esternal.
Debido a que venimos preparados con todo tipo de equipo para ayudar a nuestros pacientes, debemos usar estos extras, incluido un montón de oxígeno. Si bien el uso excesivo de oxígeno puede ser perjudicial, esto no se aplica al preoxigenar a un paciente. Deles tanto como pueda temporalmente durante la intubación, luego ajuste hasta la fracción de oxígeno inspirado (FiO2) más baja necesaria para mantener la meta de saturación. Use dos fuentes de oxígeno, una para la BVM y otra para unas puntas nasales. Abra ambas fuentes hasta donde llegue el regulador. A menudo esto es pasado el número más alto en la caratula. El uso de unas puntas nasales bajo la mascarilla de la BVM hace dos cosas: proporciona una fuente adicional de oxígeno para aumentar aún más la FiO2 y, lo más importante, le permite pasar fácilmente a la oxigenación apneica durante el intento de intubación.
Use la capnografía antes, durante y después del intento de intubación. Además de confirmar la colocación del tubo, la forma de onda también se puede utilizar como una medida indirecta del volumen tidal. Por lo general, tratamos de evaluar la elevación del tórax para juzgar la efectividad de las ventilaciones; Sin embargo, debido al gran tamaño de algunos pacientes, juzgar la elevación del pecho es a menudo una tarea difícil. La capnografía nos permite estimar el volumen mareal y es el medio más sensible y específico para verificar la colocación del tubo ET.
Tenga una válvula PEEP conectada a su BVM. Con una válvula PEEP acoplada y por lo menos a 5 cm de H2O, una BVM es capaz de suministrar oxígeno sin apretar la bolsa. El objetivo es evitar apretar la bolsa en pacientes con respiración espontánea y con volúmenes mareales adecuados. Al hacerlo, aumenta la presión intratorácica, disminuye la precarga cardíaca, disminuye la presión arterial y se produce la insuflación gástrica del estómago. Todo esto debe ser evitado. Si aún no puede lograr las saturaciones adecuadas a pesar del buen volumen tidal, el flujo de oxígeno máximo a través de dos fuentes, un buen sellado, una buena posición y una frecuencia respiratoria adecuada, aumenta la PEEP. Esto a menudo aumenta el reclutamiento alveolar lo suficiente como para aumentar la saturación de oxígeno.
Una causa común de intentos fallidos de intubación son las secreciones y el vómito en la vía aérea. Afortunadamente tenemos succión para esto; Siempre deberá estar disponible, probado y encendido, y deberemos utilizar un catéter de succión de gran calibre. Si bien usamos el término Yankauer como sinónimo para todos los catéteres de succión, realmente no deberíamos. No todos los catéteres son creados iguales. Use un catéter de gran calibre para la vía aérea, suficiente para tratar con el material alimentario que con frecuencia nos encontramos.
Use todos los trucos de la ventilación SEXY en su caja de herramientas para preoxigenar adecuadamente a sus pacientes y prevenir la hipoxia peri-intubación.
Evidencia para la “caja de herramientas” de la preoxigenación
Colocar al paciente en una posición de cabeza elevada mejora el porcentaje de apertura glótica (porcentaje de apertura glótica, POGO, por sus siglas en inglés); a medida que aumenta la elevación de la cabeza, mejora la intubación.17 La elevación de la cabeza también prolonga el período de apnea segura, lo que retrasa el tiempo hasta que la SpO2 comienza a descender.18
El uso de una BVM o una ventilación con presión positiva no invasiva proporciona una mejor preoxigenación que una mascarilla con reservorio no recirculante.19,20 El uso de puntas nasales debajo de la mascarilla NIPPV no aumenta las fugas de aire y facilita la transición de la preoxigenación a la oxigenación apneica.21,22 El uso de NIPPV, que incluye BiPAP, CPAP o BVM con oxígeno en altos flujos + una válvula PEEP, proporciona una mejor oxigenación y menos hipoxia peri-intubación en comparación con el uso de una mascarilla con reservorio no recirculante por sí sola.18
La implementación de un conjunto de cuidados dirigidos a lograr una buena preoxigenación se comprometió con la reducción de la tasa de desaturación (del 58% a solo el 14%) y una intubación exitosa del 89% al 98%.24 El mantener una SpO2 pre -intubación superior al 93% durante más de tres minutos se complicó con un 380% de más probabilidades de intubación al primer intento sin hipoxia.25
La oxigenación apneica funciona. Esta se comparó a la disminución de la desaturación en pacientes sanos, en quirófano, después de la administración de bloqueadores neuromusculares hasta por 55 minutos (no intente esto en casa; cada uno de estos pacientes tenía un pH
La secuencia retardada de intubación (DSI por sus siglas en inglés) es el proceso de administración de ketamina seguido de un retraso en la inducción de la parálisis neuromuscular para permitir una mejor preoxigenación. La DSI mejoró la SpO2 de 89% a 98% después de los esfuerzos máximos de preoxigenación en pacientes de UCI29 y se implementó de manera segura en el SEM.30
Implementándolo en Texas
Después de experimentar un evento centinela con un paciente crítico que involucraba hipoxia peri-intubación, el SEM del Condado de Williamson en Texas emprendió un proyecto de mejora continua de la calidad destinado a cambiar el entorno, la cultura y los procesos relacionados con la intubación de pacientes con pulso perceptible. El objetivo del proyecto fue prevenir la hipoxia periintubación.
Primero revisamos nuestros datos para asegurarnos de que nuestro evento crítico fuera un caso aislado. No lo era. De hecho, el 44% de nuestros SRI tuvieron un evento hipóxico peri-intubación, y encontramos dos casos más de paro cardíaco peri-intubación, lo que nos equiparó con la literatura existente sobre la frecuencia de estos casos.31
Implementamos un conjunto de cuidados que consistía en una lista de verificación obligatoria que incluía la posición adecuada, la preoxigenación por metas, la oxigenación apneica y la DSI para todos los pacientes. La posición requerirá que la cabecera de la cama se eleve al menos 15 grados y que el paciente se coloque en una posición oído-a-escotadura esternal.
La meta de preoxigenación requería el uso de una BVM con reservorio y válvula PEEP, altos flujos de oxígeno, y el sello de la mascarilla por dos proveedores y la técnica de los pulgares hacia abajo, para lograr una SpO2 superior al 93% durante al menos tres minutos. Después de la sedación se colocaban puntas nasales con alto flujo de O2. La DSI se realizó con ketamina y rocuronio en todos los pacientes. Si no podíamos alcanzar la meta de SpO2 no se permitiría la intubación en ninguna circunstancia. Si el paciente necesitaba protección de la vía aérea y no se pudiera lograr la meta, se podría colocar un dispositivo i-Gel.
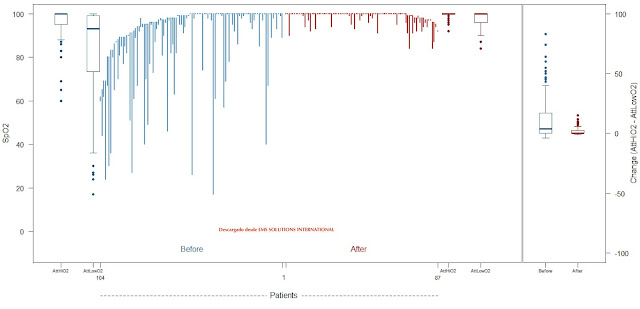
Los resultados se publicaron a principios de este año, comparando 104 intubaciones realizadas antes de implementar este conjunto de cuidados, contra 87 intubaciones realizadas después de la implementación.32 Las características de los pacientes en ambos grupos fueron similares. El resultado primario del estudio fue la proporción de pacientes que experimentaron hipoxia peri-intubación. Esta tasa disminuyó de 44.2% a 3.5% después de implementar la estrategia. El punto más bajo de SpO2 periintubación aumentó de 73,8% a 96%, y la tasa de bradicardia disminuyó del 18,3% a 2,3%. Representamos gráficamente el cambio en la SpO2 al comienzo del intento de intubación (después de los esfuerzos máximos de preoxigenación) y el nadir de SpO2 en la Figura 4.
Un llamado a la acción
Nuestra experiencia demuestra claramente que prestar atención a los detalles de la intubación, en particular para lograr una preoxigenación adecuada, una correcta colocación del paciente, la oxigenación apneica, saturaciones de oxígeno dirigidas a metas específicas y el uso de la intubación en secuencia retardada, puede disminuir la hipoxia periintubación. Esta no es la única forma de lograr este objetivo, pero funcionó bien para nosotros y puede funcionar para otros.
Si todas las agencias adoptan enfoques similares a este, podemos asegurarnos colectivamente que no haya más casos como el de la Sra. Herrero. Ayude a hacer la intubación más segura evitando la hipoxia peri-intubación.
Referencias
Jeffrey L. Jarvis, MD, MS, EMT-P, FACEP, FAEMS, es el director médico de los SEM en el Condado de Williamson y el área de Marble Falls; médico de urgencias en el hospital Baylor Scott & White, en Round Rock, Texas. Certificado por la junta en medicina de emergencia y SEM. Comenzó su carrera como paramédico en el SME de Williamson County en 1988 y continúa manteniendo su licencia como paramédico.
1. Dunford JV, Davis DP, Ochs M, Doney M, Hoyt DB. Incidencia de hipoxia transitoria y reactividad de la frecuencia del pulso durante la intubación de secuencia rápida paramédica. Ann Emerg Med, 2003; 42: 721–8.
2. Walker RG, White LJ, Whitmore GN, et al. Evaluación de alteraciones fisiológicas durante la intubación de secuencia rápida realizada por paramédicos prehospitalarios. Atención de emergencia prehospográfica, 2018; 1–12.
3. Body JB, Webb HR, Weiss SJ, Braude DA. Incidencia y duración de la desaturación de oxígeno medida continuamente durante la intubación en el departamento de emergencias. Ann Emerg Med, marzo de 2016; 67(3): 389–95.
4. Cemalovic N, Scoccimarro A, Arslan A, Fraser R, Kanter M, Caputo N. Factores humanos en el departamento de emergencias: ¿Es precisa la percepción del médico sobre el tiempo hasta la intubación y la tasa de desaturación? Emerg Med Australas, 2016; 28: 295–9.
5. Davis DP, Dunford JV, Poste JC, et al. El impacto de la hipoxia y la hiperventilación en el resultado después de la intubación paramédica de secuencia rápida de pacientes con lesiones graves en la cabeza. J Trauma, 2004; 57: 1–10.
6. Spaite DW, Hu C, Bobrow BJ, et al. El efecto de la hipotensión y la hipoxia extrahospitalarias combinadas sobre la mortalidad en lesiones cerebrales traumáticas graves. Ann Emerg Med, 2017; 69: 62–72.
7. Aguilar SA, Davis DP. Latencia de la señal de oximetría de pulso con el uso de sondas digitales asociada con una extubación inapropiada durante la intubación prehospitalaria de secuencia rápida en pacientes con traumatismo craneoencefálico: ejemplos de casos. J Emerg Med, 2012; 42: 424–8.
8. Sakles JC, Chiu S, Mosier J, Walker C, Stolz U. La importancia del éxito del primer paso al realizar la intubación orotraqueal en el departamento de emergencias. Acad Emerg Med, 2013; 20: 71–8.
9. Hasegawa K, Shigemitsu K, Hagiwara Y, et al. Asociación entre intentos repetidos de intubación y eventos adversos en los departamentos de emergencia: un análisis de un estudio observacional prospectivo multicéntrico. Ann Emerg Med, 2012; 60: 749–54.
10. Jarvis JL, Barton D, Wang H. Definición del punto de meseta: cuándo son inútiles otros intentos en el manejo avanzado de las vías respiratorias extrahospitalarias. Reanimación, 2018; 130: 57–60.
11. Severinghaus JW. Ecuaciones simples y precisas para cálculos de disociación de O2 en sangre humana. J Appl Physiol Respirat Environ Ejercicio Physiol, 1999; 463: 599–602.
12. Davis DP, Hwang JQ, Dunford JV. Tasa de disminución de la saturación de oxígeno en varios valores de oximetría de pulso con intubación de secuencia rápida prehospitalaria. Atención de emergencia prehospográfica, 2008; 12: 46–51.
13. Weingart SD, Levitan RM. Preoxigenación y prevención de la desaturación durante el manejo de emergencia de la vía aérea. Ann Emerg Med, 2012; 59: 165–75.
14. Davis DP, Aguilar S, Sonnleitner C, Cohen M, Jennings M. Latencia y pérdida de señal de oximetría de pulso con el uso de sondas digitales durante la intubación prehospitalaria de secuencia rápida. Atención de emergencia prehospográfica, 2011; 15: 18–22.
15. Lerant AA, Hester RL, Coleman TG, Phillips WJ, Orledge JD, Murray WB. Prevención y tratamiento de la hipoxia: uso de un simulador de fisiología para demostrar el valor de la preoxigenación y la inutilidad de la hiperventilación. Int J Med Sci, 2015; 12: 625–632.
16. Joffe AM, Hetzel S, Liew EC. Una técnica de empuje de la mandíbula con las dos manos es superior a la técnica de “pinza EC” con una sola mano para la ventilación con mascarilla en la persona inconsciente con apnea. Anestesiología, 2010; 113: 873–9.
17. Levitan RM, Mechem CC, Ochroch EA, Shofer FS, Hollander JE. Posición de laringoscopia con cabeza elevada: mejora de la exposición laríngea durante la laringoscopia aumentando la elevación de la cabeza. Ann Emerg Med, 2003; 41: 322–30.
18. Ramkumar V, Umesh G, Ann Philip F. La preoxigenación con inclinación de la cabeza hacia arriba de 20º proporciona una mayor duración de la apnea no hipóxica que la preoxigenación convencional en adultos sanos no obesos. J Anesth, 2011; 25: 189–194.
19. Groombridge C, Chin CW, Hanrahan B, Holdgate A. Evaluación de estrategias comunes de preoxigenación fuera del entorno del quirófano. Acad Emerg Med, 2016; 23: 342–6.
20. Groombridge CJ, Ley E, Miller M, Konig T. Un ensayo prospectivo y aleatorizado de estrategias de preoxigenación disponibles en el entorno prehospitalario. Anestesia, 2017; 72: 580–4.
21. Brown DJ, Carroll SM, abril MD. Fuga de mascarilla facial con cánula nasal durante la ventilación con presión positiva no invasiva: un ensayo cruzado aleatorio. Am J Emerg Med, junio de 2018; 36(6): 942–8.
22. Brown DJ, Carmichael J, Carroll SM, April MD. Saturación de oxígeno al final de la espiración con cánula nasal durante la ventilación con presión positiva no invasiva: un ensayo cruzado aleatorizado. J Emerg Med, 20 de julio de 2018 [publicación electrónica antes de la impresión].
23. Baillard C, Fosse JP, Sebbane M, et al. La ventilación no invasiva mejora la preoxigenación antes de la intubación de pacientes hipóxicos. Am J Respir Crit Care Med, 2006; 174: 171–7.
24. Davis DP, Lemieux J, Serra J, Koenig W, Aguilar SA. La preoxigenación reduce los eventos de desaturación y mejora el éxito de la intubación. Air Med J, 2015; 34: 82–5.
25. Sakles JC, Mosier JM, Patanwala AE, Dicken JM. La oxigenación apnea se asocia con una reducción en la incidencia de hipoxemia durante la RSI de pacientes con hemorragia intracraneal en el departamento de emergencias. Medicina Interna y de Emergencia, 2016; 11: 983–92.
26. Frumin MJ, Epstein RM, Cohen G. Oxigenación apneica en el hombre. Anestesiología, 1959; 20: 789–98.
27. Sakles JC, Mosier JM, Patanwala AE, Arcaris B, Dicken JM, Reardon RF. El éxito del primer paso sin hipoxemia aumenta con el uso de oxigenación apneica durante la intubación de secuencia rápida en el departamento de emergencias. Acad Emerg Med, junio de 2016; 23(6): 703–10.
28. Oliveira JE Silva L, Cabrera D, Barrionuevo P, et al. Efectividad de la oxigenación apneica durante la intubación: una revisión sistemática y un metanálisis. Ann Emerg Med, 2017; 70: 483–94.
29. Weingart SD, Trueger NS, Wong N, Scofi J, Singh N, Rudolph SS. Intubación de secuencia tardía: un estudio observacional prospectivo. Ann Emerg Med, 2015; 65: 349–55.
30. Waack J, Shepherd M, Andrew E, Bernard S, Smith K. Intubación de secuencia retardada por paramédicos de vuelo de cuidados intensivos en Victoria, Australia. Atención de emergencia prehospográfica, 6 de febrero de 2018; 1–7.
31. Mort TC. La incidencia y los factores de riesgo de paro cardíaco durante la intubación traqueal de emergencia: una justificación para incorporar las Directrices de la ASA en la ubicación remota. J Clin Anesth, 2004; 16: 508–16.
32. Jarvis JL, Gonzales J, Johns D, Sager L. Implementación de un paquete clínico para reducir la hipoxia periintubación extrahospitalaria. Ann Emerg Med, 9 de marzo de 2018 [edición electrónica antes de la impresión].
Los peligros de la hipoxia peri-intubación
por EMSWORLD
24/05/2019
Jeffrey L. Jarvis, MD, MS, EMT-P, FACEP, FAEMS
La señora Smith es una esposa, madre y abuela de 68 años. Ella se ha sentido "algo raro" durante algunos días — nada específico, sólo no del todo bien. Dice que hasta el día de hoy es que comenzó a quedarse sin aliento.
Debido a su historial de problemas médicos, esto no es inusual para la Sra. Herrero. Ella usa un inhalador de salbutamol y continúa tomando su furosemida diariamente según lo prescrito. Desafortunadamente su respiración empeora, al punto de tener que llamar al 9-1-1.
Una unidad avanzada y un supervisor de campo responden a su casa. Le encuentran sentados en su sala, con evidente dificultad respiratoria. La paciente luce diaforética y ansiosa. Durante la evaluación inicial le encuentran taquicárdica, ligeramente hipertensa y afebril, con una saturación del 90%. Aplique una mascarilla no recirculante mientras evalúan los sonidos respiratorios. Al escuchar las sibilancias espiratorias, administre salbutamol + ipratropio nebulizados. Su oximetría de pulso no mejora; De hecho, comienza a caer.
Al darse cuenta de que el nebulizador por sí solo no funciona, la colocación en CPAP. Desafortunadamente, la Sra. Smith se está agitando y entrando en estado confusional agudo. Comienza a tratar de quitarse la máscara de CPAP del rostro; Es obvio que no está tolerando los intentos de ayudarla. Después de una breve discusión, la tripulación está de acuerdo en que ha fallado la ventilación no invasiva y deciden iniciar la intubación con secuencia rápida de inducción (SRI): administran 2 mg/kg de ketamina por vía intravenosa, seguidos rápidamente por 2 mg/ kg de succinilcolina por la misma vía.
Cuando la Sra. Smith se relaja y se vuelve apneica, la bajan a una posición supina en el suelo. Los paramédicos comienzan a intubarla con un video laringoscopio (VL). Todos miran la pantalla del VL, ya que lo que se esperaba que fuera una intubación fácil, se vuelve difícil. Nadie, sin embargo, está mirando el monitor.
86% - 80% - 75% - 60%.
La señora Smith, quien tenía una frecuencia cardíaca inicial de 120, se está volviendo bradicárdica. Su frecuencia cae más y más rápido. 80-50-30…
¡Asistolia!
Al percatarse de ello, los paramédicos abortan el intento de intubación, comienzan las compresiones torácicas y ventilan con una BVM. La saturación mejora al 90% y obtiene pulsos de nuevo. Un segundo paramédico intenta la intubación y afortunadamente tiene éxito. La saturación aumenta a 96% y su pulso y presión arterial se estabilizan. ¡UIF!
Los paramédicos se dicen a sí mismos que la Sra. Smith está muy enfermo, y que algunas veces estas cosas simplemente suceden. "Nada podríamos haber hecho de manera diferente". Afortunadamente todo está bien ahora, así que no hay daño, no hay falla.
Sin embargo, la señora Smith nunca se despertó. Tiene una lesión cerebral hipóxica permanente y permanece en estado vegetativo. Su esposo, sus hijos y sus nietos no la tendrán de vuelta. Todo por culpa de una enfermedad imprevisible e inevitable.
¿Pero fue realmente imprevisible? ¿Fue realmente inevitable?
La Sra. Smith sufrió un paro cardíaco hipóxico peri-intubación—una muerte en secuencia rápida. Esto no solo es predecible sino prevenible. Al cambiar sistemáticamente la forma en que abordamos la intubación podemos evitar esto y asegurarnos de que otra “Sra. Smith”, en el futuro, pueda regresar a casa con sus familiares.
Hipoxia Peri-Intubación
La intubación ha sido parte del entrenamiento del paramédico desde el primer plan nacional de estudios en los Estados Unidos (NHTSA). Los materiales de capacitación siempre han mencionado alguna versión de las “P´s de intubación”: preparación, preoxigenación, pretratamiento y parálisis. Desafortunadamente, la mayoría de estas P se han pasado por alto tanto en el entrenamiento como en la práctica diaria. Muchos paramédicos (y médicos) pasan directamente al paso “más sexy”: coloque el tubo endotraqueal. Este desprecio por los fundamentos ha hecho que la hipoxia peri-intubación sea común tanto en el SEM como en diferentes áreas del hospital.
En el año 2003, en un estudio sobre el SRI por el SEM en pacientes con lesiones cerebrales traumáticas, el 57% de los pacientes tuvo, al menos, un episodio hipóxico durante la intubación.1 La mayoría de estos (81%) no se se encontraba hipóxica en un inicio y los paramédicos involucrados los catalogaron de inicio como "intubaciones fáciles". El 9% de estos pacientes también experimentan bradicardia.
Más recientemente, un equipo dirigido por investigadores de Physio-Control encontró que el 43% de los pacientes sometidos a un SRI por el SEM experimentaron hipoxia peri-intubación; el 68% fue grave (SpO2 inferior al 80%).2 El nadir promedio (la saturación más baja) fue del 71%, y el percentil 25 fue de un aterrador 36%. ¡Esto significa que una cuarta parte de todos los pacientes intubados tuvieron saturaciones durante la intubación inferiores al 36%! Estos no fueron episodios breves; la duración media fue de dos minutos. Este estudio se realizó en un sistema con una tasa de éxito al primer intento (First Pass Success, FPS, por sus siglas en inglés) superior al 82%. De hecho, el 70% de las saturaciones bajas ocurrieron durante el primer intento exitoso. Claramente, la intubación al primer intento, por si sola, no es suficiente para prevenir la hipoxia.
Esto no ocurre solo en la calle. De 166 intubaciones con SRI en la sala de urgencias, el 36% experimentó un episodio hipóxico peri-intubación. De estos, el 93% no se encontraban hipóxicos para empezar.3
Esto no es cuestión de ser malos paramédicos o malos médicos. Como seres humanos, somos propensos a saturarnos de tareas durante eventos críticos, como la intubación de un paciente gravemente enfermo (y normalmente no intubamos a pacientes sanos). De 100 intubaciones bajo observación directa en una sala de urgencias, los médicos subestimaron la cantidad de pacientes con desaturación (23% observados vs 13% percibidos) y la duración del intento de intubación (45s observados vs 23s percibidos).4 Esto sucede por ser humanos, no por ser malos proveedores. No podemos intubar y monitorear a los pacientes de manera confiable durante una emergencia y necesitamos cambiar sistemáticamente la manera en que intubamos para evitar esto.
La hipoxia peri-intubación no solo es común, sino que también es dañina, particularmente en pacientes con afecciones que no toleran bien la hipoxia y la isquemia tisular, como la lesión cerebral traumática (LCT), por ejemplo. La probabilidad de muerte en estos pacientes con un episodio de hipoxia en un estudio prehospitalario fue de 3.9.5. Esto significa que las probabilidades de muerte fueron 290% más altas para los pacientes con hipoxia que para los que no lo tenían.
Este no fue un hallazgo aislado; en un gran registro estatal de pacientes con LCT, las probabilidades de muerte en pacientes con hipoxia fueron aún mayores: 6.6.6 Este estudio también observó los efectos de la hipotensión y encontró que un solo episodio de hipotensión se comprometió con un 340% más de probabilidades de muerte y, sorprendentemente, las probabilidades de muerte en pacientes con hipotensión e hipoxia fueron 1,220% (proporción de probabilidades 13.2) más altas que para los pacientes que no tenían ninguno.
La hipoxia también se asocia con paro cardíaco y bradicardia hemodinámicamente significativa. En un estudio académico en sala de urgencias, el 2% de las SRI tuvieron un paro cardíaco peri-intubación, y más del 80% de estos fueron debidos a hipoxia.7
La importancia de la intubación al primer intento.
Se ha prestado mucha atención para lograr el éxito al primer intento al momento de intubar. ¿Por qué es esto importante? Debido a que su fracaso se asocia con un aumento de los eventos adversos, siendo el más común la hipoxia peri-intubación.
En un estudio de más de 1,800 intubaciones en la sala de urgencias, la tasa de eventos adversos fue del 14% con intubación en el primer intento, pero aumentó a 47% con dos intentos y 64% con tres.8 El más común de estos eventos fue la hipoxia (9.2% al primer intento; 38% con dos intentos). Las probabilidades de tener un evento adverso con más de un intento fueron 652% más altas que con el paso al primer intento. Estas probabilidades también se observaron en un estudio aún más amplio de 2,616 pacientes sometidos a intubación en 11 salas de urgencias japonesas, donde la proporción de probabilidades para los eventos adversos mayores fue de 8.9 con dos intentos y 13.9 con tres, en comparación con la intubación al primer intento.9
Además de aumentar las probabilidades de eventos adversos, los múltiples intentos también tienen menos probabilidades de éxito. Hay un punto de inflexión por encima del cual los intentos adicionales son estadísticamente inútiles.10 Para la intubación endotraqueal (IET) prehospitalaria, ese punto es de 3 a 4, pero cada intento adicional tiene un costo clínico, por lo que el límite de intentos real probablemente debería ser menor.
Si la hipoxia peri-intubación es común y dañina, también sería bueno que fuera prevenible. Afortunadamente a menudo lo es. La curva clásica de disociación de la oxihemoglobina es una gráfica de diferentes valores de SpO2 a distintos niveles de PaO2.11.
La Figura 1 muestra que esta es una curva sigmoidal, no lineal y demuestra que la tasa de desaturación es diferente en diferentes puntos de la curva. Por encima de una PaO2 de alrededor de 90, la curva es plana, con una saturación que se acerca al 100%. Una vez que la PaO2 cae por debajo de 60 (SpO2 alrededor del 90%), las pequeñas caídas en la PaO2 se asocian con grandes descensos en la SpO2. Esta es la parte más pronunciada de la curva.
Esta curva fisiológica se manifiesta en la práctica clínica. Si su paciente tiene una SpO2 del 100% en el momento de la parálisis farmacológica, se desaturará lentamente hasta alcanzar una SpO2 alrededor del 93%, momento en el cual se desaturará progresivamente más rápido.
Dicho de manera simple y coloquial, los pacientes se "caen de la curva". De los pacientes prehospitalarios sometidos a una SRI, el 100% tenía hipoxia peri-intubación si su saturación inicial era menor que 93%.12 Esto es una indicación de la rapidez con que los pacientes se desaturan una vez que se tornan hipóxicos.
En otro estudio, los pacientes con una saturación de inicio entre 98% y 100% tuvieron una tasa de hipoxia peri-intubación de solo 20%.2,12 Esto indica que los pacientes con saturaciones de inicio por encima del 93% pueden tolerar un período más largo de apnea sin desaturar, permitiendo un tiempo más seguro para un intento de intubación controlado.
Por lo anterior, es prevenible que los pacientes con saturación inicial menor de 93% tengan un riesgo muy alto de hipoxia peri-intubación.13 La prevención de la desaturación depende, en parte, de tener buenos datos sobre la saturación de su paciente. Desafortunadamente los datos de la oximetría de pulso tienden a desaparecer, especialmente durante las intubaciones desordenadas. De los pacientes con LCT sometidos a un SRI, el 79% tuvo al menos una caída de SpO2 durante la intubación—simplemente no se mostró un valor de oximetría en el equipo.14 Además, el valor mostrado en la pantalla está un poco retrasado con Respecto al valor real. En el 55% de las intubaciones, el punto más bajo de SpO2 ocurrió después del inicio de las ventilaciones con oxígeno.
Podemos utilizar esta información para mejorar la seguridad de nuestras intubaciones. Primero que nada, haga todo lo posible para asegurar que el sensor del oxímetro esté firmemente adherido al paciente, en un lugar que no sea distal al brazalete de presión arterial y que no se suelte inadvertidamente. A continuación, no espere hasta que la SpO2 caiga por debajo del 90% para abortar un intento de intubación; Siempre debemos suponer que, debido al retardo del oxímetro, el paciente ya está desaturado. El punto más seguro para detener un intento es cuando la SpO2 alcanza el 93%.
Desnitrogenización
Para maximizar la preoxigenación por completo, no solo debemos aumentar la SpO2 por encima del 93%, sino que debemos mantenerla allí lo suficiente como para llenar completamente el “amortiguador” fisiológico del paciente. En la mayoría de los pacientes sanos, esto se logra mediante la respiración con volumen corriente (volumen tidal) normal durante al menos tres minutos.15 Por lo tanto, debemos aumentar la saturación de oxígeno por encima del 94% y mantenerla allí durante al menos tres minutos.
El objetivo de esto es reemplazar el gas inerte en los pulmones y la sangre, con oxígeno. Debido a que la atmósfera contiene 21% de oxígeno y 78% de nitrógeno, nuestros pulmones contienen esa misma proporción. Respirar oxígeno al 100% podrá reemplazar casi todo el nitrógeno en los pulmones con oxígeno en aproximadamente tres minutos. Este proceso de reemplazo de gas se conoce como desnitrogenización. Este término se utiliza a menudo como sinónimo de preoxigenación. Tenga en cuenta que este estándar de tres minutos se basa en pacientes sanos y que normalmente no estamos intubando pacientes sanos, así que considere la posibilidad de ampliar su tiempo de preoxigenación.
Si la SpO2 cae por debajo del 94% durante los tres minutos de desnitrogenización, cambie algo para recuperar la saturación por encima del 93% y reinicie el período de tres minutos. Del mismo modo, si la SpO2 cae por debajo del 94% durante un intento de intubación, abandone el intento y haga lo que sea necesario para recuperar las saturaciones por encima del 93% durante otros tres minutos antes del próximo intento.
Prevención de la hipoxia periintubación
Si la hipoxia peri-intubación es común y dañina, ¿cómo podemos prevenirla? Afortunadamente, la respuesta no es tan compleja: déje de intubar a los pacientes hipóxicos—así de simple. Eso no implica no hacer nada; significa solucionar el problema primero y luego proceder con la intubación. Con frecuencia, se trata de tomar pasos simples para optimizar la saturación antes de la intubación.
El educador de los SEM, Jason Cook, acuñó el término ventilación SEXY para describir varios componentes de una "caja de herramientas de preoxigenación":
S — un Segundo proveedor ayuda cuando haga un sello de máscara;
E — Eleve la cabeza del paciente en una posición de oreja-a-esternón;
X — utilizar el material extra disponible para usted;
Y — tenga un catéter de succión Yankauer listo para usar.
Desafortunadamente, la mayoría de los técnicos de emergencias médicas y los paramédicos no tienen la capacitación adecuada y no practican un buen sellado de mascarilla. A todos nos enseñaron a usar un sello “CE” con una sola mano. Dejemos de hacer esto. En su lugar deberíamos usar el sello más efectivo con el pulgar hacia abajo a dos manos, con los dedos levantando la mandíbula hacia la máscara mientras los pulgares, hacia los pies del paciente, sostienen el sello (Figura 2). Este sello a dos manos ofrece mayores volúmenes de corrientes con menos fugas de aire que el método tradicional con una sola mano.16
Con demasiada frecuencia, cuando nos damos cuenta de que no tenemos un sello adecuado, simplemente presionamos la mascarilla contra la cara del paciente. Esto es realmente contraproducente: así se empuja a la mandíbula hacia abajo (posterior), omitiendo la vía aérea. Levante, no empuje (la mandíbula). Si el paciente necesita ayuda con la ventilación, un segundo proveedor le proporcionará ventilaciones suavemente.
El posicionamiento de la cabeza es adecuado para una ventilación, oxigenación e intubación efectiva. Si bien, a menudo nos enorgullecemos de poder intubar a los pacientes en posiciones muy difíciles, realmente no deberíamos. Solo porque podemos hacer algo no significa que debamos hacerlo. El posicionamiento es un ejemplo perfecto de esto. No hay ninguna ley que diga que debemos intubar al paciente donde lo encontramos. Mueva a su paciente a una posición en la que sea más probable que tenga éxito. Para la oxigenación, ventilación e intubación, esto significa elevar la cabeza del paciente y colocarla en una posición de oído-a-escotadura esternal (Figura 3). Esta posición tiene el cuello extendido y la cara paralela al techo; el canal auditivo externo estará nivelado con la escotadura esternal.
Debido a que venimos preparados con todo tipo de equipo para ayudar a nuestros pacientes, debemos usar estos extras, incluido un montón de oxígeno. Si bien el uso excesivo de oxígeno puede ser perjudicial, esto no se aplica al preoxigenar a un paciente. Deles tanto como pueda temporalmente durante la intubación, luego ajuste hasta la fracción de oxígeno inspirado (FiO2) más baja necesaria para mantener la meta de saturación. Use dos fuentes de oxígeno, una para la BVM y otra para unas puntas nasales. Abra ambas fuentes hasta donde llegue el regulador. A menudo esto es pasado el número más alto en la caratula. El uso de unas puntas nasales bajo la mascarilla de la BVM hace dos cosas: proporciona una fuente adicional de oxígeno para aumentar aún más la FiO2 y, lo más importante, le permite pasar fácilmente a la oxigenación apneica durante el intento de intubación.
Use la capnografía antes, durante y después del intento de intubación. Además de confirmar la colocación del tubo, la forma de onda también se puede utilizar como una medida indirecta del volumen tidal. Por lo general, tratamos de evaluar la elevación del tórax para juzgar la efectividad de las ventilaciones; Sin embargo, debido al gran tamaño de algunos pacientes, juzgar la elevación del pecho es a menudo una tarea difícil. La capnografía nos permite estimar el volumen mareal y es el medio más sensible y específico para verificar la colocación del tubo ET.
Tenga una válvula PEEP conectada a su BVM. Con una válvula PEEP acoplada y por lo menos a 5 cm de H2O, una BVM es capaz de suministrar oxígeno sin apretar la bolsa. El objetivo es evitar apretar la bolsa en pacientes con respiración espontánea y con volúmenes mareales adecuados. Al hacerlo, aumenta la presión intratorácica, disminuye la precarga cardíaca, disminuye la presión arterial y se produce la insuflación gástrica del estómago. Todo esto debe ser evitado. Si aún no puede lograr las saturaciones adecuadas a pesar del buen volumen tidal, el flujo de oxígeno máximo a través de dos fuentes, un buen sellado, una buena posición y una frecuencia respiratoria adecuada, aumenta la PEEP. Esto a menudo aumenta el reclutamiento alveolar lo suficiente como para aumentar la saturación de oxígeno.
Una causa común de intentos fallidos de intubación son las secreciones y el vómito en la vía aérea. Afortunadamente tenemos succión para esto; Siempre deberá estar disponible, probado y encendido, y deberemos utilizar un catéter de succión de gran calibre. Si bien usamos el término Yankauer como sinónimo para todos los catéteres de succión, realmente no deberíamos. No todos los catéteres son creados iguales. Use un catéter de gran calibre para la vía aérea, suficiente para tratar con el material alimentario que con frecuencia nos encontramos.
Use todos los trucos de la ventilación SEXY en su caja de herramientas para preoxigenar adecuadamente a sus pacientes y prevenir la hipoxia peri-intubación.
Evidencia para la “caja de herramientas” de la preoxigenación
Colocar al paciente en una posición de cabeza elevada mejora el porcentaje de apertura glótica (porcentaje de apertura glótica, POGO, por sus siglas en inglés); a medida que aumenta la elevación de la cabeza, mejora la intubación.17 La elevación de la cabeza también prolonga el período de apnea segura, lo que retrasa el tiempo hasta que la SpO2 comienza a descender.18
El uso de una BVM o una ventilación con presión positiva no invasiva proporciona una mejor preoxigenación que una mascarilla con reservorio no recirculante.19,20 El uso de puntas nasales debajo de la mascarilla NIPPV no aumenta las fugas de aire y facilita la transición de la preoxigenación a la oxigenación apneica.21,22 El uso de NIPPV, que incluye BiPAP, CPAP o BVM con oxígeno en altos flujos + una válvula PEEP, proporciona una mejor oxigenación y menos hipoxia peri-intubación en comparación con el uso de una mascarilla con reservorio no recirculante por sí sola.18
La implementación de un conjunto de cuidados dirigidos a lograr una buena preoxigenación se comprometió con la reducción de la tasa de desaturación (del 58% a solo el 14%) y una intubación exitosa del 89% al 98%.24 El mantener una SpO2 pre -intubación superior al 93% durante más de tres minutos se complicó con un 380% de más probabilidades de intubación al primer intento sin hipoxia.25
La oxigenación apneica funciona. Esta se comparó a la disminución de la desaturación en pacientes sanos, en quirófano, después de la administración de bloqueadores neuromusculares hasta por 55 minutos (no intente esto en casa; cada uno de estos pacientes tenía un pH
La secuencia retardada de intubación (DSI por sus siglas en inglés) es el proceso de administración de ketamina seguido de un retraso en la inducción de la parálisis neuromuscular para permitir una mejor preoxigenación. La DSI mejoró la SpO2 de 89% a 98% después de los esfuerzos máximos de preoxigenación en pacientes de UCI29 y se implementó de manera segura en el SEM.30
Implementándolo en Texas
Después de experimentar un evento centinela con un paciente crítico que involucraba hipoxia peri-intubación, el SEM del Condado de Williamson en Texas emprendió un proyecto de mejora continua de la calidad destinado a cambiar el entorno, la cultura y los procesos relacionados con la intubación de pacientes con pulso perceptible. El objetivo del proyecto fue prevenir la hipoxia periintubación.
Primero revisamos nuestros datos para asegurarnos de que nuestro evento crítico fuera un caso aislado. No lo era. De hecho, el 44% de nuestros SRI tuvieron un evento hipóxico peri-intubación, y encontramos dos casos más de paro cardíaco peri-intubación, lo que nos equiparó con la literatura existente sobre la frecuencia de estos casos.31
Implementamos un conjunto de cuidados que consistía en una lista de verificación obligatoria que incluía la posición adecuada, la preoxigenación por metas, la oxigenación apneica y la DSI para todos los pacientes. La posición requerirá que la cabecera de la cama se eleve al menos 15 grados y que el paciente se coloque en una posición oído-a-escotadura esternal.
La meta de preoxigenación requería el uso de una BVM con reservorio y válvula PEEP, altos flujos de oxígeno, y el sello de la mascarilla por dos proveedores y la técnica de los pulgares hacia abajo, para lograr una SpO2 superior al 93% durante al menos tres minutos. Después de la sedación se colocaban puntas nasales con alto flujo de O2. La DSI se realizó con ketamina y rocuronio en todos los pacientes. Si no podíamos alcanzar la meta de SpO2 no se permitiría la intubación en ninguna circunstancia. Si el paciente necesitaba protección de la vía aérea y no se pudiera lograr la meta, se podría colocar un dispositivo i-Gel.
Los resultados se publicaron a principios de este año, comparando 104 intubaciones realizadas antes de implementar este conjunto de cuidados, contra 87 intubaciones realizadas después de la implementación.32 Las características de los pacientes en ambos grupos fueron similares. El resultado primario del estudio fue la proporción de pacientes que experimentaron hipoxia peri-intubación. Esta tasa disminuyó de 44.2% a 3.5% después de implementar la estrategia. El punto más bajo de SpO2 periintubación aumentó de 73,8% a 96%, y la tasa de bradicardia disminuyó del 18,3% a 2,3%. Representamos gráficamente el cambio en la SpO2 al comienzo del intento de intubación (después de los esfuerzos máximos de preoxigenación) y el nadir de SpO2 en la Figura 4.
Un llamado a la acción
Nuestra experiencia demuestra claramente que prestar atención a los detalles de la intubación, en particular para lograr una preoxigenación adecuada, una correcta colocación del paciente, la oxigenación apneica, saturaciones de oxígeno dirigidas a metas específicas y el uso de la intubación en secuencia retardada, puede disminuir la hipoxia periintubación. Esta no es la única forma de lograr este objetivo, pero funcionó bien para nosotros y puede funcionar para otros.
Si todas las agencias adoptan enfoques similares a este, podemos asegurarnos colectivamente que no haya más casos como el de la Sra. Herrero. Ayude a hacer la intubación más segura evitando la hipoxia peri-intubación.
Referencias
Jeffrey L. Jarvis, MD, MS, EMT-P, FACEP, FAEMS, es el director médico de los SEM en el Condado de Williamson y el área de Marble Falls; médico de urgencias en el hospital Baylor Scott & White, en Round Rock, Texas. Certificado por la junta en medicina de emergencia y SEM. Comenzó su carrera como paramédico en el SME de Williamson County en 1988 y continúa manteniendo su licencia como paramédico.
1. Dunford JV, Davis DP, Ochs M, Doney M, Hoyt DB. Incidencia de hipoxia transitoria y reactividad de la frecuencia del pulso durante la intubación de secuencia rápida paramédica. Ann Emerg Med, 2003; 42: 721–8.
2. Walker RG, White LJ, Whitmore GN, et al. Evaluación de alteraciones fisiológicas durante la intubación de secuencia rápida realizada por paramédicos prehospitalarios. Atención de emergencia prehospográfica, 2018; 1–12.
3. Body JB, Webb HR, Weiss SJ, Braude DA. Incidencia y duración de la desaturación de oxígeno medida continuamente durante la intubación en el departamento de emergencias. Ann Emerg Med, marzo de 2016; 67(3): 389–95.
4. Cemalovic N, Scoccimarro A, Arslan A, Fraser R, Kanter M, Caputo N. Factores humanos en el departamento de emergencias: ¿Es precisa la percepción del médico sobre el tiempo hasta la intubación y la tasa de desaturación? Emerg Med Australas, 2016; 28: 295–9.
5. Davis DP, Dunford JV, Poste JC, et al. El impacto de la hipoxia y la hiperventilación en el resultado después de la intubación paramédica de secuencia rápida de pacientes con lesiones graves en la cabeza. J Trauma, 2004; 57: 1–10.
6. Spaite DW, Hu C, Bobrow BJ, et al. El efecto de la hipotensión y la hipoxia extrahospitalarias combinadas sobre la mortalidad en lesiones cerebrales traumáticas graves. Ann Emerg Med, 2017; 69: 62–72.
7. Aguilar SA, Davis DP. Latencia de la señal de oximetría de pulso con el uso de sondas digitales asociada con una extubación inapropiada durante la intubación prehospitalaria de secuencia rápida en pacientes con traumatismo craneoencefálico: ejemplos de casos. J Emerg Med, 2012; 42: 424–8.
8. Sakles JC, Chiu S, Mosier J, Walker C, Stolz U. La importancia del éxito del primer paso al realizar la intubación orotraqueal en el departamento de emergencias. Acad Emerg Med, 2013; 20: 71–8.
9. Hasegawa K, Shigemitsu K, Hagiwara Y, et al. Asociación entre intentos repetidos de intubación y eventos adversos en los departamentos de emergencia: un análisis de un estudio observacional prospectivo multicéntrico. Ann Emerg Med, 2012; 60: 749–54.
10. Jarvis JL, Barton D, Wang H. Definición del punto de meseta: cuándo son inútiles otros intentos en el manejo avanzado de las vías respiratorias extrahospitalarias. Reanimación, 2018; 130: 57–60.
11. Severinghaus JW. Ecuaciones simples y precisas para cálculos de disociación de O2 en sangre humana. J Appl Physiol Respirat Environ Ejercicio Physiol, 1999; 463: 599–602.
12. Davis DP, Hwang JQ, Dunford JV. Tasa de disminución de la saturación de oxígeno en varios valores de oximetría de pulso con intubación de secuencia rápida prehospitalaria. Atención de emergencia prehospográfica, 2008; 12: 46–51.
13. Weingart SD, Levitan RM. Preoxigenación y prevención de la desaturación durante el manejo de emergencia de la vía aérea. Ann Emerg Med, 2012; 59: 165–75.
14. Davis DP, Aguilar S, Sonnleitner C, Cohen M, Jennings M. Latencia y pérdida de señal de oximetría de pulso con el uso de sondas digitales durante la intubación prehospitalaria de secuencia rápida. Atención de emergencia prehospográfica, 2011; 15: 18–22.
15. Lerant AA, Hester RL, Coleman TG, Phillips WJ, Orledge JD, Murray WB. Prevención y tratamiento de la hipoxia: uso de un simulador de fisiología para demostrar el valor de la preoxigenación y la inutilidad de la hiperventilación. Int J Med Sci, 2015; 12: 625–632.
16. Joffe AM, Hetzel S, Liew EC. Una técnica de empuje de la mandíbula con las dos manos es superior a la técnica de “pinza EC” con una sola mano para la ventilación con mascarilla en la persona inconsciente con apnea. Anestesiología, 2010; 113: 873–9.
17. Levitan RM, Mechem CC, Ochroch EA, Shofer FS, Hollander JE. Posición de laringoscopia con cabeza elevada: mejora de la exposición laríngea durante la laringoscopia aumentando la elevación de la cabeza. Ann Emerg Med, 2003; 41: 322–30.
18. Ramkumar V, Umesh G, Ann Philip F. La preoxigenación con inclinación de la cabeza hacia arriba de 20º proporciona una mayor duración de la apnea no hipóxica que la preoxigenación convencional en adultos sanos no obesos. J Anesth, 2011; 25: 189–194.
19. Groombridge C, Chin CW, Hanrahan B, Holdgate A. Evaluación de estrategias comunes de preoxigenación fuera del entorno del quirófano. Acad Emerg Med, 2016; 23: 342–6.
20. Groombridge CJ, Ley E, Miller M, Konig T. Un ensayo prospectivo y aleatorizado de estrategias de preoxigenación disponibles en el entorno prehospitalario. Anestesia, 2017; 72: 580–4.
21. Brown DJ, Carroll SM, abril MD. Fuga de mascarilla facial con cánula nasal durante la ventilación con presión positiva no invasiva: un ensayo cruzado aleatorio. Am J Emerg Med, junio de 2018; 36(6): 942–8.
22. Brown DJ, Carmichael J, Carroll SM, April MD. Saturación de oxígeno al final de la espiración con cánula nasal durante la ventilación con presión positiva no invasiva: un ensayo cruzado aleatorizado. J Emerg Med, 20 de julio de 2018 [publicación electrónica antes de la impresión].
23. Baillard C, Fosse JP, Sebbane M, et al. La ventilación no invasiva mejora la preoxigenación antes de la intubación de pacientes hipóxicos. Am J Respir Crit Care Med, 2006; 174: 171–7.
24. Davis DP, Lemieux J, Serra J, Koenig W, Aguilar SA. La preoxigenación reduce los eventos de desaturación y mejora el éxito de la intubación. Air Med J, 2015; 34: 82–5.
25. Sakles JC, Mosier JM, Patanwala AE, Dicken JM. La oxigenación apnea se asocia con una reducción en la incidencia de hipoxemia durante la RSI de pacientes con hemorragia intracraneal en el departamento de emergencias. Medicina Interna y de Emergencia, 2016; 11: 983–92.
26. Frumin MJ, Epstein RM, Cohen G. Oxigenación apneica en el hombre. Anestesiología, 1959; 20: 789–98.
27. Sakles JC, Mosier JM, Patanwala AE, Arcaris B, Dicken JM, Reardon RF. El éxito del primer paso sin hipoxemia aumenta con el uso de oxigenación apneica durante la intubación de secuencia rápida en el departamento de emergencias. Acad Emerg Med, junio de 2016; 23(6): 703–10.
28. Oliveira JE Silva L, Cabrera D, Barrionuevo P, et al. Efectividad de la oxigenación apneica durante la intubación: una revisión sistemática y un metanálisis. Ann Emerg Med, 2017; 70: 483–94.
29. Weingart SD, Trueger NS, Wong N, Scofi J, Singh N, Rudolph SS. Intubación de secuencia tardía: un estudio observacional prospectivo. Ann Emerg Med, 2015; 65: 349–55.
30. Waack J, Shepherd M, Andrew E, Bernard S, Smith K. Intubación de secuencia retardada por paramédicos de vuelo de cuidados intensivos en Victoria, Australia. Atención de emergencia prehospográfica, 6 de febrero de 2018; 1–7.
31. Mort TC. La incidencia y los factores de riesgo de paro cardíaco durante la intubación traqueal de emergencia: una justificación para incorporar las Directrices de la ASA en la ubicación remota. J Clin Anesth, 2004; 16: 508–16.
32. Jarvis JL, Gonzales J, Johns D, Sager L. Implementación de un paquete clínico para reducir la hipoxia periintubación extrahospitalaria. Ann Emerg Med, 9 de marzo de 2018 [edición electrónica antes de la impresión].
MANUAL DE ATENCIÓN AL PARTO EN EL ÁMBITO EXTRAHOSPITALARIO. Ministerio de Sanidad, Servicios Sociales e Igualdad. España
¿Qué es el parto velado "Parto Empelicado" o nacer con bolsa intacta? por NATALBEN.com
http://emssolutionsint.blogspo t.com/2015/01/tecnicas-de-sutu ras-para-enfermeria.html
http://emssolutionsint.blogspo t.com/2016/07/cuaderno-enferme rocirugia-menor-heridas.html
http://emssolutionsint.blogspo t.com/2013/09/manual-practico-de-cirugia-menor.html
Pictogramas "LENGUAJE" para pacientes intubados en UCI https://emssolutionsint.blogspot.com/2019/09/pictogramas-lenguaje-para-pacientes.html


Todas nuestras publicaciones sobre Covid-19 en el enlace
Por favor comparta nuestras REDES SOCIALES @DrRamonReyesMD, así podremos llegar a más personas y estos se beneficiarán de la disponibilidad de estos documentos, pdf, e-book, gratuitos y legales.
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina #DrRamonReyesMD
https://www.facebook.com/DrRamonReyesMD
https://www.instagram.com/drramonreyesmd/
https://www.pinterest.es/DrRamonReyesMD/
Gorjeo
https://twitter.com/eeiispain
Blog
http://emssolutionsint.blogspot.com/2016/12/dr-ramon-reyes-diaz-md-emt-t-dmo.html
TELEGRAMA
Grupo https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
AVISO IMPORTANTE A NUESTROS USUARIOS
Este Blog va dirigido a profesionales de la salud y público en general EMS Solutions International garantiza, en la medida en que pueda hacerlo, que los contenidos recomendados y comentados en el portal, lo son por profesionales de la salud. Del mismo modo, los comentarios y valoraciones que cada elemento de información recibe por el resto de usuarios registrados –profesionales y no profesionales-, garantizan la idoneidad y pertinencia de cada contenido.
Es pues, la propia comunidad de usuarios quien certifica la confiabilidad de cada uno de los elementos de información, a través de una tarea continua de refinamiento y valoración por parte de los usuarios.
Si usted encuentra información que considera errónea, le invitamos a hacer efectivo su registro para poder avisar al resto de usuarios y contribuir a la mejora de dicha información.
El objetivo del proyecto es proporcionar información sanitaria de calidad a los individuos, de forma que dicha educación repercuta positivamente en su estado de salud y el de su entorno. De ningún modo los contenidos recomendados en EMS Solutions International están destinados a reemplazar una consulta reglada con un profesional de la salud.