
 Antecedentes: ¿Qué pasaría si viviéramos en un mundo en el que no llamáramos “alertas STEMI”, sino que enviáramos “alertas OMI”?
Antecedentes: ¿Qué pasaría si viviéramos en un mundo en el que no llamáramos “alertas STEMI”, sino que enviáramos “alertas OMI”?
En la era de la reperfusión de finales del siglo XX , muchos ensayos grandes demostraron los beneficios de la terapia de reperfusión emergente, con beneficios aún mayores en el subgrupo de pacientes con elevación indefinida del segmento ST. Como la mejor idea disponible, el paradigma STEMI-NSTEMI reemplazó al paradigma IM con onda Q versus sin onda Q en 2000. STEMI-NSTEMI ha sido un determinante primario de las activaciones del laboratorio de cateterismo, las métricas hospitalarias y muchos otros factores y factores del paciente. resultados. Sin embargo, los criterios STEMI fallan con frecuencia, pasando por alto más del 30% de la oclusión coronaria aguda. Además, el paradigma STEMI/NSTEMI depende de la elevación del segmento ST definida por criterios milimétricos; sin embargo, muchos infartos de miocardio por oclusión (OMI) no tienen ninguna elevación del segmento ST. Para muchos de nosotros, esta idea no es nueva; A menudo se nos enseña acerca de los equivalentes de STEMI y los “STEMI sutiles” que también merecen un tratamiento agresivo.
En los últimos 15 años, ha aumentado el interés en identificar qué pacientes se beneficiarían más de la terapia de reperfusión emergente. El infarto de miocardio por oclusión (IOM) versus el infarto de miocardio sin oclusión (NOMI) es un nuevo paradigma que surgió hace unos años (cortesía del Dr. Stephen Smith, el Dr. Pendell Myers y el Dr. Scott Weingart) que podría cambiar la forma en que Pensemos en el infarto agudo de miocardio. Su Manifiesto OMI es un documento increíble (que recomiendo mucho que lea) que describe las perspectivas históricas, clínicas y académicas de por qué el paradigma STEMI-NSTEMI debería ser reemplazado por el paradigma OMI-NOMI. La OMI se define como oclusión coronaria aguda o casi oclusión con circulación colateral insuficiente donde, sin cateterismo emergente y reperfusión, el miocardio sufrirá necrosis. Los pacientes con OMI son los únicos que se benefician de la terapia de reperfusión emergente y estos pacientes pueden presentar con o sin elevación del ST en el ECG.
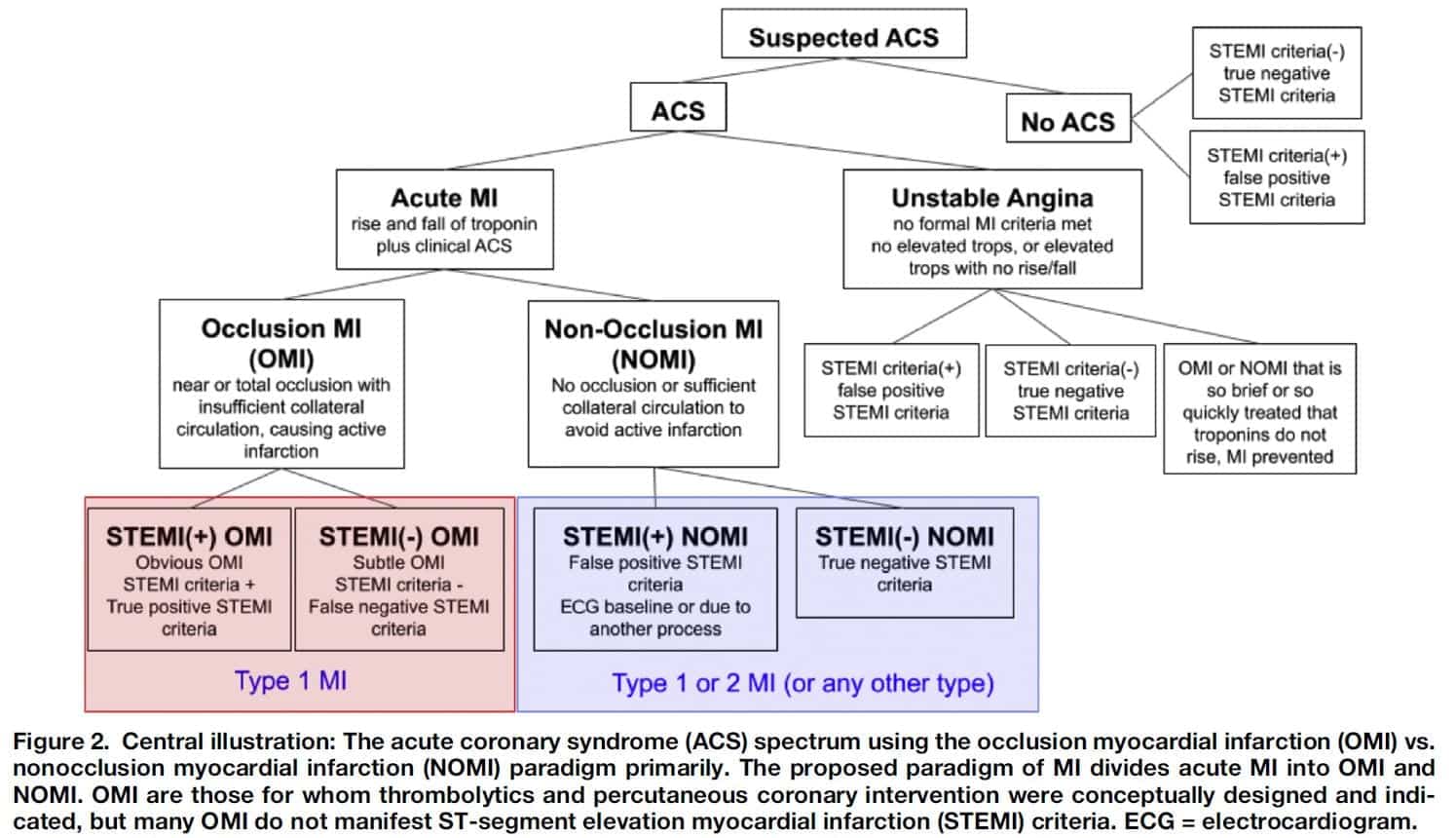
Artículo: Myers HP et al. Comparación de los paradigmas de infarto de miocardio con elevación del ST (STEMI) versus NSTEMI y oclusión IM (OMI) versus NOMI de IM agudo. Revista de Medicina de Emergencia 2020. PMID: 33308915 . 2
Pregunta clínica: ¿Qué diferencias existen entre los pacientes con STEMI(+) OMI y los pacientes con STEMI(-) OMI en términos de tiempo hasta el cateterismo y resultados?
Que hicieron:
Diseño del estudio:
- Revisión retrospectiva de datos recopilados prospectivamente que exploran las diferencias entre dos sistemas de clasificación: STEMI(+) OMI y STEMI(-) OMI
- Subestudio del Diagnóstico del IM por Oclusión y Reperfusión mediante Interpretación del Electrocardiograma en Oclusión Trombótica Aguda (DOMI ARIGATO)
Población:
- Pacientes consecutivos que presentan posible SCA en un hospital académico suburbano
- Dos bases de datos
- Todos los pacientes consecutivos ingresados en cardiología con posible SCA y programados para cateterismo cardíaco urgente o emergente.
- Todos los pacientes consecutivos para los cuales se llama al intervencionista de cardiología para una consulta en el servicio de urgencias por una posible ICP de emergencia.
- Período de 6 meses durante 2017
- Se excluyeron los pacientes sin ECG en la EMR.
Intervención:
- Los gráficos fueron revisados por 4 residentes de ME con capacitación de autores principales y senior.
- Datos recopilados y gestionados mediante el sitio REDCap
- Un investigador ciego revisó todos los ECG disponibles en el sitio de transferencia, prehospitalario y del primer estudio previo al cateterismo para detectar la presencia de criterios formales de STEMI según la cuarta definición universal de IM 3 .
- El diagnóstico de OMI frente a NOMI se determinó mediante angiografía ("OMI confirmada") o "presunta OMI con resultado cardíaco significativo" según lo definido por:
- Angiografía que muestra una lesión culpable aguda pero no oclusiva con biomarcadores muy elevados
- Biomarcadores muy elevados y anomalía nueva o supuesta del movimiento de la pared regional en la ecografía
- ECG positivo para STEMI con muerte antes del cateterismo de emergencia
Resultados:
-
Resultados primarios:
- Tamaño del infarto (estimado por el pico de troponina)
- Tiempo desde la presentación hasta el cateterismo cardíaco
- Análisis exploratorios sobre la presencia de anomalías del movimiento de la pared, administración de medicamentos y resultados adversos entre grupos.
Resultados:
- 467 encuentros únicos con pacientes
- 234 pacientes tenían IAM presente (50,1%)
- 108 pacientes cumplieron criterios OMI (23,1%)
- 67 IAMCEST(+)
- 41 STEMI(-) – 38% de todos los OMI
- Valores máximos de troponina T
- IAMCEST(+) OMI: 5,36 ng/ml
- STEMI(-) OMI: 4,44ng/mL
- Sin oclusión: 0,12 ng/mL
- *P<0,001 tanto para STEMI(+) OMI como para STEMI(-) OMI en comparación con sin oclusión
- *P=0,021 entre STEMI(+) OMI y STEMI(-) OMI
- Resultados angiográficos
- De los pacientes con STEMI(+) OMI: el 82 % tenía TIMI 0-2, el 18 % tenía TIMI 3 pero con biomarcadores muy elevados (uno de los criterios de “presunto OMI”)
- De los pacientes con STEMI(-) OMI: el 71 % tenía TIMI 0-2, el 27 % tenía TIMI 3 pero con biomarcadores muy elevados (uno de los criterios de “presunto OMI”)
- Intervenciones
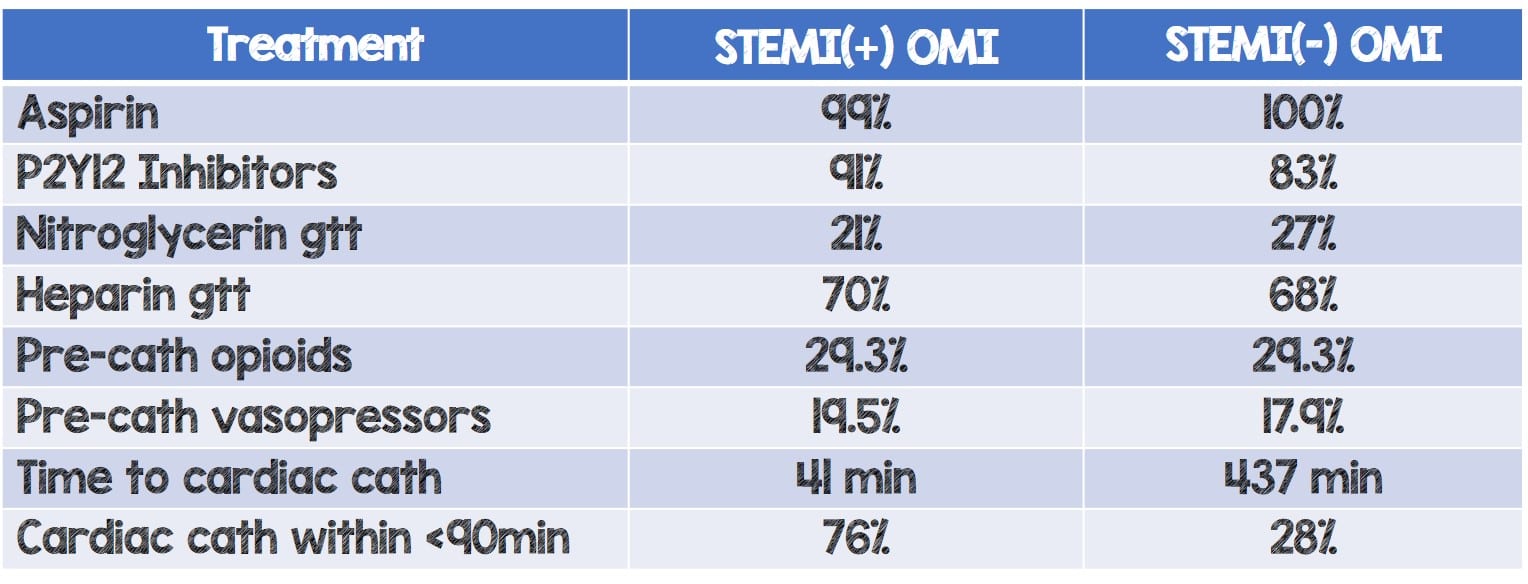
- A 67 de 67 pacientes en STEMI(+) OMI y a 40 de 41 STEMI(-) OMI se les realizó cateterismo durante la hospitalización índice.
-
Tiempo medio desde la llegada al laboratorio de cateterismo:
- STEMI(+) OMI: 41 min (rango: 23 a 86 min)
- STEMI(-) OMI: 437 min (rango: 85 a 1590 min)
- STEMI(+) tuvo más probabilidades de someterse a cateterismo en menos de 90 minutos (76 % frente a 28 %; *p<0,001)
- Tasas similares de anomalía nueva o presunta de la motilidad de la pared: 86% frente a 75%, p=0,19
- Número de posibles anomalías regionales del movimiento de la pared: 2,76 frente a 2,29
- Número de posibles anomalías del movimiento de la pared regional en el grupo NOMI: 0,62
- Tasas similares de paro cardíaco antes del cateterismo: 10,4% frente a 9,8%
- 13 pacientes sufrieron mortalidad hospitalaria
- 4 STEMI(+) OMI
- 1 STEMI(-) OMI
- 8 sin oclusión
- Resultado compuesto de paro cardíaco, mortalidad hospitalaria o supervivencia con el alta a un centro de cuidados paliativos
- 18% STEMI(+) OMI
- 15% STEMI (-) OMI
- 6% sin oclusión
*considerado estadísticamente significativo por los autores
Fortalezas:
- Datos recopilados prospectivamente de pacientes consecutivos.
- El revisor del ECG estaba cegado a los resultados
- Todos los casos que cumplían con los criterios de OMI fueron revisados para detectar la presencia de criterios de STEMI por un becario de cardiología que también desconocía el resultado y los objetivos del estudio (esto es importante ya que el médico del servicio de urgencias puede estar sesgado al llamar STEMI(-) OMI en casos dudosos, pero tener una revisión cardióloga de los casos mostró que más casos de STEMI (-) OMI fueron identificados por cardiología)
- Acuerdo del 87% entre dos revisores (k = 0,735; IC del 95%: 0,607 a 0,863)
- Se utilizó un objetivo primario cuantificable (elevación de troponina) que se ha relacionado con el tamaño del infarto en múltiples estudios.
- Parece ser una población cardiaca representativa bastante típica: Obesidad 49,3%, HTA 72,6%, DAN 61,2%, Diabetes tipo 2 34,7%, EAC conocida 45,4%
- Se utilizaron las clasificaciones del lector de ECG más conservadoras (67 de 108 casos frente a 59 de 108 casos)
- La tasa de STEMI(+) OMI coincide con la de un gran estudio prospectivo reciente realizado por un grupo de autores independiente 5
- Los criterios de inclusión proporcionaron una cohorte de alto riesgo de pacientes con sospecha de SCA.
Limitaciones:
- Estudio relativamente pequeño, de un solo centro; limita la generalización
- Revisión retrospectiva de la historia clínica que analiza el diagnóstico final de IAM a partir del registro médico, lo que significa que los pacientes podrían haber sido pasados por alto si no se hubiera reconocido el SCA.
- Pocas muertes, lo que dificulta sacar conclusiones sobre la mortalidad.
- Análisis limitado a marcadores sustitutos (elevación de troponina T) de resultados centrados en el paciente (insuficiencia cardíaca congestiva, mortalidad, etc.)
- De los 612 sujetos identificados inicialmente, 85 fueron excluidos antes de la revisión del historial: casi el 14%
- No se pueden obtener datos de seguimiento más allá de la visita índice
- El diagnóstico de IAM se recogió del diagnóstico final de la historia clínica, lo que habría dado lugar a clasificaciones erróneas.
Discusión:
- ¡Este es el comienzo de una nueva era en la terapia de reperfusión! Durante años, hemos confiado en el paradigma STEMI-NSTEMI para tomar decisiones en presentaciones complejas de pacientes. Los cardiólogos y los médicos de urgencias se enfrentaron sobre qué pacientes llevar al laboratorio de cateterismo. Con un nombre que sale de la lengua y promete acción y emoción, el término "STEMI" es un obstáculo cognitivo que nos impide buscar otros signos de IM por oclusión. Estamos empezando a encontrar datos emergentes que muestran que constantemente nos falta un subconjunto de arterias coronarias ocluidas. Esto se cubrió por primera vez en RebelEM en esta publicación sobre el ensayo DIFOCCULT .
- En un gran ensayo de 2009 4 , los pacientes con NSTEMI fueron asignados aleatoriamente a cateterismo cardíaco temprano versus cateterismo cardíaco de rutina. Los investigadores no encontraron diferencias en el resultado compuesto de muerte, infarto de miocardio o accidente cerebrovascular a los 6 meses; sin embargo, el tiempo medio hasta el laboratorio de cateterismo en el grupo temprano fue de 16 horas (no realmente temprano...) y los pacientes más enfermos (puntuación GRACE >140) se beneficiaron más del cateterismo temprano. Además, el resultado secundario compuesto de muerte, infarto de miocardio o isquemia refractaria mejoró en el grupo de intervención temprana. Otros estudios también corroboran que la intervención temprana se asocia con mejores resultados.
- Esta imagen del artículo de Myers lo dice todo:
 Cuando se divide el grupo NSTEMI en STEMI(-) OMI y NOMI, hay una distinción clara, y STEMI(-) OMI tiene una distribución similar de niveles máximos de troponina en comparación con STEMI(+) OMI.
Cuando se divide el grupo NSTEMI en STEMI(-) OMI y NOMI, hay una distinción clara, y STEMI(-) OMI tiene una distribución similar de niveles máximos de troponina en comparación con STEMI(+) OMI. - En este estudio, los OMI STEMI(-) parecieron ser similares a los STEMI(+) OMI en términos de troponinas muy elevadas, mayor probabilidad y mayor número medio de anomalías del movimiento de la pared. Sin embargo, el tiempo hasta el cateterismo fue significativamente más largo. ¿Cuáles podrían haber sido sus resultados si hubiera habido menos demora, o incluso ninguna demora? Los pacientes con STEMI(-) OMI podrían haber tenido mejores resultados en comparación con los pacientes con STEMI(+) OMI si hubieran recibido un cateterismo cardíaco antes.
- Múltiples estudios han demostrado que los pacientes con NSTEMI tienen una mayor mortalidad a largo plazo que los pacientes con STEMI. Es un desafío determinar exactamente por qué ocurre esto, pero se trata de una población en la que tenemos margen de mejora. Al clasificar a los pacientes con IM agudo en un nuevo paradigma, tal vez podamos identificar mejor quién tiene mayor riesgo.
- Los resultados de este estudio son sólo generadores de hipótesis; Se necesitan más estudios para recomendar cambios en la práctica.
Conclusiones del autor:
“Los pacientes con STEMI(-) OMI tuvieron retrasos significativos en el cateterismo, pero resultados adversos más similares a los de STEMI(+) OMI que aquellos sin oclusión. Estos datos respaldan el paradigma OMI/NOMI y la importancia de realizar más investigaciones sobre la repercusión emergente de STEMI(-) OMI”.
Punto clínico para llevar a casa:
El paradigma STEMI-NSTEMI todavía pasa por alto un número significativo de eventos de oclusión coronaria aguda que podrían beneficiarse de una intervención invasiva emergente y un nuevo modelo podría mejorar nuestra capacidad para identificarlos con mayor precisión. Además, el paradigma OMI-NOMI nos alejaría de depender únicamente de criterios milimétricos de elevación del ST para un tratamiento rápido.
Estos resultados respaldan que los criterios OMI-NOMI (en lugar de STEMI-NSTEMI) pueden identificar más pacientes con SCA que tienen miocardio rescatable de emergencia que se beneficiaría de una intervención invasiva emergente y al mismo tiempo identificar pacientes donde la intervención invasiva emergente tiene un beneficio mínimo. STEMI(-) OMI es un subgrupo poco identificado de pacientes con SCA y este es ahora el segundo artículo publicado que realmente ayuda a impulsar un cambio de paradigma OMI-NOMI.
Referencias:
- Meyers HP, Weingart SD, Smith SW. El Manifiesto OMI. Blog de ECG del Dr. Smith 2018. Manifiesto completo AQUÍ .
- Meyers HP et al. Comparación de los paradigmas de infarto de miocardio con elevación del ST (STEMI) versus NSTEMI y oclusión IM (OMI) versus NOMI de IM agudo. Revista de Medicina de Emergencia 2020. PMID: 33308915 .
- Thygesen et al. Cuarta Definición Universal de Infarto de Miocardio (2018). Revista del Colegio Americano de Cardiología 2018. PMID: 30153967 .
- Mehta SR et al. Intervención invasiva temprana versus tardía en síndromes coronarios agudos. NEJM 2009. PMID: 19458363 .
- Hillinger et al. Validación prospectiva de los criterios electrocardiográficos cuantitativos actuales para el infarto de miocardio con elevación del ST. Int J Cardio 2019. PMID: 31056411
Para obtener más ideas sobre este tema, consulte:
- Blog de ECG de Smith: Prácticamente todo lo que aparece en el Blog de ECG de Smith es importante y vale la pena leerlo
- LITFL: OMI – Reemplazo del nombre incorrecto STEMI
Publicación revisada por pares por: Salim R. Rezaie, MD (Twitter: @srrezaie )
La publicación OMI-NOMI: Es hora de un cambio de paradigma apareció por primera vez en REBEL EM - Blog de medicina de emergencia .
