
 Antecedentes: la disección espontánea de la arteria coronaria (DCE), alguna vez considerada un raro diagnóstico de “cebra” que era universalmente fatal, ahora se reconoce cada vez más como una causa de síndrome coronario agudo (SCA), particularmente en mujeres debido a una mayor vigilancia, mayor utilización de angiografía coronaria e imágenes avanzadas. A pesar de estos avances, la SCAD sigue siendo uno de los síndromes más enigmáticos de la cardiología. Conlleva una alta tasa de diagnóstico erróneo y mal tratamiento con falta de consenso sobre la investigación o el tratamiento. Aquí revisamos las características más destacadas de SCAD para aumentar el conocimiento de esta entidad patológica y mejorar nuestra comprensión de este proceso patológico único.
Antecedentes: la disección espontánea de la arteria coronaria (DCE), alguna vez considerada un raro diagnóstico de “cebra” que era universalmente fatal, ahora se reconoce cada vez más como una causa de síndrome coronario agudo (SCA), particularmente en mujeres debido a una mayor vigilancia, mayor utilización de angiografía coronaria e imágenes avanzadas. A pesar de estos avances, la SCAD sigue siendo uno de los síndromes más enigmáticos de la cardiología. Conlleva una alta tasa de diagnóstico erróneo y mal tratamiento con falta de consenso sobre la investigación o el tratamiento. Aquí revisamos las características más destacadas de SCAD para aumentar el conocimiento de esta entidad patológica y mejorar nuestra comprensión de este proceso patológico único.
 Definición: SCAD se define como un desgarro no traumático y no iatrogénico en la pared arterial coronaria. Esto puede manifestarse como una separación entre la íntima y la media o la media y la adventicia de la pared arterial coronaria. Estos mecanismos conducen a la formación de una luz falsa o de un hematoma intramural que resulta en un flujo sanguíneo coronario comprometido y un infarto de miocardio (IM) (Hayes 2018, Janssen 2019).
Definición: SCAD se define como un desgarro no traumático y no iatrogénico en la pared arterial coronaria. Esto puede manifestarse como una separación entre la íntima y la media o la media y la adventicia de la pared arterial coronaria. Estos mecanismos conducen a la formación de una luz falsa o de un hematoma intramural que resulta en un flujo sanguíneo coronario comprometido y un infarto de miocardio (IM) (Hayes 2018, Janssen 2019).
Epidemiología : Se desconocen la verdadera incidencia y prevalencia, e históricamente se han subestimado.
Incidencia : se ha sugerido que la SCAD puede ser la causa de hasta el 1 % – 4 % de los casos de SCA en general (Hayes 2018).
- Es más común entre mujeres que generalmente carecen de los factores de riesgo de enfermedad cardíaca clásicos.
- La mayor incidencia se da dentro del subgrupo de mujeres menores de 50 años , oscilando entre el 8,7% y el 35% (Yang 2020, Vanzetto 2009, Saw 2014, Hayes 2018, Nakashima 2016).
- La SCAD también se ha identificado como la causa más común de infarto de miocardio asociado al embarazo (Hayes 2018).
Edad : La edad promedio oscila entre 45 y 53 años (Hayes 2018).
Género : En SCAD se observa un claro predominio femenino sobre masculino.
Morbilidad/Mortalidad : altas tasas de eventos cardíacos adversos graves a medio, largo plazo y a 10 años e IM recurrente (Hayes 2018).
Factores de mal pronóstico :
- La identificación de factores de mal pronóstico o factores de riesgo es difícil debido al pequeño tamaño de las muestras de los estudios (consulte el gráfico general).
- Se ha identificado la tortuosidad coronaria anatómica grave como el único factor de riesgo de recurrencia (Hayes 2018).
Patogenia : La verdadera fisiopatología de la SCAD aún se está dilucidando, pero se han propuesto dos mecanismos principales:
-
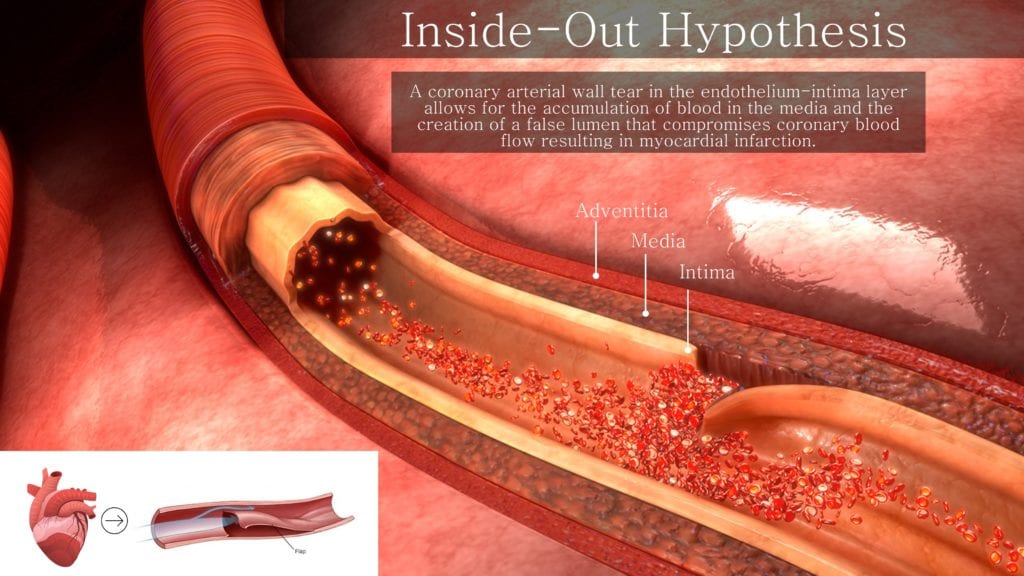
Hipótesis de adentro hacia afuera :
- Un desgarro de la pared arterial coronaria en la capa íntima del endotelio permite la creación de una luz falsa que compromete el flujo sanguíneo coronario (Jackson 2019).
-
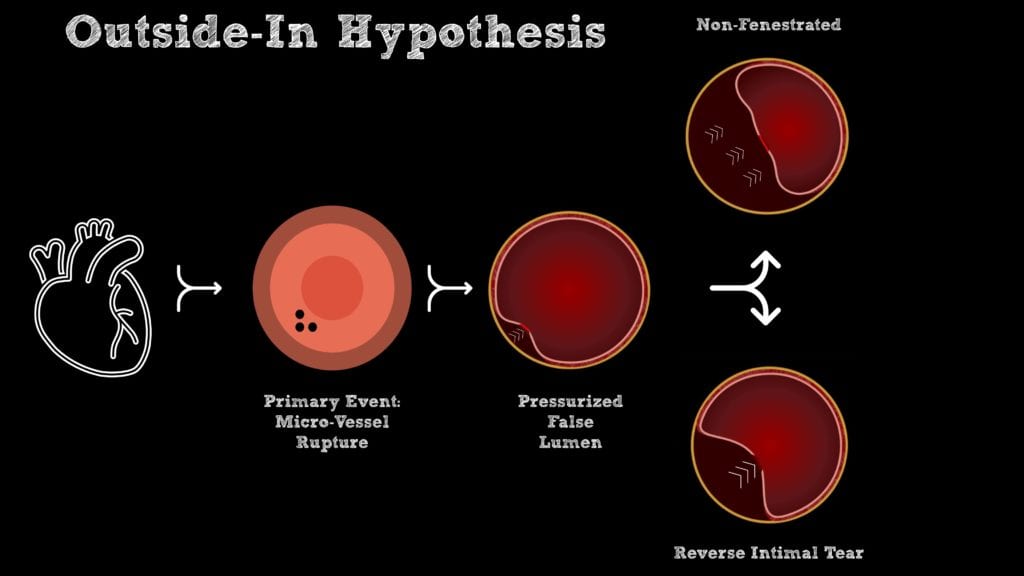
Hipótesis de afuera hacia adentro :
- Un evento primario fuera de la íntima conduce a una hemorragia intramural en expansión y a la creación de una luz falsa que comprometió el flujo sanguíneo coronario (Jackson 2019).
- En este momento pueden manifestarse dos fenómenos potenciales:
- La rotura de la membrana íntima-media crea fenestraciones, lo que permite igualar la presión entre la luz verdadera y la falsa (Jackson 2019).
- En ausencia de fenestraciones, la luz falsa presurizada continúa comprometiendo el flujo sanguíneo en la luz verdadera (Jackson 2019).
Historia y Física :
 Factores de riesgo : SCAD tiene un perfil demográfico y de factores de riesgo único y las mujeres corren un mayor riesgo.
Factores de riesgo : SCAD tiene un perfil demográfico y de factores de riesgo único y las mujeres corren un mayor riesgo.
-
Displasia fibromuscular (FMD) : un trastorno vascular no inflamatorio y no aterosclerótico que afecta las paredes arteriales y se manifiesta como estenosis, aneurismas, tortuosidad o disección (Hayes 2018).
- La fiebre aftosa es la anomalía vascular extracoronaria más común en pacientes con DCE.
-
Embarazo : La SCAD asociada al embarazo es la causa más común de infarto de miocardio entre pacientes embarazadas y posparto (Hayes 2018, Elkayam 2014).
- La mayoría de las SCAD ocurren en el tercer trimestre o en el período posparto temprano.
-
Trastornos inflamatorios sistémicos : los informes de casos han atribuido trastornos inflamatorios sistémicos, enfermedades autoinmunes y reumatológicas a SCAD.
- Es posible que no se trate de una asociación verdadera, ya que los informes de casos y las series pequeñas no controlaron la prevalencia de estas afecciones en la población general.
- Arteriopatías hereditarias y trastornos del tejido conectivo : una causa poco frecuente de SCAD.
Factores precipitantes: aunque no están presentes en todos los pacientes con SCAD, parece haber un vínculo entre ciertos desencadenantes potenciales y precipitantes que pueden iniciar desgarros espontáneos de la íntima o mediar en la formación de hematomas intramurales (Hayes 2018).
-
Estrés físico o emocional extremo : los precipitantes más comúnmente informados antes del evento SCAD del paciente.
- Ejercicio intenso
- Estrés emocional intenso
- Actividades en Valsalva
- Drogas recreativas (cocaína, anfetaminas)
-
Desencadenantes mediados por hormonas : estos desencadenantes tienen menos datos que los respalden, pero se han informado asociaciones en la literatura (Hayes 2018).
- Píldoras anticonceptivas orales
- Terapia hormonal posmenopáusica
- Tratamiento de infertilidad
- Administración de corticosteroides en dosis altas
Síntomas/examen físico : los pacientes presentan síntomas y examen físico que son consistentes con SCA y con frecuencia exhiben niveles elevados de enzimas cardíacas (Hayes 2018).
Diagnóstico :
- El diagnóstico es difícil y los pacientes pueden ser dados de alta por error o tener un estudio incompleto debido a su edad relativamente joven y a la falta de factores de riesgo de SCA.
- El diagnóstico preciso en las etapas agudas del SCA es fundamental ya que el tratamiento y la investigación de la DCE son diferentes de otras causas de SCA (Hayes 2018).
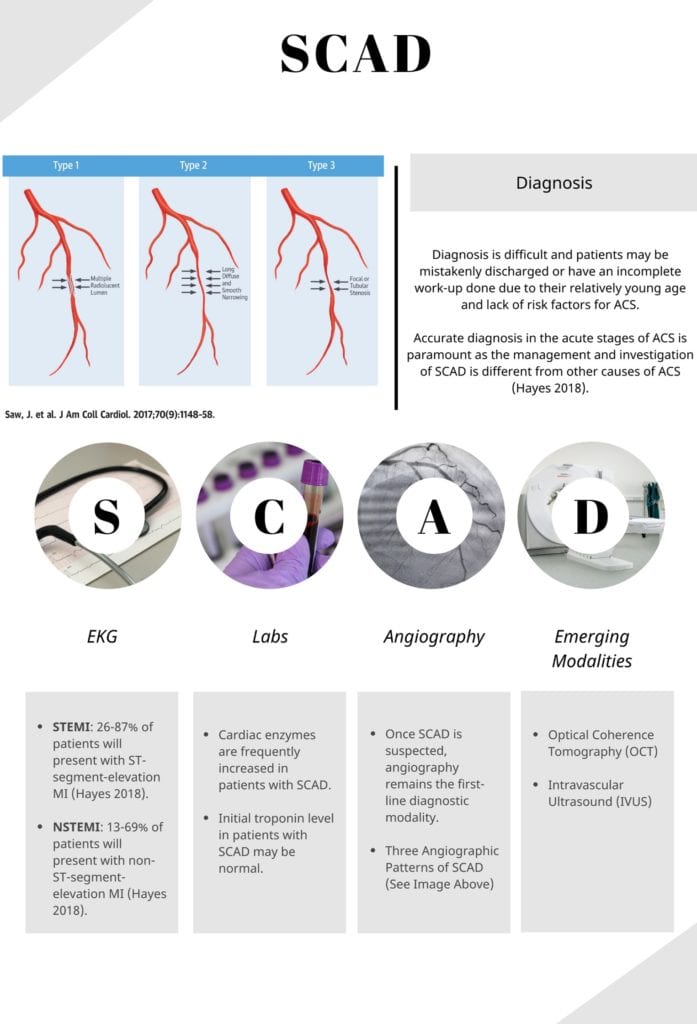 ECG : un ECG normal no descarta SCAD, pero los ECG suelen ser compatibles con STEMI o NSTEMI.
ECG : un ECG normal no descarta SCAD, pero los ECG suelen ser compatibles con STEMI o NSTEMI.
- STEMI: la distribución de los cambios del segmento ST corresponderá a la disección de la arteria coronaria.
- La DA es el vaso afectado con más frecuencia en la DCE: por lo tanto, busque elevaciones convexas del segmento ST en las derivaciones anteriores.
- NSTEMI: elevación transitoria del ST, depresión del ST, nuevas inversiones de la onda T u otros cambios en el ECG con elevaciones de las enzimas cardíacas.
Laboratorios : las enzimas cardíacas con frecuencia aumentan en pacientes con SCAD.
- El nivel inicial de troponina en pacientes con SCAD puede ser normal.
- Se sortean otros laboratorios para ayudar en el manejo de pacientes hospitalizados y descartar otras etiologías.
- CBC, CMP, panel de coagulación, HCG
- Estudio autoinmune, estudio de arteriopatías hereditarias y trastornos del tejido conectivo
Diagnóstico cardíaco :
- Angiografía coronaria: una vez que se sospecha SCAD, la angiografía sigue siendo la modalidad diagnóstica de primera línea.
- Vasos más comúnmente afectados: Descendente anterior izquierda > Circunfleja izquierda > Arteria coronaria derecha (Yang 2020).
- Tres patrones angiográficos de SCAD (Yang 2020):
- Tipo 1: múltiples lúmenes visualizados dentro de la pared arterial junto con tinción de contraste extraluminal
- Tipo 2: se observa con mayor frecuencia y puede pasar desapercibido en la angiografía. Se observa que el calibre arterial tiene áreas de estrechamiento largo y difuso.
- Tipo 3: Visualización de estenosis focal o tubular de la arteria afectada.
- Limitación:
- No genera imágenes de la pared arterial con gran detalle y conlleva un mayor riesgo de disección de la arteria coronaria inducida por catéter en pacientes con SCAD debido a la fragilidad arterial subyacente.
- Imágenes intracoronarias: proporcionan visualización detallada y ayudan en el diagnóstico de SCAD, pero tienen riesgos, costos e inconvenientes de disponibilidad adicionales.
- Tomografía de coherencia óptica (OCT): permite una visualización detallada de la pared arterial coronaria.
- Ultrasonido intravascular (IVUS): Excelente resolución espacial para la visualización de la pared arterial coronaria.
- Angiografía por tomografía computarizada coronaria (CCTA):
- El papel de la CCTA en SCAD no se ha estudiado adecuadamente en este momento.
- No recomendado como primera línea para el diagnóstico de SCAD.
Gestión :
-
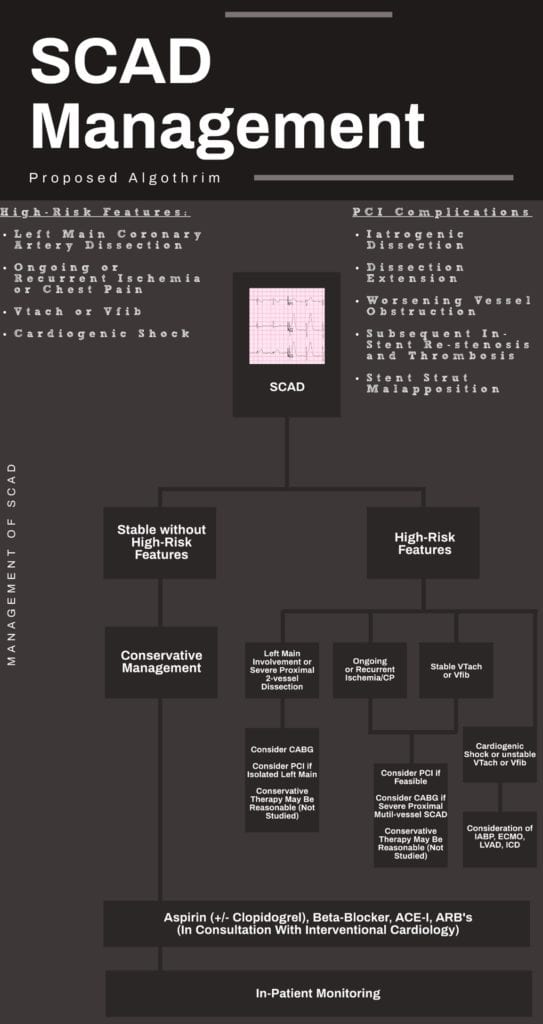 Manejo conservador: pilar del manejo en aquellos sin características de alto riesgo.
Manejo conservador: pilar del manejo en aquellos sin características de alto riesgo.
- La mayoría de los pacientes tienen curación angiográfica de las lesiones SCAD sin intervención.
- Los pacientes tratados de forma conservadora que tienen IM recurrente pueden requerir revascularización de emergencia.
- Terapia medica:
- Terapia antiplaquetaria dual (Hayes 2018, Amsterdam 2014):
- Los pacientes con SCAD que se someten a revascularización deben recibir doble terapia antiplaquetaria
- Actualmente falta evidencia sobre la terapia antiplaquetaria dual para pacientes con SCAD que no se someten a una intervención coronaria.
- Actualmente, la opinión de los expertos recomienda la terapia antiplaquetaria dual durante al menos 1 año después de la aparición de SCAD y aspirina de por vida.
- Betabloqueantes (Hayes 2018):
- Recomendado en pacientes con SCAD con evidencia de HTA, arritmias o disfunción del VI.
- La opinión de los expertos aboga por el uso de betabloqueantes después de seleccionar a aquellos con riesgo de sufrir efectos adversos.
- Inhibidores de la enzima convertidora de angiotensina y bloqueadores de los receptores de angiotensina (Hayes 2018):
- Se debe considerar si se observa disfunción sistólica del VI.
- Preocupación por la teratogenicidad en pacientes femeninas en edad reproductiva.
- Anticoagulación (Hayes 2018, Yip 2015):
- Si se inicia la anticoagulación sistémica en la presentación inicial, es razonable considerar la interrupción una vez que se diagnostica SCAD según la opinión de los expertos.
- Estatinas:
- No se recomienda de forma rutinaria después de SCAD.
- Pacientes con SCAD con características de alto riesgo:
- Características de alto riesgo (Yang 2020, Saw 2016):
- Disección de la arteria coronaria principal izquierda
- Isquemia o dolor torácico continuo o recurrente
- Taquicardia ventricular o fibrilación ventricular
- Shock cardiogénico
- Características de alto riesgo (Yang 2020, Saw 2016):
- Terapia antiplaquetaria dual (Hayes 2018, Amsterdam 2014):
- La mayoría de los pacientes tienen curación angiográfica de las lesiones SCAD sin intervención.
- Se debe considerar la intervención coronaria percutánea (ICP) o la derivación de la arteria coronaria (CABG) (Hayes 2018).
- PCI: debido a la fragilidad de las arterias coronarias observada en la SCAD, la PCI se asocia con un mayor riesgo de complicaciones y resultados variables.
- CABG: descrita para pacientes con DCE con disección proximal o del tronco principal izquierdo, aquellos con fracaso del intento de PCI y aquellos con isquemia refractaria a pesar del enfoque conservador (Hayes 2018).
Publicación invitada por:

Muhammad Durrani, DO, MS
Subdirector de pasantía, Subdirector de investigación
Departamento de Emergencias del Centro Médico Inspira
Vineland, Nueva Jersey, EE.UU.
Gorjeo: @IbbyDurrani
Referencias :
- Hayes S et al. Disección espontánea de la arteria coronaria: estado actual de la ciencia: una declaración científica de la Asociación Estadounidense del Corazón. Circulación. 2018. PMID: 29472380
- Janssen E et al. Disecciones espontáneas de arterias coronarias y factores predisponentes asociados: una revisión narrativa. Neth Heart J. 2019. PMID: 30684142
- Yang C et al. Disección espontánea de arterias coronarias: últimos avances y nuevas fronteras. Curr Atheroscler Rep. 2020. PMID: 32734349
- Vanzetto G et al. Prevalencia, manejo terapéutico y pronóstico a mediano plazo de la disección coronaria espontánea: resultados de una base de datos de 11.605 pacientes. Cirugía cardiotorácica Eur J. 2009. PMID: 19046896
- Sierra J et al. Disección espontánea de la arteria coronaria: asociación con arteriopatías predisponentes y factores estresantes precipitantes y resultados cardiovasculares. Interv. Circ Cardiovasc. 2014. PMID: 25294399
- Sierra J et al. Enfermedad de las arterias coronarias no aterosclerótica en mujeres jóvenes. Can J Cardiol. 2014. PMID: 24726091
- Nakashima T et al. Impacto pronóstico de la disección espontánea de la arteria coronaria en pacientes jóvenes con infarto agudo de miocardio: un informe de los investigadores multicéntricos de angina de pecho e infarto de miocardio en Japón. Int J Cardiol. 2016. PMID: 26820364
- Jackson R et al. Disección espontánea de la arteria coronaria: conocimientos fisiopatológicos de la tomografía de coherencia óptica. Imágenes cardiovasculares JACC. 2019. PMID: 30878439
- Sierra J et al. Disección espontánea de la arteria coronaria: prevalencia de condiciones predisponentes, incluida la displasia fibromuscular, en una cohorte de un centro terciario. JACC Cardiovasc Interv. 2013. PMID: 23266235
- Rogowski S et al. Disección espontánea de la arteria coronaria: seguimiento angiográfico y resultado clínico a largo plazo en una población predominantemente tratada médicamente. Catéter Cardiovascular Interv. 2017. PMID: 26708825
- Prasad M, Tweet MS, Hayes SN, et al. Prevalencia de anomalías vasculares extracoronarias y displasia fibromuscular en pacientes con disección espontánea de la arteria coronaria. Soy J Cardiol. 2015. PMID: 25929580
- Elkayam U et al. Infarto agudo de miocardio asociado al embarazo: una revisión de la experiencia contemporánea en 150 casos entre 2006 y 2011. Circulación. 2014. PMID: 24753549
- Tweet M et al. Características clínicas, manejo y pronóstico de la disección espontánea de la arteria coronaria. Circulación. 2012. PMID: 22800851
- Lindor R et al. Presentación en el Servicio de Urgencias de pacientes con disección coronaria espontánea. J Emerg Med. 2017. PMID: 27727035
- Prakash R et al. Disección de la arteria coronaria iatrogénica inducida por catéter en pacientes con disección de la arteria coronaria espontánea. JACC Cardiovasc Interv. 2016. PMID: 27609262
- Awadalla H et al. La incidencia, la predisposición y las estrategias terapéuticas de la disección del tronco principal izquierdo inducida por catéter se experimentan desde dos lados del hemisferio. J Cardiol invasivo. 2005. PMID: 15831980
- Sierra J et al. Revisión contemporánea sobre disección espontánea de arterias coronarias. J. Am Coll Cardiol. 2016. PMID: 27417009
- Tweet M et al. Disección espontánea de la arteria coronaria: revascularización versus terapia conservadora. Interv. Circ Cardiovasc. 2014. PMID: 25406203
- Lettieri C et al. Manejo y pronóstico a largo plazo de la disección coronaria espontánea. Soy J Cardiol. 2015. PMID: 25937347
- Yip A et al. Disección espontánea de arterias coronarias: una revisión. Termodiagnóstico cardiovascular. 2015. PMID: 25774346
- Ámsterdam E et al. Guía de la AHA/ACC de 2014 para el tratamiento de pacientes con síndromes coronarios agudos sin elevación del segmento ST: resumen ejecutivo: informe del Grupo de Trabajo sobre Guías de Práctica del Colegio Americano de Cardiología/Asociación Americana del Corazón. Circulación. 2014. PMID: 25249586
Publicación revisada por pares por: Anand Swaminathan, MD (Twitter: @EMSwami ) y Salim R. Rezaie, MD (Twitter: @srrezaie )
La publicación Disección espontánea de la arteria coronaria (DCE) apareció por primera vez en REBEL EM - Blog de Medicina de Emergencia .
