|
Directrices para la atención táctica de heridos en combate (TCCC) para el personal médico 15 diciembre 2021
Atención táctica de víctimas de combate TCCC, TC3 de CoTCCC. Actualizacion Guias Octubre 2018 J Spec Oper Med, 18 (4), 37-55 Invierno 2018 Cuidados avanzados de reanimación avanzados en Tactical Combat Casualty Care: TCCC: cambio de las directrices del TCCC 18-01: 14 de octubre de 2018 Frank K Butler Jr, John B Holcomb ... Michael A Weber PMID: 30566723 resumen TCCC ha recomendado intervenciones previas que pueden prevenir eficazmente 4 de las 5 causas principales de muerte prehospitalaria prevenibles en combate, hemorragia de extremidades, hemorragia de la unión (Axilas, Ingles Gluteos y Region Inferior del Cuello, obstrucción de las vías respiratorias y neumotórax por tensión , y las muertes por estas causas se han reducido notablemente en heridos en combate de los EE. UU. La hemorragia del torso no comprimible (NCTH, por sus siglas en inglés) (Hemorragia imposible de manejar en la escena con empaquetamiento y compresión por su localizacion anatómica) es la última causa principal de muerte prevenible en el campo de batalla y con frecuencia causa la muerte a los 30 minutos de haber sufrido la lesión (herida). El incrementado en utilización de sangre total, incluida la capacidad de transfusión masiva, si está indicado, tiene el potencial de aumentar la supervivencia de las víctimas con hemorragia torácica y/o abdomino-pélvica. Además, la oclusión de la aorta (REBOA) con balón endovascular de reanimación en la zona 1 puede proporcionar un control temporal del sangrado en el abdomen y la pelvis y mejorar la hemodinamia en víctimas que pueden sufrir parada cardíaca traumática como resultado del shock hemorrágico. Juntas, estas dos intervenciones se designan como Cuidado Avanzado de Reanimación avanzada (CAR) y pueden permitir que las víctimas con NCTH grave sobrevivan el tiempo suficiente para llegar a la atención de un cirujano. Aunque las unidades de Operaciones Especiales ahora están usando la sangre total en atención inicial en el campo, esta capacidad no está presente de manera rutinaria en otras unidades de combate de los EE.UU. UU. y OTAN. por el momento. REBOA no se concibe como un cuidado que podría ser realizado por los Enfermeros de Combate (Combat Medic) de las unidades que trabajan fuera de sus competencias profesionales. Esta intervención debe ser realizada solo por equipos designados de personal médico de combate avanzado con entrenamiento y equipo especial. Traducción y adaptación por el Dr. Ramón REYES, MD
J Spec Oper Med, 18 (4), 37-55 Invierno 2018
Cuidados de reanimación avanzados en la atención táctica de heridos en combate: cambio en las pautas de TCCC 18-01:14 Octubre de 2018
Frank K Butler Jr, John B Holcomb ... Michael A Weber ampliar
PMID: 30566723
Abstracto
TCCC ha recomendado anteriormente intervenciones que pueden prevenir eficazmente 4 de las 5 causas principales de muerte prevenible prehospitalaria en víctimas de combate (hemorragia en las extremidades, hemorragia de la unión, obstrucción de las vías respiratorias y neumotórax a tensión) y las muertes por estas causas se han reducido notablemente en las bajas en combate en los Estados Unidos. La hemorragia del torso no compresible (NCTH, por sus siglas en inglés) es la última causa importante de muerte evitable en el campo de batalla y, a menudo, causa la muerte dentro de los 30 minutos posteriores a la herida. Un mayor uso de sangre completa, incluida la capacidad de transfusión masiva, si está indicada, tiene el potencial de aumentar la supervivencia en víctimas con hemorragia torácica y/o abdominopélvica. Además, la oclusión endovascular de la aorta con balón de reanimación de zona 1 (REBOA) puede proporcionar un control temporal del sangrado en el abdomen y la pelvis y mejorar la hemodinámica en las víctimas que pueden estar a punto de un paro cardíaco traumático como resultado de un shock hemorrágico. Juntas, estas dos intervenciones se denominan cuidados de reanimación avanzada (ARC) y pueden permitir que las víctimas con NCTH grave sobrevivan el tiempo suficiente para recibir atención de un cirujano. Aunque las unidades de Operaciones Especiales ahora utilizan sangre entera en zonas muy avanzadas, esta capacidad no está presente de forma rutinaria en otras unidades de combate estadounidenses en este momento. REBOA no se concibe como una atención que pueda ser realizada por un médico de la unidad trabajando con su bolsa de ayuda. Esta intervención debe ser realizada únicamente por equipos designados de personal médico de combate avanzado con entrenamiento y equipo especiales.
Artículos similares
Manejo de la sospecha de neumotórax a tensión en la atención táctica de heridos en combate: Cambio en las directrices del TCCC 17-02
FK Butler Jr y otros. J Spec Oper Med 18 (2), 19-35. Verano 2018. PMID 29889952. - Revisión
Este cambio en las Directrices de Atención Táctica de Víctimas en Combate (TCCC) que actualiza las recomendaciones para el tratamiento del neumotórax a tensión sospechoso para las víctimas de combate...
Oclusión endovascular de la aorta para reanimación en campo y en ruta: ¿una realidad militar viable?
VA Reva et al. J Trauma Acute Care Surg 83 (1 suplemento 1), S170-S176. Julio de 2017. PMID 28628603.
Nuestro estudio demuestra la viabilidad potencial de REBOA para su uso durante el campo táctico y la atención en ruta (vuelo) de bajas en combate. Se necesitan más estudios para determinar...
Oclusión endovascular de reanimación con balón de la aorta para el control de la hemorragia troncal no compresible en el abdomen y la pelvis
LJ Moore y cols. Soy J Surg 212 (6), 1222-1230. Diciembre de 2016. PMID 28340927.
REBOA es un método eficaz para lograr una oclusión aórtica temporal en pacientes traumatizados con hemorragia troncal no compresible. La inflación del globo se correlaciona con el aumento...
Oclusión de la aorta con balón endovascular de reanimación: un análisis de las deficiencias de las víctimas de combate con lesiones graves en el Reino Unido
JJ Morrison y cols. Choque 41 (5), 388-93. Mayo de 2014. PMID 25133599.
El control del sangrado del torso y de la zona de unión en las bajas en combate es particularmente desafiante debido a su naturaleza no compresible. Balón endovascular de reanimación...
Atención táctica de heridos en combate: comienzos
FK Butler Jr. Wilderness Environ Med 28 (2S), T12-S17. Junio de 2017. PMID 28284483. - Revisión
La Atención Táctica de Víctimas en Combate (TCCC, por sus siglas en inglés) es un conjunto de pautas de atención prehospitalaria de traumatología basadas en evidencia y mejores prácticas, personalizadas para su uso en el campo de batalla. Los orígenes de TC... 
|
| Curso TCCC de atención táctica a heridos en combate por TCCC |
Atención de heridos en combate táctico de TCCC, febrero de 2016 Trinity, Alabama
Este curso utiliza conferencias prácticas y basadas en evidencia altamente enfocadas con escenarios del mundo real que tanto EMS como Law Enfrocement encuentran para incluir MCI y Active Shooter. Este curso está probado en batalla y aprenderá habilidades que aumentarán la atención al paciente y su base de conocimientos. Este curso te ensuciarás y entrenaremos tanto en interior como en exterior sin importar el tiempo que haga. Si desea entrenar con su propio equipo, tráigalo y se utilizará en lugar del equipo suministrado. Si tienes un arma preferida con la que te gustaría entrenar, haz que el instructor te la apruebe si quieres usarla para entrenar.
El curso de Atención Táctica de Víctimas en Combate (TCCC, por sus siglas en inglés) presenta técnicas y estrategias para salvar vidas basadas en evidencia para brindar la mejor atención traumatológica en el campo de batalla. NAEMT lleva a cabo cursos TCCC bajo los auspicios de su programa PHTLS, el líder mundial reconocido en educación prehospitalaria sobre trauma.
Los cursos TCCC de NAEMT utilizan el libro de texto militar PHTLS y cumplen totalmente con las pautas del Comité de Atención Táctica de Víctimas en Combate (CoTCCC) del Departamento de Defensa. Es el único curso TCCC avalado por el Colegio Americano de Cirujanos.
Contacto
Ubicación:
TCCC
41 N Seneca Dr, Trinity, AL 35673
Trinidad, AL 35673
A NOSOTROS
Departamento de Bomberos Voluntarios de Trinity
Presentado por:
Formación médica prioritaria - LLC
Priority Medical Training se fundó en 2009 después de unir fuerzas con Emergi-Tech Medical Training. Hoy somos uno de los líderes en formación médica. Actualmente ofrecemos muchos cursos, como AHA CPR/ACLS/First Aid, The Difficult Airway Course: EMSTM, ASHI Wilderness Emergency Care Programs y muchos más...
Nos enorgullecemos de brindar nuestra capacitación en un ambiente divertido y relajado. Nuestros instructores son capacitados y experimentados, la mayoría de los cuales son actualmente profesionales médicos en ejercicio. Nuestro personal de instrucción está compuesto por técnicos de emergencias médicas, paramédicos, enfermeras registradas y médicos.
Dr. Ramón Reyes Díaz, MD
Casi el 90% de los hombres y mujeres en servicio estadounidenses que mueren a causa de heridas de combate lo hacen antes de llegar a un centro de tratamiento médico. Esta cifra resalta la importancia de la atención traumatológica brindada en el campo de batalla por médicos de combate, personal sanitario, policías e incluso las propias víctimas y sus compañeros combatientes. Sin embargo, con respecto a la atención real brindada por los médicos de combate en el campo de batalla, J. S Maughon señaló en su artículo en Military Medicine en 1970 que poco había cambiado en los 100 años anteriores. En el intervalo entre la publicación del artículo de Maughon y la invasión estadounidense de Afganistán en 2001, también se lograron pocos avances. Sin embargo, durante los años de guerra se han visto muchos avances que salvan vidas en la atención de traumatismos en el campo de batalla, iniciados por el Joint Trauma System y el Comité de Atención Táctica de Víctimas en Combate. Estos avances han aumentado drásticamente la supervivencia de las víctimas. Esto es especialmente cierto cuando todos los miembros de las unidades de combate, no sólo los médicos, están capacitados en Atención Táctica de Víctimas en Combate (TCCC).
El personal médico de combate y los combatientes no médicos en los EE. UU. y la mayoría de los ejércitos de la coalición ahora están siendo capacitados para manejar el trauma del combate en el campo de batalla de acuerdo con las Directrices del TCCC.
Directrices tácticas para la atención de heridos en combate para el personal médico
Tarjeta TCCC
Atención de heridos en combate táctico TCCC
Atención de heridos en combate táctico TCCC
03 junio 2015
* Todos los cambios a las pautas realizados desde la actualización anual 140602 se muestran en negrita.
* Estas recomendaciones pretenden ser solo pautas y no sustituyen el juicio clínico.
Plan de Manejo Básico de Atención Bajo Fuego
1. Devuelva el fuego y póngase a cubierto.
2. Dirigir o esperar que la víctima permanezca comprometida como combatiente si corresponde.
3. Indique a la víctima que se cubra y aplique autoayuda si es posible.
4. Trate de evitar que la víctima sufra más heridas.
5. Se debería sacar a las víctimas de los vehículos o edificios en llamas y trasladarlas a lugares relativamente seguros. Haga lo que sea necesario para detener el proceso de quema.
6. Por lo general, es mejor posponer el manejo de las vías respiratorias hasta la fase de atención táctica en el campo.
7. Detener la hemorragia externa que ponga en peligro la vida, si es tácticamente factible:
- Dirigir al herido para que controle la hemorragia mediante autoayuda, si es posible.
- Utilice un torniquete para extremidades recomendado por CoTCCC para hemorragias que sean anatómicamente susceptibles de ser utilizados con torniquetes.
- Aplique el torniquete de la extremidad sobre el uniforme claramente proximal al(los) sitio(s) de sangrado. Si el sitio de la hemorragia potencialmente mortal no es evidente, coloque el torniquete “alto y apretado” (lo más proximal posible) en la extremidad lesionada y mueva a la víctima para cubrirse.
Plan de Manejo Básico para el Cuidado Táctico del Campo
1. Las bajas con un estado mental alterado deberán ser desarmadas inmediatamente.
2. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
C. Si las medidas anteriores no tienen éxito, realice una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
3. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
C. Las víctimas con TCE moderada/grave deben recibir oxígeno suplementario cuando esté disponible para mantener una saturación de oxígeno > 90%.
4. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
5. Acceso intravenoso (IV)
- Inicie una vía intravenosa de calibre 18 o una solución salina si está indicado.
- Si se requiere reanimación y no se puede obtener acceso intravenoso, utilice la vía intraósea (IO).
6. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave):
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre entera*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre total y la reanimación 1:1:1 mediante plaquetas por aféresis se deben utilizar sólo si no están disponibles todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use mantas secas, ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Se prefieren los líquidos calientes si se requieren líquidos intravenosos.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
La oximetría de pulso debe estar disponible como complemento del seguimiento clínico. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso. Las lecturas pueden ser engañosas en situaciones de shock o hipotermia marcada.
11. Inspeccionar y vendar las heridas conocidas.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Entablillar fracturas y volver a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Cefotetan, 2 g IV (inyección lenta durante 3-5 minutos) o IM cada 12 horas
o
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
17. Comuníquese con la víctima si es posible.
- Alentar; tranquilizar
- Explicar los cuidados.
18. Reanimación cardiopulmonar (RCP)
La reanimación en el campo de batalla de víctimas de explosiones o traumatismos penetrantes que no tengan pulso, ventilación ni otros signos de vida no tendrá éxito y no debe intentarse. Sin embargo, a las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante el TFC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión antes de suspender la atención. El procedimiento es el mismo que el descrito en la sección 3a anterior.
19. Documentación de atención
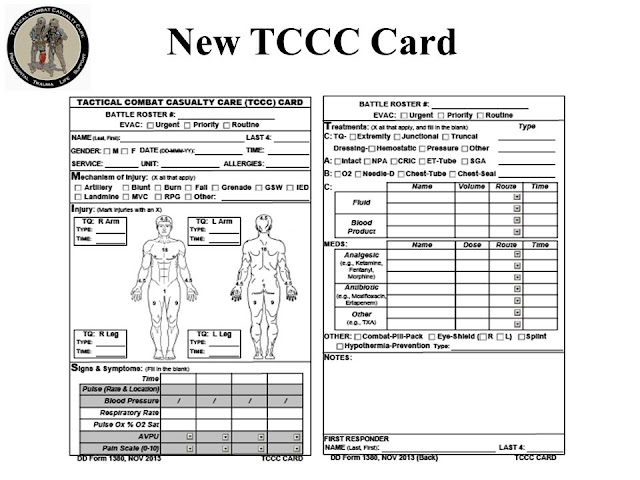
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Plan de Manejo Básico para la Atención de Evacuación Táctica
* El término “Evacuación táctica” incluye tanto la Evacuación de heridos (CASEVAC) como la Evacuación médica (MEDEVAC) según se define en la Publicación conjunta 4-02.
1. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
- Si las medidas anteriores no tienen éxito, evaluar las situaciones tácticas y clínicas, el equipo disponible y las habilidades y experiencia de la persona que brinda atención, y luego seleccionar una de las siguientes intervenciones en la vía aérea:
- Vía aérea supraglótica, o
- Intubación endotraqueal o
- Realizar una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
C. La inmovilización espinal no es necesaria en víctimas con traumatismo penetrante.
2. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Considere la inserción de un tubo torácico si no se prevé ninguna mejoría y/o un transporte prolongado.
C. La mayoría de las víctimas de combate no requieren oxígeno suplementario, pero la administración de oxígeno puede ser beneficiosa para los siguientes tipos de víctimas:
- Baja saturación de oxígeno por oximetría de pulso.
- Lesiones asociadas con alteración de la oxigenación.
- Víctima inconsciente
- Víctima con TCE (mantener saturación de oxígeno > 90%)
- Víctima en estado de shock
- Víctima en altitud
d. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
3. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
4. Acceso intravenoso (IV)
a. Reevaluar la necesidad de acceso intravenoso.
- Si está indicado, inicie una vía intravenosa de calibre 18 o una solución salina.
- Si se requiere reanimación y no se puede obtener un acceso intravenoso, utilice la vía intraósea (IO).
5. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave)
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
6. Lesión cerebral traumática
a. Se debe monitorear a las víctimas con TBI moderada/grave para detectar:
1. Disminuciones del nivel de conciencia
2. Dilatación pupilar
3. La PAS debe ser >90 mmHg
4. O2 sat > 90
5. hipotermia
6. PCO2 (si se dispone de capnografía, mantener entre 35-40 mmHg)
7. Traumatismo craneoencefálico penetrante (si está presente, administrar antibióticos)
8. Suponga que tiene una lesión en la columna (cuello) hasta que se elimine.
b. La dilatación pupilar unilateral acompañada de una disminución del nivel de conciencia puede significar una hernia cerebral inminente; Si se presentan estos signos, tome las siguientes medidas para disminuir la presión intracraneal:
1) Administrar 250 cc de bolo de solución salina hipertónica al 3 o 5%.
2) Eleve la cabeza del herido 30 grados.
3) Hiperventilar a la víctima.
a) Frecuencia respiratoria 20
b) Se debe utilizar capnografía para mantener el CO2 al final de la espiración entre 30 y 35 mmHg.
c) Se debe utilizar la concentración de oxígeno más alta posible (FIO2) para la hiperventilación.
*Notas:
- No hiperventile a menos que haya signos de hernia inminente.
- Los heridos pueden ser hiperventilados con oxígeno mediante la técnica de bolsa-válvula-mascarilla.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre total*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre entera y la reanimación 1:1:1 utilizando plaquetas por aféresis se deben utilizar sólo si todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1 no están disponibles, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Utilice un calentador de líquidos portátil capaz de calentar todos los líquidos intravenosos, incluidos los productos sanguíneos.
gramo. Proteja a la víctima del viento si las puertas deben mantenerse abiertas.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
Instituya oximetría de pulso y otros controles electrónicos de los signos vitales, si está indicado. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso.
11. Inspeccione y venda las heridas conocidas si aún no lo ha hecho.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Vuelva a evaluar las fracturas y vuelva a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
h. Los pacientes quemados son particularmente susceptibles a la hipotermia. En esta fase se debe poner especial énfasis en los métodos de prevención de la pérdida de calor de barrera y en el calentamiento de líquidos intravenosos.
17. La prenda neumática antichoque (PASG) puede resultar útil para estabilizar las fracturas pélvicas y controlar la hemorragia pélvica y abdominal. Se debe controlar cuidadosamente la aplicación y el uso prolongado. El PASG está contraindicado en víctimas con lesiones torácicas o cerebrales.
18. RCP en la atención TACEVAC
a. A las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante TACEVAC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión. El procedimiento es el mismo que el descrito en la sección 2a anterior.
b. Se puede intentar RCP durante esta fase de atención si la víctima no tiene heridas obviamente fatales y llegará a un centro con capacidad quirúrgica en un corto período de tiempo. La RCP no debe realizarse a costa de comprometer la misión o negar atención vital a otras víctimas.
19. Documentación de atención
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Atención de heridos en combate táctico de TCCC, febrero de 2016 Trinity, Alabama
Este curso utiliza conferencias prácticas y basadas en evidencia altamente enfocadas con escenarios del mundo real que tanto EMS como Law Enfrocement encuentran para incluir MCI y Active Shooter. Este curso está probado en batalla y aprenderá habilidades que aumentarán la atención al paciente y su base de conocimientos. Este curso te ensuciarás y entrenaremos tanto en interior como en exterior sin importar el tiempo que haga. Si desea entrenar con su propio equipo, tráigalo y se utilizará en lugar del equipo suministrado. Si tienes un arma preferida con la que te gustaría entrenar, haz que el instructor te la apruebe si quieres usarla para entrenar.
El curso de Atención Táctica de Víctimas en Combate (TCCC, por sus siglas en inglés) presenta técnicas y estrategias para salvar vidas basadas en evidencia para brindar la mejor atención traumatológica en el campo de batalla. NAEMT lleva a cabo cursos TCCC bajo los auspicios de su programa PHTLS, el líder mundial reconocido en educación prehospitalaria sobre trauma.
Los cursos TCCC de NAEMT utilizan el libro de texto militar PHTLS y cumplen totalmente con las pautas del Comité de Atención Táctica de Víctimas en Combate (CoTCCC) del Departamento de Defensa. Es el único curso TCCC avalado por el Colegio Americano de Cirujanos.
Contacto
Ubicación:
TCCC
TCCC
41 N Seneca Dr, Trinity, AL 35673
Trinidad, AL 35673
A NOSOTROS
Trinidad, AL 35673
A NOSOTROS
Departamento de Bomberos Voluntarios de Trinity
Presentado por:
Formación médica prioritaria - LLC
Formación médica prioritaria - LLC
Priority Medical Training se fundó en 2009 después de unir fuerzas con Emergi-Tech Medical Training. Hoy somos uno de los líderes en formación médica. Actualmente ofrecemos muchos cursos, como AHA CPR/ACLS/First Aid, The Difficult Airway Course: EMSTM, ASHI Wilderness Emergency Care Programs y muchos más...
Nos enorgullecemos de brindar nuestra capacitación en un ambiente divertido y relajado. Nuestros instructores son capacitados y experimentados, la mayoría de los cuales son actualmente profesionales médicos en ejercicio. Nuestro personal de instrucción está compuesto por técnicos de emergencias médicas, paramédicos, enfermeras registradas y médicos.
Dr. Ramón Reyes Díaz, MD
Casi el 90% de los hombres y mujeres en servicio estadounidenses que mueren a causa de heridas de combate lo hacen antes de llegar a un centro de tratamiento médico. Esta cifra resalta la importancia de la atención traumatológica brindada en el campo de batalla por médicos de combate, personal sanitario, policías e incluso las propias víctimas y sus compañeros combatientes. Sin embargo, con respecto a la atención real brindada por los médicos de combate en el campo de batalla, J. S Maughon señaló en su artículo en Military Medicine en 1970 que poco había cambiado en los 100 años anteriores. En el intervalo entre la publicación del artículo de Maughon y la invasión estadounidense de Afganistán en 2001, también se lograron pocos avances. Sin embargo, durante los años de guerra se han visto muchos avances que salvan vidas en la atención de traumatismos en el campo de batalla, iniciados por el Joint Trauma System y el Comité de Atención Táctica de Víctimas en Combate. Estos avances han aumentado drásticamente la supervivencia de las víctimas. Esto es especialmente cierto cuando todos los miembros de las unidades de combate, no sólo los médicos, están capacitados en Atención Táctica de Víctimas en Combate (TCCC).
El personal médico de combate y los combatientes no médicos en los EE. UU. y la mayoría de los ejércitos de la coalición ahora están siendo capacitados para manejar el trauma del combate en el campo de batalla de acuerdo con las Directrices del TCCC.
Directrices tácticas para la atención de heridos en combate para el personal médico
Tarjeta TCCC
Atención de heridos en combate táctico TCCC
Atención de heridos en combate táctico TCCC
03 junio 2015
* Todos los cambios a las pautas realizados desde la actualización anual 140602 se muestran en negrita.
* Estas recomendaciones pretenden ser solo pautas y no sustituyen el juicio clínico.
Plan de Manejo Básico de Atención Bajo Fuego
1. Devuelva el fuego y póngase a cubierto.
2. Dirigir o esperar que la víctima permanezca comprometida como combatiente si corresponde.
3. Indique a la víctima que se cubra y aplique autoayuda si es posible.
4. Trate de evitar que la víctima sufra más heridas.
5. Se debería sacar a las víctimas de los vehículos o edificios en llamas y trasladarlas a lugares relativamente seguros. Haga lo que sea necesario para detener el proceso de quema.
6. Por lo general, es mejor posponer el manejo de las vías respiratorias hasta la fase de atención táctica en el campo.
7. Detener la hemorragia externa que ponga en peligro la vida, si es tácticamente factible:
- Dirigir al herido para que controle la hemorragia mediante autoayuda, si es posible.
- Utilice un torniquete para extremidades recomendado por CoTCCC para hemorragias que sean anatómicamente susceptibles de ser utilizados con torniquetes.
- Aplique el torniquete de la extremidad sobre el uniforme claramente proximal al(los) sitio(s) de sangrado. Si el sitio de la hemorragia potencialmente mortal no es evidente, coloque el torniquete “alto y apretado” (lo más proximal posible) en la extremidad lesionada y mueva a la víctima para cubrirse.
Plan de Manejo Básico para el Cuidado Táctico del Campo
1. Las bajas con un estado mental alterado deberán ser desarmadas inmediatamente.
2. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
C. Si las medidas anteriores no tienen éxito, realice una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
3. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
C. Las víctimas con TCE moderada/grave deben recibir oxígeno suplementario cuando esté disponible para mantener una saturación de oxígeno > 90%.
4. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
5. Acceso intravenoso (IV)
- Inicie una vía intravenosa de calibre 18 o una solución salina si está indicado.
- Si se requiere reanimación y no se puede obtener acceso intravenoso, utilice la vía intraósea (IO).
6. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave):
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre entera*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre total y la reanimación 1:1:1 mediante plaquetas por aféresis se deben utilizar sólo si no están disponibles todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use mantas secas, ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Se prefieren los líquidos calientes si se requieren líquidos intravenosos.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
La oximetría de pulso debe estar disponible como complemento del seguimiento clínico. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso. Las lecturas pueden ser engañosas en situaciones de shock o hipotermia marcada.
11. Inspeccionar y vendar las heridas conocidas.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Entablillar fracturas y volver a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Cefotetan, 2 g IV (inyección lenta durante 3-5 minutos) o IM cada 12 horas
o
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
17. Comuníquese con la víctima si es posible.
- Alentar; tranquilizar
- Explicar los cuidados.
18. Reanimación cardiopulmonar (RCP)
La reanimación en el campo de batalla de víctimas de explosiones o traumatismos penetrantes que no tengan pulso, ventilación ni otros signos de vida no tendrá éxito y no debe intentarse. Sin embargo, a las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante el TFC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión antes de suspender la atención. El procedimiento es el mismo que el descrito en la sección 3a anterior.
19. Documentación de atención
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Plan de Manejo Básico para la Atención de Evacuación Táctica
* El término “Evacuación táctica” incluye tanto la Evacuación de heridos (CASEVAC) como la Evacuación médica (MEDEVAC) según se define en la Publicación conjunta 4-02.
1. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
- Si las medidas anteriores no tienen éxito, evaluar las situaciones tácticas y clínicas, el equipo disponible y las habilidades y experiencia de la persona que brinda atención, y luego seleccionar una de las siguientes intervenciones en la vía aérea:
- Vía aérea supraglótica, o
- Intubación endotraqueal o
- Realizar una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
C. La inmovilización espinal no es necesaria en víctimas con traumatismo penetrante.
2. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Considere la inserción de un tubo torácico si no se prevé ninguna mejoría y/o un transporte prolongado.
C. La mayoría de las víctimas de combate no requieren oxígeno suplementario, pero la administración de oxígeno puede ser beneficiosa para los siguientes tipos de víctimas:
- Baja saturación de oxígeno por oximetría de pulso.
- Lesiones asociadas con alteración de la oxigenación.
- Víctima inconsciente
- Víctima con TCE (mantener saturación de oxígeno > 90%)
- Víctima en estado de shock
- Víctima en altitud
d. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
3. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
4. Acceso intravenoso (IV)
a. Reevaluar la necesidad de acceso intravenoso.
- Si está indicado, inicie una vía intravenosa de calibre 18 o una solución salina.
- Si se requiere reanimación y no se puede obtener un acceso intravenoso, utilice la vía intraósea (IO).
5. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave)
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
6. Lesión cerebral traumática
a. Se debe monitorear a las víctimas con TBI moderada/grave para detectar:
1. Disminuciones del nivel de conciencia
2. Dilatación pupilar
3. La PAS debe ser >90 mmHg
4. O2 sat > 90
5. hipotermia
6. PCO2 (si se dispone de capnografía, mantener entre 35-40 mmHg)
7. Traumatismo craneoencefálico penetrante (si está presente, administrar antibióticos)
8. Suponga que tiene una lesión en la columna (cuello) hasta que se elimine.
b. La dilatación pupilar unilateral acompañada de una disminución del nivel de conciencia puede significar una hernia cerebral inminente; Si se presentan estos signos, tome las siguientes medidas para disminuir la presión intracraneal:
1) Administrar 250 cc de bolo de solución salina hipertónica al 3 o 5%.
2) Eleve la cabeza del herido 30 grados.
3) Hiperventilar a la víctima.
a) Frecuencia respiratoria 20
b) Se debe utilizar capnografía para mantener el CO2 al final de la espiración entre 30 y 35 mmHg.
c) Se debe utilizar la concentración de oxígeno más alta posible (FIO2) para la hiperventilación.
*Notas:
- No hiperventile a menos que haya signos de hernia inminente.
- Los heridos pueden ser hiperventilados con oxígeno mediante la técnica de bolsa-válvula-mascarilla.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre total*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre entera y la reanimación 1:1:1 utilizando plaquetas por aféresis se deben utilizar sólo si todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1 no están disponibles, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Utilice un calentador de líquidos portátil capaz de calentar todos los líquidos intravenosos, incluidos los productos sanguíneos.
gramo. Proteja a la víctima del viento si las puertas deben mantenerse abiertas.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
Instituya oximetría de pulso y otros controles electrónicos de los signos vitales, si está indicado. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso.
11. Inspeccione y venda las heridas conocidas si aún no lo ha hecho.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Vuelva a evaluar las fracturas y vuelva a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
h. Los pacientes quemados son particularmente susceptibles a la hipotermia. En esta fase se debe poner especial énfasis en los métodos de prevención de la pérdida de calor de barrera y en el calentamiento de líquidos intravenosos.
17. La prenda neumática antichoque (PASG) puede resultar útil para estabilizar las fracturas pélvicas y controlar la hemorragia pélvica y abdominal. Se debe controlar cuidadosamente la aplicación y el uso prolongado. El PASG está contraindicado en víctimas con lesiones torácicas o cerebrales.
18. RCP en la atención TACEVAC
a. A las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante TACEVAC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión. El procedimiento es el mismo que el descrito en la sección 2a anterior.
b. Se puede intentar RCP durante esta fase de atención si la víctima no tiene heridas obviamente fatales y llegará a un centro con capacidad quirúrgica en un corto período de tiempo. La RCP no debe realizarse a costa de comprometer la misión o negar atención vital a otras víctimas.
19. Documentación de atención
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Atención de heridos en combate táctico TCCC
Atención de heridos en combate táctico TCCC
03 junio 2015
* Todos los cambios a las pautas realizados desde la actualización anual 140602 se muestran en negrita.
* Estas recomendaciones pretenden ser solo pautas y no sustituyen el juicio clínico.
Plan de Manejo Básico de Atención Bajo Fuego
1. Devuelva el fuego y póngase a cubierto.
2. Dirigir o esperar que la víctima permanezca comprometida como combatiente si corresponde.
3. Indique a la víctima que se cubra y aplique autoayuda si es posible.
4. Trate de evitar que la víctima sufra más heridas.
5. Se debería sacar a las víctimas de los vehículos o edificios en llamas y trasladarlas a lugares relativamente seguros. Haga lo que sea necesario para detener el proceso de quema.
6. Por lo general, es mejor posponer el manejo de las vías respiratorias hasta la fase de atención táctica en el campo.
7. Detener la hemorragia externa que ponga en peligro la vida, si es tácticamente factible:
- Dirigir al herido para que controle la hemorragia mediante autoayuda, si es posible.
- Utilice un torniquete para extremidades recomendado por CoTCCC para hemorragias que sean anatómicamente susceptibles de ser utilizados con torniquetes.
- Aplique el torniquete de la extremidad sobre el uniforme claramente proximal al(los) sitio(s) de sangrado. Si el sitio de la hemorragia potencialmente mortal no es evidente, coloque el torniquete “alto y apretado” (lo más proximal posible) en la extremidad lesionada y mueva a la víctima para cubrirse.
Plan de Manejo Básico para el Cuidado Táctico del Campo
1. Las bajas con un estado mental alterado deberán ser desarmadas inmediatamente.
2. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
C. Si las medidas anteriores no tienen éxito, realice una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
3. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
C. Las víctimas con TCE moderada/grave deben recibir oxígeno suplementario cuando esté disponible para mantener una saturación de oxígeno > 90%.
4. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
5. Acceso intravenoso (IV)
- Inicie una vía intravenosa de calibre 18 o una solución salina si está indicado.
- Si se requiere reanimación y no se puede obtener acceso intravenoso, utilice la vía intraósea (IO).
6. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave):
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre entera*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre total y la reanimación 1:1:1 mediante plaquetas por aféresis se deben utilizar sólo si no están disponibles todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use mantas secas, ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Se prefieren los líquidos calientes si se requieren líquidos intravenosos.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
La oximetría de pulso debe estar disponible como complemento del seguimiento clínico. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso. Las lecturas pueden ser engañosas en situaciones de shock o hipotermia marcada.
11. Inspeccionar y vendar las heridas conocidas.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Entablillar fracturas y volver a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Cefotetan, 2 g IV (inyección lenta durante 3-5 minutos) o IM cada 12 horas
o
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
17. Comuníquese con la víctima si es posible.
- Alentar; tranquilizar
- Explicar los cuidados.
18. Reanimación cardiopulmonar (RCP)
La reanimación en el campo de batalla de víctimas de explosiones o traumatismos penetrantes que no tengan pulso, ventilación ni otros signos de vida no tendrá éxito y no debe intentarse. Sin embargo, a las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante el TFC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión antes de suspender la atención. El procedimiento es el mismo que el descrito en la sección 3a anterior.
19. Documentación de atención
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Plan de Manejo Básico para la Atención de Evacuación Táctica
* El término “Evacuación táctica” incluye tanto la Evacuación de heridos (CASEVAC) como la Evacuación médica (MEDEVAC) según se define en la Publicación conjunta 4-02.
1. Manejo de las vías respiratorias
a. Víctima inconsciente sin obstrucción de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Colocar al herido en posición de recuperación.
b. Víctima con obstrucción de las vías respiratorias o obstrucción inminente de las vías respiratorias:
- Maniobra de elevación del mentón o empuje de la mandíbula.
- Vía aérea nasofaríngea
- Permitir que la víctima adopte cualquier posición que mejor proteja las vías respiratorias, incluido sentarse.
- Colocar al herido inconsciente en posición de recuperación.
- Si las medidas anteriores no tienen éxito, evaluar las situaciones tácticas y clínicas, el equipo disponible y las habilidades y experiencia de la persona que brinda atención, y luego seleccionar una de las siguientes intervenciones en la vía aérea:
- Vía aérea supraglótica, o
- Intubación endotraqueal o
- Realizar una cricotiroidotomía quirúrgica utilizando uno de los siguientes:
- Técnica Cric-Key (Opción preferida)
- Técnica quirúrgica abierta asistida por bujía que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal.
- Técnica quirúrgica abierta estándar que utiliza una cánula de vía aérea con brida y manguito de menos de 10 mm de diámetro exterior, 6-7 mm de diámetro interno y 5-8 cm de longitud intratraqueal (opción menos deseable)
- Utilizar lidocaína si el herido está consciente.
C. La inmovilización espinal no es necesaria en víctimas con traumatismo penetrante.
2. Respiración
a. En una víctima con dificultad respiratoria progresiva y traumatismo en el torso conocido o sospechado, considere un neumotórax a tensión y descomprima el tórax en el lado de la lesión con una unidad de aguja/catéter de calibre 14 y 3,25 pulgadas insertada en el segundo espacio intercostal en la línea medioclavicular. . Asegúrese de que la entrada de la aguja en el pecho no sea medial a la línea del pezón y no esté dirigida hacia el corazón. Un sitio alternativo aceptable es el cuarto o quinto espacio intercostal en la línea axilar anterior (AAL).
b. Considere la inserción de un tubo torácico si no se prevé ninguna mejoría y/o un transporte prolongado.
C. La mayoría de las víctimas de combate no requieren oxígeno suplementario, pero la administración de oxígeno puede ser beneficiosa para los siguientes tipos de víctimas:
- Baja saturación de oxígeno por oximetría de pulso.
- Lesiones asociadas con alteración de la oxigenación.
- Víctima inconsciente
- Víctima con TCE (mantener saturación de oxígeno > 90%)
- Víctima en estado de shock
- Víctima en altitud
d. Todas las heridas torácicas abiertas y/o succionantes deben tratarse aplicando inmediatamente un sello torácico ventilado para cubrir el defecto. Si no dispone de un sello torácico con ventilación, utilice un sello torácico sin ventilación. Vigile a la víctima para detectar el posible desarrollo de un neumotórax a tensión posterior. Si la víctima desarrolla hipoxia creciente, dificultad respiratoria o hipotensión y se sospecha un neumotórax a tensión, trátelo eructando o retirando el vendaje o mediante descompresión con aguja.
3. Sangrado
a. Evalúe si hay hemorragia no reconocida y controle todas las fuentes de sangrado. Si aún no lo ha hecho, utilice un torniquete de extremidad recomendado por CoTCCC para controlar una hemorragia externa potencialmente mortal que sea anatómicamente susceptible al uso de torniquete o para cualquier amputación traumática. Aplicar directamente sobre la piel de 2 a 3 pulgadas por encima de la herida. Si el sangrado no se controla con el primer torniquete, aplique un segundo torniquete al lado del primero.
b. Para hemorragia compresible que no se puede utilizar con torniquetes en las extremidades o como complemento de la extracción del torniquete, utilice Combat Gauze como el apósito hemostático de elección de CoTCCC. Celox Gauze y ChitoGauze también se pueden utilizar si Combat Gauze no está disponible. Los apósitos hemostáticos se deben aplicar con al menos 3 minutos de presión directa. Si el sitio de sangrado es susceptible de usar un torniquete de unión, aplique inmediatamente un torniquete de unión recomendado por CoTCCC. No demore la aplicación del torniquete de unión una vez que esté listo para su uso. Aplique vendajes hemostáticos con presión directa si no hay un torniquete de unión disponible o mientras se prepara el torniquete de unión para su uso.
C. Reevaluar la aplicación previa del torniquete. Exponga la herida y determine si es necesario un torniquete. Si es así, reemplace cualquier torniquete de extremidad colocado sobre el uniforme por uno aplicado directamente sobre la piel a 2 o 3 pulgadas por encima de la herida. Asegúrese de que se detenga el sangrado. Cuando sea posible, se debe comprobar el pulso distal. Si el sangrado persiste o todavía hay un pulso distal, considere apretar aún más el torniquete o usar un segundo torniquete al lado del primero para eliminar tanto el sangrado como el pulso distal.
d. Los torniquetes de extremidades y de unión deben convertirse a vendajes hemostáticos o de presión lo antes posible si se cumplen tres criterios: la víctima no está en shock; es posible controlar de cerca la herida para detectar sangrado; y el torniquete no se utiliza para controlar el sangrado de una extremidad amputada. Se debe hacer todo lo posible para convertir los torniquetes en menos de 2 horas si el sangrado se puede controlar con otros medios. No retire un torniquete que haya estado colocado más de 6 horas a menos que se cuente con una estrecha vigilancia y capacidad de laboratorio.
mi. Exponga y marque claramente todos los sitios del torniquete con el momento de la aplicación del torniquete. Utilice un marcador indeleble.
4. Acceso intravenoso (IV)
a. Reevaluar la necesidad de acceso intravenoso.
- Si está indicado, inicie una vía intravenosa de calibre 18 o una solución salina.
- Si se requiere reanimación y no se puede obtener un acceso intravenoso, utilice la vía intraósea (IO).
5. Ácido tranexámico (TXA)
Si se prevé que una víctima necesitará una transfusión de sangre importante (por ejemplo: presenta shock hemorrágico, una o más amputaciones importantes, traumatismo penetrante en el torso o evidencia de hemorragia grave)
– Administrar 1 gramo de ácido tranexámico en 100 cc de solución salina normal o Ringer lactato lo antes posible pero NO más tarde de 3 horas después de la lesión.
– Comience la segunda infusión de 1 g de TXA después de Hextend u otro tratamiento con líquidos.
6. Lesión cerebral traumática
a. Se debe monitorear a las víctimas con TBI moderada/grave para detectar:
1. Disminuciones del nivel de conciencia
2. Dilatación pupilar
3. La PAS debe ser >90 mmHg
4. O2 sat > 90
5. hipotermia
6. PCO2 (si se dispone de capnografía, mantener entre 35-40 mmHg)
7. Traumatismo craneoencefálico penetrante (si está presente, administrar antibióticos)
8. Suponga que tiene una lesión en la columna (cuello) hasta que se elimine.
b. La dilatación pupilar unilateral acompañada de una disminución del nivel de conciencia puede significar una hernia cerebral inminente; Si se presentan estos signos, tome las siguientes medidas para disminuir la presión intracraneal:
1) Administrar 250 cc de bolo de solución salina hipertónica al 3 o 5%.
2) Eleve la cabeza del herido 30 grados.
3) Hiperventilar a la víctima.
a) Frecuencia respiratoria 20
b) Se debe utilizar capnografía para mantener el CO2 al final de la espiración entre 30 y 35 mmHg.
c) Se debe utilizar la concentración de oxígeno más alta posible (FIO2) para la hiperventilación.
*Notas:
- No hiperventile a menos que haya signos de hernia inminente.
- Los heridos pueden ser hiperventilados con oxígeno mediante la técnica de bolsa-válvula-mascarilla.
7. Reanimación con líquidos
a. Los líquidos de reanimación de elección para víctimas de shock hemorrágico, enumerados del más al menos preferido, son: sangre total*; plasma, glóbulos rojos y plaquetas en proporción 1:1:1*; plasma y glóbulos rojos en proporción 1:1; plasma o glóbulos rojos solos; extender; y cristaloides (Lactated Ringers o Plasma-Lyte A).
b. Evaluar si hay shock hemorrágico (estado mental alterado en ausencia de lesión cerebral y/o pulso radial débil o ausente).
1. Si no está en shock:
- No se necesitan líquidos por vía intravenosa de inmediato.
- Se permiten líquidos por vía oral si la víctima está consciente y puede tragar.
2. Si está en shock y hay productos sanguíneos disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano:
- Reanimar con sangre total* o, si no está disponible
- Plasma, glóbulos rojos y plaquetas en una proporción 1:1:1* o, si no está disponible
- Plasma y glóbulos rojos en proporción 1:1 o, si no están disponibles;
- Plasma seco reconstituido, plasma líquido o plasma descongelado solo o glóbulos rojos solos;
- Reevaluar al herido después de cada unidad. Continúe la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
3. Si está en shock y los productos sanguíneos no están disponibles según un comando aprobado o un protocolo de administración de productos sanguíneos en el quirófano debido a limitaciones tácticas o logísticas:
- Reanimar con Hextend, o si no está disponible;
- Ringers lactatos o Plasma-Lyte A;
- Reevaluar a la víctima después de cada bolo intravenoso de 500 ml;
- Continuar la reanimación hasta que se palpe el pulso radial, mejore el estado mental o la presión arterial sistólica entre 80 y 90 mmHg.
- Interrumpir la administración de líquidos cuando se haya alcanzado uno o más de los puntos finales anteriores.
4. Si una víctima con un estado mental alterado debido a una sospecha de lesión cerebral traumática tiene un pulso periférico débil o ausente, resucítelo según sea necesario para restaurar y mantener un pulso radial normal. Si se dispone de monitorización de la PA, mantenga una PA sistólica objetivo de al menos 90 mmHg.
5. Vuelva a evaluar a la víctima con frecuencia para comprobar si hay recurrencia del shock. Si el shock se repite, vuelva a verificar todas las medidas de control de hemorragia externa para asegurarse de que aún sean efectivas y repita la reanimación con líquidos como se describió anteriormente.
* Ni la sangre total ni las plaquetas por aféresis, tal como estos productos se recolectan actualmente en el quirófano, cumplen con la FDA. En consecuencia, la sangre entera y la reanimación 1:1:1 utilizando plaquetas por aféresis se deben utilizar sólo si todos los productos sanguíneos que cumplen con los requisitos de la FDA necesarios para respaldar la reanimación 1:1:1 no están disponibles, o si no se dispone de reanimación 1:1:1. produciendo el efecto clínico deseado.
8. Prevención de la hipotermia
a. Minimizar la exposición de la víctima a los elementos. Mantenga equipo de protección sobre o con la víctima si es posible.
b. Reemplace la ropa mojada con ropa seca si es posible. Lleve a la víctima a una superficie aislada lo antes posible.
C. Aplique la manta Ready-Heat del kit de manejo y prevención de hipotermia (HPMK) al torso de la víctima (no directamente sobre la piel) y cubra a la víctima con la capa reflectante del calor (HRS).
d. Si no hay un HRS disponible, también se puede usar la combinación previamente recomendada de Blizzard Survival Blanket y Ready Heat.
mi. Si los artículos mencionados anteriormente no están disponibles, use ponchos, sacos de dormir o cualquier cosa que retenga el calor y mantenga seca a la víctima.
F. Utilice un calentador de líquidos portátil capaz de calentar todos los líquidos intravenosos, incluidos los productos sanguíneos.
gramo. Proteja a la víctima del viento si las puertas deben mantenerse abiertas.
9. Traumatismo ocular penetrante
Si se nota o se sospecha una lesión ocular penetrante:
a) Realizar una prueba rápida de campo de agudeza visual.
b) Cubra el ojo con un protector ocular rígido (NO un parche de presión).
c) Asegúrese de tomar la tableta de 400 mg de moxifloxacina en el paquete de píldoras de combate, si es posible, y de que se administren antibióticos IV/IM como se describe a continuación si no se puede tomar moxifloxacina oral.
10. Monitoreo
Instituya oximetría de pulso y otros controles electrónicos de los signos vitales, si está indicado. Todas las personas con TCE moderada/grave deben ser monitorizadas con oximetría de pulso.
11. Inspeccione y venda las heridas conocidas si aún no lo ha hecho.
12. Compruebe si hay heridas adicionales.
13. La analgesia en el campo de batalla generalmente debería lograrse mediante una de tres opciones:
Opción 1
Dolor leve a moderado
La víctima todavía puede luchar.
- Paquete de pastillas de combate TCCC:
- Tylenol: comprimido bicapa de 650 mg, 2 VO cada 8 horas
- Meloxicam - 15 mg VO una vez al día
opcion 2
Dolor moderado a severo
La víctima NO ESTÁ en shock ni dificultad respiratoria Y
La víctima NO TIENE un riesgo significativo de desarrollar ninguna de las dos afecciones.
- Citrato de fentanilo transmucoso oral (OTFC) 800 ug
- Colocar pastilla entre la mejilla y la encía.
- No masticar la pastilla
Opción 3
Dolor moderado a severo
La víctima ESTÁ en shock hemorrágico o dificultad respiratoria O
La víctima TIENE un riesgo significativo de desarrollar cualquiera de las dos afecciones
- Ketamina 50 mg IM o IN
O
- Ketamina 20 mg lentamente IV o IO
* Repetir dosis cada 30 min prn para IM o IN
* Repetir dosis cada 20 min prn para IV o IO
* Puntos finales: Control del dolor o desarrollo de nistagmo (movimiento rítmico de los ojos hacia adelante y hacia atrás)
*Notas de analgesia
a. Es posible que sea necesario desarmar a las víctimas después de recibir OTFC o ketamina.
b. Documente un examen del estado mental utilizando el método AVPU antes de administrar opioides o ketamina.
C. Para todas las víctimas que reciben opioides o ketamina: controle de cerca las vías respiratorias, la respiración y la circulación.
d. Instrucciones para administrar OTFC:
- Se recomienda pegar la pastilla en un palito con cinta adhesiva al dedo de la víctima como medida de seguridad adicional O utilizar un imperdible y una banda elástica para sujetar la pastilla (bajo tensión) al uniforme o portaplacas del paciente.
- Reevaluar en 15 minutos
- Agregue una segunda pastilla, en la otra mejilla, según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
mi. La morfina intravenosa es una alternativa a la OTFC si se ha obtenido acceso intravenoso
- 5 mg IV/IO
- Reevaluar en 10 minutos.
- Repetir la dosis cada 10 minutos según sea necesario para controlar el dolor intenso.
- Vigilar la depresión respiratoria.
F. Se debe disponer de naloxona (0,4 mg IV o IM) cuando se utilizan analgésicos opioides.
gramo. Tanto la ketamina como la OTFC tienen el potencial de empeorar la lesión cerebral traumática grave. El médico de combate, el médico o el PJ deben considerar este hecho en su decisión analgésica, pero si la víctima puede quejarse de dolor, entonces la lesión cerebral traumática probablemente no sea lo suficientemente grave como para impedir el uso de ketamina u OTFC.
h. Las lesiones oculares no impiden el uso de ketamina. El riesgo de daño ocular adicional por el uso de ketamina es bajo y maximizar las posibilidades de supervivencia de la víctima tiene prioridad si la víctima está en shock o dificultad respiratoria o tiene un riesgo significativo de sufrir cualquiera de las dos.
i. La ketamina puede ser un complemento útil para reducir la cantidad de opioides necesarios para proporcionar un alivio eficaz del dolor. Es seguro administrar ketamina a una víctima que previamente haya recibido morfina u OTFC. La ketamina intravenosa debe administrarse durante 1 minuto.
j. Si se observa que las respiraciones se reducen después de usar opioides o ketamina, proporcione soporte ventilatorio con una máscara de bolsa con válvula o ventilación boca a máscara.
k. Ondansetrón, 4 mg ODT/IV/IO/IM, cada 8 horas según sea necesario para las náuseas o los vómitos. Cada dosis de 8 horas se puede repetir una vez cada 15 minutos si las náuseas y los vómitos no mejoran. No le dé más de 8 mg en ningún intervalo de 8 horas. El ondansetrón oral NO es una alternativa aceptable a la formulación ODT.
l. ¡Reevaluar – reevaluar – reevaluar!
14. Vuelva a evaluar las fracturas y vuelva a controlar los pulsos.
15. Antibióticos: recomendados para todas las heridas abiertas de combate.
a. Si puede tomar PO:
- Moxifloxacino, 400 mg VO uno al día
b. Si no puede tomar VO (shock, pérdida del conocimiento):
- Ertapenem, 1 g IV/IM una vez al día
16. Quemaduras
a. Las quemaduras faciales, especialmente aquellas que ocurren en espacios cerrados, pueden estar asociadas con lesiones por inhalación. Vigile intensamente el estado de las vías respiratorias y la saturación de oxígeno en estos pacientes y considere la posibilidad de realizar una vía aérea quirúrgica temprana en caso de dificultad respiratoria o desaturación de oxígeno.
b. Calcule el área de superficie corporal total (TBSA) quemada al 10% más cercano utilizando la Regla de los Nueves.
C. Cubra el área quemada con apósitos secos y esterilizados. Para quemaduras extensas (>20%), considere colocar a la víctima en el armazón reflectante del calor o en la manta de supervivencia Blizzard del kit de prevención de hipotermia para cubrir las áreas quemadas y prevenir la hipotermia.
d. Reanimación con líquidos (Regla de los Diez de USAISR)
– Si las quemaduras superan el 20 % de la superficie corporal total, se debe iniciar la reanimación con líquidos tan pronto como se establezca el acceso IV/IO. La reanimación debe iniciarse con lactato de Ringer, solución salina normal o Hextend. Si se utiliza Hextend, no se deben administrar más de 1000 ml, seguidos de Ringer lactato o solución salina normal según sea necesario.
– La tasa inicial de líquido IV/IO se calcula como %TBSA x 10 cc/h para adultos que pesan entre 40 y 80 kg.
– Por cada 10 kg POR ENCIMA de 80 kg, aumente la dosis inicial en 100 ml/h.
– Si también hay shock hemorrágico, la reanimación en caso de shock hemorrágico tiene prioridad sobre la reanimación en caso de shock por quemaduras. Administre líquidos IV/IO según las pautas de TCCC en la Sección 7.
mi. Se puede administrar analgesia de acuerdo con las pautas de TCCC en la Sección 13 para tratar el dolor de quemaduras.
F. La terapia con antibióticos prehospitalarios no está indicada únicamente para quemaduras, pero se deben administrar antibióticos según las pautas del TCCC en la Sección 15 si están indicados para prevenir infecciones en heridas penetrantes.
gramo. Todas las intervenciones TCCC se pueden realizar sobre o a través de la piel quemada en una víctima de quemaduras.
h. Los pacientes quemados son particularmente susceptibles a la hipotermia. En esta fase se debe poner especial énfasis en los métodos de prevención de la pérdida de calor de barrera y en el calentamiento de líquidos intravenosos.
17. La prenda neumática antichoque (PASG) puede resultar útil para estabilizar las fracturas pélvicas y controlar la hemorragia pélvica y abdominal. Se debe controlar cuidadosamente la aplicación y el uso prolongado. El PASG está contraindicado en víctimas con lesiones torácicas o cerebrales.
18. RCP en la atención TACEVAC
a. A las víctimas con traumatismo o politraumatismo en el torso que no tienen pulso ni respiración durante TACEVAC se les debe realizar una descompresión bilateral con aguja para garantizar que no tengan un neumotórax a tensión. El procedimiento es el mismo que el descrito en la sección 2a anterior.
b. Se puede intentar RCP durante esta fase de atención si la víctima no tiene heridas obviamente fatales y llegará a un centro con capacidad quirúrgica en un corto período de tiempo. La RCP no debe realizarse a costa de comprometer la misión o negar atención vital a otras víctimas.
19. Documentación de atención
Documente las evaluaciones clínicas, los tratamientos prestados y los cambios en el estado de la víctima en una Tarjeta de Accidentes de TCCC (Formulario DD 1380). Envíe esta información con la víctima al siguiente nivel de atención.
Combate táctico Plan de estudios de atención a heridos
El prehospitalario NAEMT
El Comité de Soporte Vital para Trauma (PHTLS) se complace en acoger al Comité
sobre el plan de estudios actualizado de Tactical Combat Casualty Care (CoTCCC) para el
Curso de Atención Táctica de Accidentes de Combate (TCCC).
El curso TCCC es la contraparte militar del curso PHTLS. Está diseñado para Médicos militares, personal sanitario y personal de rescate que se están preparando para desplegarse. en apoyo de las operaciones de combate. La atención de heridos en el campo de batalla debe ser la mejor combinación posible de buena medicina y buenas unidades pequeñas táctica.
Los detalles de la atención a heridos en el entorno táctico Dependerá de la situación táctica, de las lesiones sufridas por el víctima, el conocimiento y las habilidades del socorrista y la equipo médico a mano. A diferencia de una emergencia hospitalaria Entorno del departamento donde el paciente ES la misión, en el campo de batalla, La atención de las víctimas sufridas es sólo una PARTE de la misión. TCCC reconoce este hecho y estructura sus directrices para lograr tres objetivos principales:
1. Tratar a la víctima
2. Prevenir adicionales damnificados
3. Completa la misión
El
El programa TCCC fue desarrollado para personalizar los principios del buen trauma.
cuidado para un uso exitoso en el campo de batalla.El curso TCCC es la contraparte militar del curso PHTLS. Está diseñado para Médicos militares, personal sanitario y personal de rescate que se están preparando para desplegarse. en apoyo de las operaciones de combate. La atención de heridos en el campo de batalla debe ser la mejor combinación posible de buena medicina y buenas unidades pequeñas táctica.
Los detalles de la atención a heridos en el entorno táctico Dependerá de la situación táctica, de las lesiones sufridas por el víctima, el conocimiento y las habilidades del socorrista y la equipo médico a mano. A diferencia de una emergencia hospitalaria Entorno del departamento donde el paciente ES la misión, en el campo de batalla, La atención de las víctimas sufridas es sólo una PARTE de la misión. TCCC reconoce este hecho y estructura sus directrices para lograr tres objetivos principales:
1. Tratar a la víctima
2. Prevenir adicionales damnificados
3. Completa la misión
La necesidad de un comité permanente para garantizar que las directrices del TCCC se actualicen necesario reflejar tanto los nuevos avances en la medicina prehospitalaria como La experiencia en el campo de batalla con TCCC fue identificada en el informe original de 1996. Papel TCCC. El CoTCCC se estableció en 2001 y ahora es parte del Junta de Salud de la Defensa.
Las directrices del TCCC se publican cada 4 años en el manual de Soporte Vital Prehospitalario en Trauma. Ha sido reconoció que las pautas y el plan de estudios de TCCC deberán cambiar más frecuencia mayor que el ciclo de 4 años de la publicación del libro de texto PHTLS. NAEMT incluirá las pautas y el plan de estudios actualizados de TCCC en su sitio web a medida que se aprueben como una forma de ayudar a obtener esta nueva información al personal médico de combate del ejército que lo necesite.
Directrices TCCC en pdf

|
|
Cursos de atención táctica a víctimas de combate (TCCC) y atención táctica de emergencia a víctimas (TECC) impartidos por NAEMT Soporte vital prehospitalario para traumatismos (PHTLS) Dr. Ramón Reyes Díaz, MD con el Dr. Frank: Butler, Jr, MD |
Frank K. Butler, Jr., MD
Consultor PHTLS del Comité de Medicina Militar
Correo electrónico: Frank.Butler@med.navy.mil
Frank K. Butler, Jr., MD, está retirado como Capitán del Cuerpo Médico de la Marina de los EE. UU. y es oftalmólogo de planta.
para el Hospital Naval, Pensacola, Florida.
Actualmente preside el Comité de Atención Táctica de Víctimas en Combate y se desempeña como médico
consultor del Centro de Lecciones Aprendidas de Medicina de la Marina. También se desempeña como presidente de DSO.
Medical Consultants, LLC, y como miembro de la junta directiva de Undersea and Hyperbaric Medical
Sociedad.
Además de servir como miembro del Consejo Ejecutivo de PHTLS, Butler es miembro del
Junta de Revisión Médica de Buceo de la NOAA y consultor de oftalmología de Diver's Alert Network.
Anteriormente, Butler fue cirujano de mando del Comando de Operaciones Especiales de los Estados Unidos;
editor, Revista de Medicina de Operaciones Especiales; y presidente de la Dirección de Iniciativas Biomédicas de USSOCOM
Comité. Se desempeñó como cirujano a través de la Fuerza de Tarea Conjunta Cinco en Afganistán en 2003 y
como Director de Investigación Biomédica del Comando de Guerra Especial Naval. También trabajó como Jefe de
Oftalmología, Hospital Naval de Pensacola; Oficial de investigación médica de buceo, Armada Experimental
Unidad de Buceo; Comandante de pelotón del SEAL Team One y comandante de pelotón de Underwater
Equipo de demolición doce.
Después de asistir al Instituto de Tecnología de Georgia y obtener su doctorado en medicina en la Facultad de Medicina de
Georgia, Butler trabajó como pasante en medicina familiar en el Centro Médico Regional de la Marina,
Jacksonville, Florida, de 1980 a 1981. Completó su residencia en oftalmología en la Armada Nacional.
Medical Center, Bethesda, Md., y se desempeñó como jefe de residentes en Undersea Medical Officer Training,
Instituto Médico Submarino de la Armada.
Butler es miembro de la Academia Estadounidense de Oftalmología y miembro de Undersea and
Sociedad Médica Hiperbárica, Asociación Médica de Operaciones Especiales, Asociación de Militares
Cirujanos de los Estados Unidos, Asociación Médica Estadounidense y Sociedad Médica Wilderness.
Ha publicado en más de 20 publicaciones, libros de texto y simposios, incluso para el
Sociedad Médica Submarina, Oftalmología y Anales de Cirugía.

|
| Cursos de atención táctica a víctimas de combate (TCCC) y atención táctica de emergencia a víctimas (TECC) impartidos por NAEMT Soporte vital prehospitalario para traumatismos (PHTLS) |
http://emssolutionsint.blogspot.com/2014/11/in-flight-medical-emergencies-be.html

|
| Cursos de atención táctica a víctimas de combate (TCCC) y atención táctica de emergencia a víctimas (TECC) impartidos por NAEMT Soporte vital prehospitalario para traumatismos (PHTLS) |