|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |
CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza http://emssolutionsint.blogspot.com/2018/06/codigo-infarto-protocolo-de-tratamiento.html
CODIGO INFARTO MADRID Reperfusión del Infarto Agudo de Miocardio con Elevacion del Segmento ST en la Comunidad de MADRID. pdf Gratis http://emssolutionsint.blogspot.com/2018/07/codigo-infarto-madrid-reperfusion-del.html
Protocolo CODIGO INFARTO EN CANARIAS CODICAN. ESPAÑA PDF Gratis http://emssolutionsint.blogspot.com/2011/05/manual-manejo-del-infarto-agudo-al.html
PROGRAMA DE ASISTENCIA AL SÍNDROME CORONARIO AGUDO CON ELEVACION DEL ST EN LA COMUNIDAD ARAGONESA (TRIAMAR 2) 26 de enero de 2015 http://emssolutionsint.blogspot.com/2018/07/programa-de-asistencia-al-sindrome.html
Guía en PDF Gratis: Procesos Cardiológicos EPES 061 Andalucía, España. 2013 http://emssolutionsint.blogspot.com/2013/09/procesos-cardiologicos-marzo-2013.html
ESTRATEGIA DE REPERFUSION DEL IAMCEST -CODIGO INFARTO DE CASTILLA Y LEON http://emssolutionsint.blogspot.com/2016/11/estrategia-de-reperfusion-del-iamcest.html
Aspectos Destacados de la actualización de las Guías de la AHA para RCP y ACE de 2015-2020 http://emssolutionsint.blogspot.se/2016/06/the-highlights-of-2015-2020-american.html
Muerte Subita y Cardioproteccion "Zona Cardioprotegida" Desfibrilador Externo-Automático http://emssolutionsint.blogspot.com/2016/08/desfibrilador-aed-dea-desa-telefunken.html
CÓDIGO INFARTO - PROYECTO BIHOTZEZ
Protocolo para el tratamiento del Infarto Agudo de Miocardio en la Comunidad Autónoma del País Vasco
CÓDIGO INFARTO - PROYECTO BIHOTZEZ
BIHOTZEZ (Bihotzeko Infartuaren Euskal Sarea) es el nombre de un proyecto iniciado en 2012 que ha dotado al País Vasco de una red asistencial integrada para la atención Inmediata del Infarto de Miocardio en la línea de las recomendaciones de las sociedades científicas del plan Nacional para la Cardiopatía Isquémica del Ministerio de Sanidad y del vigente Plan de Salud de Euskadi.
En el seno de este proyecto, que implica diversos servicios de 5 hospitales con capacidad de hacer angioplastia primaria (a otros 11 hospitales sin ella) a la red de atención domiciliaria y transporte sanitario de Emergencias y las unidades de atención primaria, se ha desarrollado un Protocolo de actuación, participantes y multidisciplinario común para toda la CAPV. Este protocolo, que está vigente desde principios de noviembre se encuentra en proceso de difusión e implementación progresiva por toda la red de Osakidetza.
BIHOTZEZ (Bihotzeko Infartuaren Euskal Sarea) es el nombre de un proyecto iniciado en 2012 que ha dotado al País Vasco de una red asistencial integrada para la atención Inmediata del Infarto de Miocardio en la línea de las recomendaciones de las sociedades científicas del plan Nacional para la Cardiopatía Isquémica del Ministerio de Sanidad y del vigente Plan de Salud de Euskadi.
En el seno de este proyecto, que implica diversos servicios de 5 hospitales con capacidad de hacer angioplastia primaria (a otros 11 hospitales sin ella) a la red de atención domiciliaria y transporte sanitario de Emergencias y las unidades de atención primaria, se ha desarrollado un Protocolo de actuación, participantes y multidisciplinario común para toda la CAPV. Este protocolo, que está vigente desde principios de noviembre se encuentra en proceso de difusión e implementación progresiva por toda la red de Osakidetza.
 |
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |
 |
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |
 | |
|
Descargar DOCUMENTO en PDF Gratis (PDF, 500 KB)

|
| CODIGO INFARTO: Protocolo de Tratamiento del IAM con elevación del segmento ST SCACEST. En la Comunidad Autónoma del País Vasco. España. Osakidetza |
Descargar DOCUMENTO en PDF Gratis
SOLUCIONES EMS Internacional. Marca Registrada N0375601. Casi 5M 5.000.000. Cinco millones de visitas por el Dr. Ramon REYES, MD http://emssolutionsint.blogspot.com/2018/07/ems-solutions-international-marca.html
TOP 10 publicaciones más Visitadas
FÓRMULA DE PARQUE. QUEMADOS: REGLA DE LOS NUEVES PARA ADULTOS, NIÑOS Y BEBÉS. Guía de Práctica Clínica para el cuidado de personas que sufren Quemaduras. Lund y Browder Quemaduras en niños
ESCALA DE COMA DE GLASGOW. Novedades
International Liason Committee on Resucitación ILCOR 2015-2020 / The “Highlights of the 2015-2020 American Heart Association Guidelines for CPR and ECC” / Resumen de los principales cambios en la Reanimación “Guidelines ERC GUIDELINES 2015” / Recomendaciones para la Resucitación 2015 del Consejo Europeo de Resucitación (ERC) 2015 / Principales novedades para las nuevas guías de RCP
SISMOS CENAPRED. MÉXICO. Recomendaciones en Caso de Terremotos
SIGNOS VITALES POR EDADES: Presion (TENSION) Arterial, Frecuencia Cardiaca (LATIDOS, PULSOS), Frecuencia REspiratoria, Oximetria (SATURACION DE OXIGENO), TEMPERATURA CORPORAL
Pequeño Pez del Amazonas temido por los hombres Candirú "pez vampiro de Brasil". Cánero (Vandellia cirrhosa)
Síndrome de maltrato infantil / Guía de actuación ante el maltrato infantil PDF gratis
VIUDA NEGRA "Latrodectus mactans". Araña Capulina. Compilación del Dr. Ramón Reyes, MD
PSORIASIS GUIA RAPIDA PARA ATENCION PRIMARIA pdf. Gratis. VIDEO INFOGRAFIA "TRIPTICO"
EFECTOS NEGATIVOS DE LAS DROGAS MANUAL Y VIDEOS: heroína, fentanilo, y carfentanilo, morfina, BENFODIAZEPINAS, COCAINA, MARIGUANA (Cannabis).
También le puedo INTERESAR:
|
NUEVAS GUÍAS, RECOMENDACIONES y POSTERS 2015 de RCP CERCP/ERC/AHA
Recomendaciones ERC 2015 - Resumen ejecutivo
Recomendaciones ERC 2015 - Resumen ejecutivoTraducción oficial al castellano del CERCP
Guías RCP del ERC 2015 (inglés)
Pósteres CERCP/ERC 2015
Dr. Ramón Reyes, MD
American Heart Instructor ID DEL INSTRUCTOR: 01112244410
CoSTR populares
|
|
RECOMENDACIONES ERC 15 octubre 2015 Consejo Español de Resucitación Cardiopulmonar
Recomendaciones para la Resucitación 2015 del Consejo Europeo de Resucitación (ERC) 2015 / Principales novedades para las nuevas guías de RCP
Leer: Parada Cardio-Respiratoria PCR en Embarazadas "REANIMACION CARDIO-PULMONAR EN EMBARAZADAS 2015-2020
Reanimacion CarioPulmonar RCP en Condiciones Especiales
|
 |
¿Qué es RCP para el equipo de boxes? (HIGH CALIDAD CPR-AHA (RCP de Alta Calidad del ILCOR American Heart Association) por Christian Goring. EMS I/C AHA Regional Faculty, MA USA. http://emssolutionsint.blogspot.com/2017/02/que-es- equipo-de-pits-cpr-alta-calidad-cpr.html |
LLEGARON LAS NUEVAS GUÍAS ERC/CERCP 15 octubre 2015
Recomendaciones ERC 2015 - Resumen ejecutivo
Traducción oficial al castellano del CERCP
Traducción oficial al castellano del CERCP
Guías RCP & ACE de la AHA 2015
Documentación compilada por
| |
Dr. Ramón Reyes Díaz, MD |
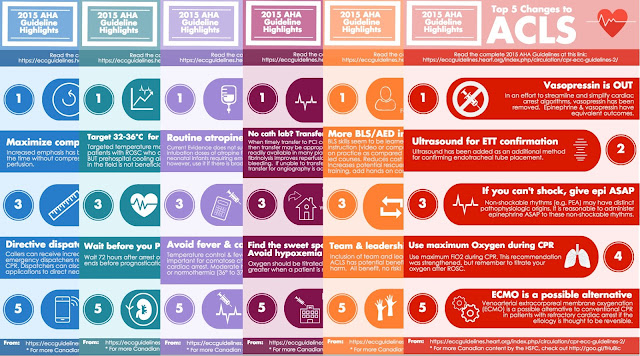
Aspectos destacados de las pautas
Los aspectos destacados de las pautas de 2015 brindan un resumen por tema de los cambios de 2015 en las pautas de reanimación.
¡Vea y descargue este documento en 17 idiomas! PDF
Sólo un pequeño infarto (Subtítulos en Español)
Recomendaciones para la Resucitación 2015 del Consejo Europeo de Resucitación (ERC) 2015 / Principales novedades para las nuevas guías de RCP de International Liason Committee on Resuscitation ILCOR 2015-2020 http://goo.gl/KNraqG
El proyecto 'Cinco cambios principales': serie infográfica actualizada de las directrices de la AHA de 2015 sobre RCP y ECC
El miércoles pasado fue como la noche antes de Navidad para el equipo de BoringEM. ¡Tuvimos problemas para conciliar el sueño mientras esperábamos la publicación del jueves de las pautas de 2015 de ILCOR / AHA / Heart & Stroke Foundation of Canada para reanimación cardiopulmonar (RCP) y atención cardíaca de emergencia (ECC)! Pasamos la semana anterior planificando cómo nuestro equipo podría ayudar a traducir y difundir este material entre nuestros lectores, la comunidad #FOAMed y en todo el mundo.
Estamos felices de compartir lo que se nos ocurrió hoy. A estas alturas, muchos de ustedes han visto los resultados de nuestra campaña infográfica para difundir los "Cinco cambios principales" de cada sección de las Directrices de la AHA de 2015 en Twitter y Facebook . En conjunto, estos recursos se han compartido y retuiteado más de 500 veces (!!) en tan solo unos días. Esta publicación de blog recopila la colección completa en un solo lugar.
De acuerdo con nuestro objetivo de ayudar a difundir estos cambios lo más rápido posible, esperamos que los comparta, ya sea pasando esta publicación a sus colegas por correo electrónico o redes sociales, o imprimiendo la versión PDF para pegarla en las paredes de su hospital. , bahía de ambulancias o hangar.
Paro cardíaco: por qué a todos debería importarles lo que dicen las directrices de la AHA de 2015
En medicina de emergencia, vemos a los pacientes más enfermos en sus momentos más enfermos. Ya sea usted terapeuta respiratorio, enfermero registrado, paramédico o médico, probablemente se haya preguntado si sus esfuerzos de reanimación valen la pena; Vale la pena el tiempo, el compromiso, el dinero y el desgaste emocional. Ya sea gimiendo cuando alguien grita “¡Siento pulso!” o gemir cuando suena el teléfono del parche con un “VSA 10 minutos antes”, a veces todos nos preguntamos si lo que estamos haciendo bien.
Es importante para nosotros reconocer cuán estrecha es nuestra perspectiva. Los pacientes suelen estar comatosos e inestables después de una reanimación exitosa y es fácil asumir que la muerte se producirá poco después del ingreso. Sin embargo, las cifras se han vuelto más alentadoras de lo que la mayoría de nosotros creemos.
Los esfuerzos avanzados de soporte vital cardíaco han sido descritos como “heroicos” desde los años 1960. Los investigadores han probado terapias en perros, cerdos y personas en busca de una “bala mágica” (un fármaco, un dispositivo, una técnica) que pueda revertir la muerte. Si bien la desfibrilación y la RCP temprana y de alta calidad a menudo se citan como “las únicas cosas que funcionan”, las tasas de supervivencia de un paro cardíaco extrahospitalario continúan aumentando a medida que perfeccionamos el algoritmo ACLS . Si bien ha resultado difícil concretar intervenciones respaldadas por valores P e intervalos de confianza, estas tendencias indican que estamos en el camino correcto.
Aquí hay tres puntos a considerar la próxima vez que se enfrente a un paciente con un paro cardíaco:
- La supervivencia al paro cardíaco varía del 2% al 59% según el ritmo (desfibrilable o no) y el lugar donde viva.
- La supervivencia está aumentando en todas partes. ¡En Ontario, Canadá, la supervivencia ha aumentado del 4% al 10% en la última década!
- El pronóstico es difícil. Las pautas ahora recomiendan esperar 72 horas antes de iniciar los exámenes para determinar la inutilidad. Las decisiones de retirar el soporte vital en el servicio de urgencias deben tener en cuenta nuestra incapacidad para pronosticar con precisión a los pacientes posparo cardíaco en el servicio de urgencias. La inutilidad no es la regla.
Si bien muchos sucumben a un paro cardíaco, también tenemos sobrevivientes con historias notables: niños con períodos de inactividad prolongados que se recuperan por completo; paleadores de nieve de mediana edad que regresan a casa para las vacaciones; y personas mayores que sobreviven para ver el nacimiento de un nieto o la graduación de una nieta. Estas personas son la razón por la que nos dedicamos a promover la ciencia de la reanimación; traducir el conocimiento en práctica a través de la educación, la tutoría, las acciones administrativas y el trabajo político; y llegar al frente armado con dos manos, dos almohadillas y buen juicio.
¿Hasta qué punto puede llegar la supervivencia tras un paro cardíaco? ¡Esa es una pregunta que la ciencia aún no ha respondido!
El equipo de BoringEM cree firmemente en la ciencia y las deliberaciones de expertos que dieron como resultado las directrices de la AHA de 2015. Esta serie de infografías destaca los cambios desde la publicación de 2010, pero no pretende reemplazar una comprensión sólida de las pautas y la literatura, ni comunicar completamente los matices de las mejores prácticas en reanimación. Sólo esperamos que estimulen a quienes están en primera línea a profundizar en la medicina de la reanimación y, al mismo tiempo, aceleren la traducción de la mejor evidencia disponible de las directrices a la práctica.
Haga clic en los enlaces a continuación para descargar versiones PNG o PDF de cada infografía de actualización individual.
¿Por qué hicimos esto?
En BoringEM, sabemos que los educadores pueden desempeñar un papel clave a la hora de traducir el conocimiento contenido en las páginas de las revistas médicas en acciones junto a la cama mediante la creación de recursos fáciles de usar. Tradicionalmente, esto se ha hecho mediante conferencias, talleres y cursos ACLS... pero este año se nos acercó la gurú canadiense de EMS/Reanimación, la Dra. Laurie Morrison, y nos pidió que usáramos las redes sociales para correr la voz. Esperamos que esta pequeña iniciativa pueda inspirar una nueva ola de esfuerzos de traducción de conocimientos para literatura médica importante.
Gracias a nuestro equipo
Proyectos como estos no son posibles sin un gran equipo. Debemos agradecer especialmente a nuestros escritores (Blair Bigham, Sarah Luckett-Gatopoulos, Brent Thoma, Ponn Benjamin, Teresa Chan), editores (Alim Pardhan, Michelle Welsford, Teresa Chan, Brent Thoma) y diseñadores (Alvin Chin, Teresa Chan). ) por dejar de lado otros proyectos para concentrarse en éste. Nuestra gurú y mentora de la reanimación, la Dra. Laurie Morrison, también merece crédito por inspirar este proyecto.
NOTA (23 de octubre de 2015): Algunas personas recibieron una revisión posterior a la publicación sobre la publicación de Circunstancias especiales. La palabra “para” se cambió por “con” en el punto 1, y en el punto 5, el término “paro cardíaco” se cambió por “paro respiratorio” para ajustarse a la descripción de los proveedores de ELA.
 |
| La directriz de la AHA de 2015 destaca los cinco cambios principales en ACLS |

|
| La directriz de la AHA de 2015 destaca los cinco cambios principales en el ACS |
 |
| La directriz de la AHA de 2015 destaca los 5 mejores programas para la educación Resuc |

|
| La directriz de la AHA de 2015 destaca los 3 cambios principales en BLS |
 |
| La directriz de la AHA de 2015 destaca los cinco cambios principales en la RCP |

|
| La directriz de la AHA de 2015 destaca los cinco cambios principales en PALS |
 |
| La guía de la AHA de 2015 destaca la atención posterior al arresto |
Nuevas pautas de reanimación actualizan los empujes torácicos de RCP
 |
Nuevas pautas de reanimación actualizan los empujes torácicos de RCP |
Por NOTICIAS DE LA ASOCIACIÓN AMERICANA DEL CORAZÓN
Las pautas de reanimación actualizadas refinan la rapidez y profundidad de las compresiones torácicas durante la RCP, aunque es poco probable que un socorrista no profesional se dé cuenta.
La nueva tasa de compresiones torácicas es de 100 a 120 compresiones o empujones por minuto, en comparación con "al menos 100" en las pautas anteriores, según la Asociación Estadounidense del Corazón.
Para adolescentes y adultos, un rescatista debe empujar hacia abajo al menos 2 pulgadas, pero no más de 2,4 pulgadas en el pecho, en comparación con al menos 2 pulgadas en pautas anteriores.
Los cambios se basan en un gran estudio que demostró que cuando las compresiones superaban las 120 por minuto, los rescatistas no empujaban con tanta fuerza el pecho, lo que disminuía la circulación sanguínea. De 100 a 119 por minuto, sólo el 35 por ciento de las compresiones no fueron lo suficientemente profundas.
"Comprimir más de 120 veces por minuto es bastante difícil y la mayoría de las personas comprimirán naturalmente entre 100 y 110 veces por minuto", dijo Clifton Callaway, MD, presidente del Comité de Atención Cardiovascular de Emergencia de la AHA.
El límite superior de profundidad provino de un pequeño estudio que sugirió que las lesiones eran posibles con compresiones torácicas de más de 2,4 pulgadas.
Sin embargo, “la gente no debería tener miedo de esforzarse mucho”, afirmó Callaway. “Las costillas se doblan con las compresiones torácicas y la 'lesión' suele ser muy leve. Definitivamente no pone en peligro la vida”.
La AHA recomienda que cualquier persona que vea a un adulto colapsar repentinamente llame al 911 y presione con fuerza y rapidez en el centro del pecho, una técnica conocida como RCP solo con las manos.
Las pautas de la AHA se utilizan para capacitar a millones de posibles rescatistas y están integradas en los protocolos de los servicios médicos de emergencia estatales y locales.
Se han actualizado cada cinco años mediante un proceso complejo en el que participan más de 250 expertos internacionales de la AHA y otros seis consejos de reanimación que forman el Comité de Enlace Internacional sobre Reanimación.
En una conferencia ILCOR organizada por la AHA en enero, siete paneles de expertos discutieron, debatieron y llegaron a un consenso sobre cientos de temas de reanimación, basándose en investigaciones publicadas desde las directrices de 2010.
La AHA utilizó ese consenso científico para crear las pautas de RCP y atención cardiovascular de emergencia: manuales de instrucciones que traducen la ciencia a la práctica. Fueron publicados el jueves en Circulation .
El conjunto de directrices más reciente también vuelve a enfatizar el valor de las respiraciones durante la RCP por parte de personas dispuestas y capaces de realizarlas. Callaway espera que la RCP convencional con respiraciones, en comparación con la RCP solo con las manos, sea un tema de discusión entre los expertos durante todo el año a medida que surjan nuevas investigaciones.
Pero para aquellos que no están entrenados o no pueden respirar, "es mejor dar compresiones que no hacer nada en absoluto", dijo Callaway.
La RCP se utiliza para tratar a personas que sufren un paro cardíaco, la pérdida abrupta de un latido cardíaco efectivo.
Más de 326.000 personas sufren un paro cardíaco fuera de un hospital cada año y alrededor del 90 por ciento de ellas mueren, a menudo porque los transeúntes no saben cómo iniciar la RCP o tienen miedo de hacer algo mal.
Las pautas recomiendan que la RCP se administre inmediatamente después de que alguien colapse y continúe hasta que el desfibrilador esté listo para usarse, los servicios médicos de emergencia se hagan cargo o la víctima comience a moverse.
"Sufrir un paro cardíaco es la condición humana más crítica", dijo Robert Neumar, MD, Ph.D., ex presidente inmediato del Comité de Atención Cardiovascular de Emergencia de la AHA. También es profesor y presidente del Departamento de Medicina de Emergencia del Sistema de Salud de la Universidad de Michigan. "Toda persona sana debería poder responder a un paro cardíaco al menos reconociéndolo, llamando al 911 y haciendo compresiones torácicas".

|
| Diez cosas principales que debe saber sobre RCP y primeros auxilios 2015-2020 |
Diez cosas principales que debe saber sobre RCP y primeros auxilios 2015-2020
1. Anualmente se producen más de 326.000 paros cardíacos extrahospitalarios (OHCA) y 209.000 paros cardíacos intrahospitalarios (IHCA). A pesar de los avances en la ciencia de la reanimación, las tasas de supervivencia son sólo del 10%.
2. Esta Actualización de las Directrices de la AHA de 2015 para RCP y ACE marca la transición de la revisión periódica y la publicación de nuevas recomendaciones basadas en la ciencia a un proceso más continuo de evaluación de la evidencia y optimización de las directrices diseñado para traducir más rápidamente la nueva ciencia en una práctica de reanimación que ahorrará más vidas.
3. La nueva parte de Sistemas de atención se centra en las estructuras y procesos integrados necesarios que se incorporan para crear sistemas de atención OHCA e IHCA que sean capaces de medir y mejorar la calidad y los resultados de los pacientes. Se han desarrollado nuevas cadenas de supervivencia OHCA e IHCA.
4. La nueva parte de Educación se centra en la educación sobre reanimación tanto de los rescatistas legos como de los proveedores de atención médica. El énfasis en intervalos de entrenamiento frecuentes y el uso de dispositivos/maniquíes de retroalimentación optimizarán el rendimiento de la RCP en el entrenamiento y la práctica.
5. Se hace hincapié en el uso de teléfonos móviles por parte de los transeúntes para ayudar a llamar al 911 antes y recibir instrucciones de RCP asistidas por el operador. Además, la tecnología móvil y las aplicaciones de redes sociales que notifican a los rescatistas sobre un paro cardíaco cercano pueden aumentar la tasa de RCP iniciada por transeúntes.
6. Se han actualizado los componentes de la RCP de alta calidad. Estos incluyen un rango de tasa de compresión y profundidad.
7. Se introduce un nuevo algoritmo de proveedor no especializado para emergencias potencialmente mortales asociadas a opioides que incorpora la administración de naloxona con RCP y DEA.
8. Las actualizaciones del control específico de la temperatura (TTM, por sus siglas en inglés) sugieren que puede ser aceptable alcanzar un rango de temperaturas en el período posterior al paro cardíaco.
9. La supervivencia tanto de IHCA como de OHCA ha aumentado durante la última década, pero todavía existe un enorme potencial de mejora. Los sistemas que monitorean e informan sobre métricas de calidad de la atención y resultados centrados en el paciente tendrán la mayor oportunidad, a través de la mejora de la calidad, de salvar la mayor cantidad de vidas.
10. La Actualización de las Directrices sugiere una enorme y persistente brecha de conocimiento sobre la ciencia de la reanimación que no se ha abordado suficientemente en los últimos cinco años. Esta brecha en la ciencia de la reanimación debe abordarse mediante financiación específica para investigaciones futuras.
 |
| Nuevas directrices del Consejo de Reanimación (Reino Unido) 2015-2020 |
Pautas de reanimación
Las directrices contienen información detallada sobre el soporte vital básico y avanzado para adultos, pediatría y recién nacidos. También se incluyen pautas para el uso de desfibriladores externos automáticos y otros temas relacionados.
Todas las Pautas en PDF y Videos el enlace
En marzo de 2015, el Resuscitation Council (Reino Unido) recibió la acreditación NICE por el proceso utilizado para reunir y producir todos sus documentos de directrices. Las nuevas Directrices de reanimación, ahora disponibles, se han desarrollado según lo documentado en el Manual del proceso de desarrollo de directrices del Resuscitation Council (Reino Unido) (2015). La acreditación tiene una validez de cinco años a partir de marzo de 2015.
En julio de 2012, el proceso utilizado por el Resuscitation Council (Reino Unido) para producir las Directrices de reanimación de 2010 fue acreditado por el Instituto Nacional de Salud y Excelencia Clínica (NICE). El esquema de acreditación NICE reconoce a las organizaciones que demuestran altos estándares en la producción de orientación sobre atención sanitaria o social. Por lo tanto, los usuarios de la guía acreditada por NICE pueden tener una gran confianza en la calidad de la información proporcionada. La acreditación NICE se basó en los procedimientos y la metodología utilizados en el desarrollo de las Directrices de reanimación de 2010, como se documenta en el Manual del proceso de desarrollo de directrices del Resuscitation Council (Reino Unido) (2012).
NICE gestiona el servicio NHS Evidence, que brinda acceso a evidencia clínica y no clínica autorizada y a las mejores prácticas a través de un portal web.

|
| Resumen de los principales cambios en la Reanimación “Directrices ERC GUIDELINES 2015” |
ERC Resumen de los principales cambios en la Reanimación "Directrices ERC GUIDELINES 2015 " PDF
Versiones en Español

|
| RECOMENDACIONES ERC 15 octubre 2015 Consejo Español de Resucitación Cardiopulmonar |
LLEGARON LAS NUEVAS GUÍAS ERC/CERCP 15 octubre 2015
Traducción oficial al castellano del CERCP
Guías ERC 2015 (inglés )
Guías RCP & ACE de la AHA 2015

|
| Aspectos Destacados de la actualización de las Guías de la AHA para RCP y ACE de 2015-2020 |
| Aspectos Destacados de la actualización de las Guías de la AHA para RCP y ACE de 2015-2020 |
La RCP fuera del hospital debería llevarse a cabo al menos 35 minutos
Londres, 30 de agosto de 2015. Según un estudio japonés presentado en el congreso de la Sociedad Europea de Cardiología (Londres, Reino Unido) la reanimación cardiopulmonar (RCP) realizada a los pacientes con parada cardíaca fuera del hospital debe llevarse a cabo durante al menos 35 Minutos, el estudio fue presentado por el Dr. Yoshikazu Goto, profesor asociado y director del Departamento de Emergencia y Cuidados Críticos Medicina en Kanazawa Hospital Universitario en Kanazawa, Japón.
El estudio, realizado por investigadores del Kanazawa University Hospital (Kanazawa, Japón), incluyó datos de 17.238 adultos que recibieron RCP por personal de servicios médicos de urgencias sobre el terreno en 2011 y 2012. El equipo analizó la duración de la RCP antes del hospital. y dos criterios de valoración: la supervivencia a un mes y un resultado neurológico favorable un mes después de la parada cardíaca.
El equipo encontró que la probabilidad de supervivencia se reducía con cada minuto de RCP pero que, hasta ese momento, era posible obtener resultados positivos. El 99,1 % de todos los supervivientes y el 99,2 % de los supervivientes con resultados neurológicos favorables alcanzaron la vuelta a la circulación espontánea en los 35 minutos siguientes al inicio de la RCP por parte de los equipos de servicios médicos de urgencias. Ningún paciente con una duración de la RCP de 53 minutos o más sobrevivió un mes después de la parada cardíaca.
El investigador principal, Yoshikazu Goto, explicó: "La decisión relativa a cuándo interrumpir los esfuerzos de reanimación es uno de los mayores retos para los médicos o el personal de los servicios médicos de urgencia. Sin embargo, no está clara la duración adecuada de la RCP. Más del 99% de los casos de supervivencia y unos desenlaces neurológicos favorables se alcanzaron a los 35 minutos con mínimas mejoras después de ello. La RCP no produce absolutamente ningún beneficio a partir de los 53 minutos " .
Aspectos destacados de las directrices traducidas
العربية (árabe)
Bahasa Malasia (Bahasa Malayo)
简体中文 (中国) (chino simplificado)
繁體中文 (臺灣) (chino tradicional)
Alemán (alemán)
עברית (hebreo)
indonesio
italiano (italiano)
日本語 (japonés)
한글 (coreano)
Polski (polaco)
Português (portugués)
Русский (ruso)
Español (español)
ภาษาไทย (tailandés)
Tiếng Việt
|
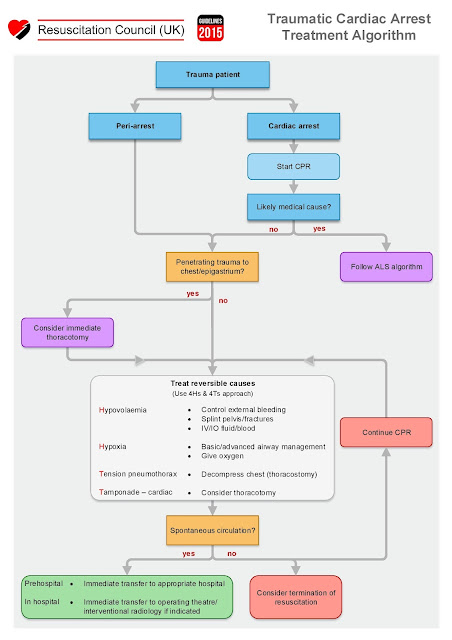
| Paro cardíaco traumático Consejo de Reanimación (Reino Unido) Nuevas directrices sobre RCP 2015-2020 |

|
|
Comité de Enlace Internacional en Reanimación ILCOR 2015-2020 |

|
| Adelanto de las recomendaciones 2015 para RCP / GUIA RCP 2015-2020 / The “Highlights of the 2015-2020 American Heart Association Guidelines for CPR and ECC” Foto Dr. Ramón Reyes Díaz, MD en Dallas EMSWORLD Expo 2011 |

|
| Comité de Enlace Internacional en Reanimación ILCOR 2015-2020 |

|
| Miembro de la Asociación Americana del Corazón AHA ILCOR 2015 |

|
| Consejo Europeo de Reanimación ERC miembro ILCOR 2015 |

|
| Fundación Heart & Stroke Canadá ILCOR 2015 |

|
| Consejo Australiano de Reanimación ILCOR 2015 |

|
| Consejo de Reanimación de Nueva Zelanda ILCOR 2015 |

|
| Consejo de Reanimación de África Austral ILCOR 2015 |

|
| Fundación InterAmericana del Corazón ILCOR 2015 |

|
| Consejo de Reanimación de Asia ILCOR 2015 |

|
| Cadenas de supervivencia en parada cardíaca, una Intrahospitalaria una (extrahospitalaria) prehospitalaria RCP 2015-2020 |
 |
| CALIDAD PARA PROVEEDORES SVB/BLS" AHA 2015-2020 |
|
SVB/BLS: Que debe y que no debe hacerse en el RCP de alta calidad para adultos RCP AHA 2015-2020 |
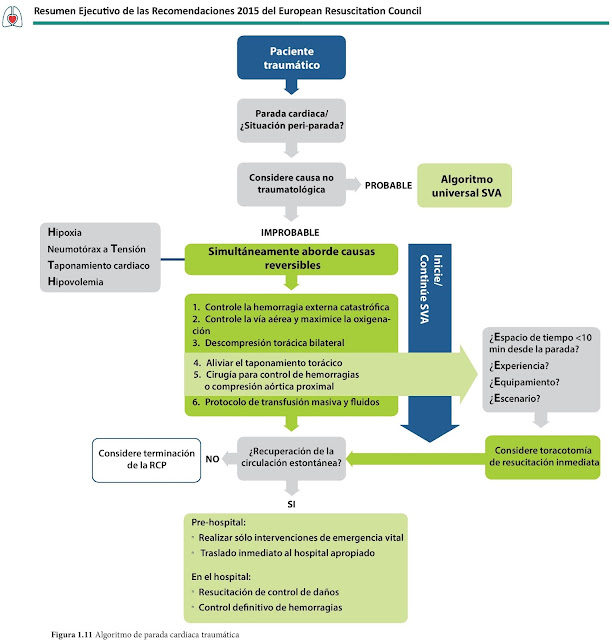 |
Algoritmo Paro Cardíaco Traumático
|
Traducción al español
RECOMENDACIONES ERC 2015 Consejo Español de Reanimación Cardiopulmonar |
Actualizaciones basadas en nuevas evidencias | 06 MAR 15
Adelanto de las recomendaciones 2015 para RCP
El documento de Consenso Internacional está siendo redactado y será publicado en las revistas Resuscitation y Circulation el 15 de octubre de 2015.
Autor: Juan B. López Messa. Sistema ILCOR de Revisión y Evaluación de la Evidencia Científica. SEERS (Sistema de revisión y evaluación de evidencia científica)
La Conferencia de Consenso Internacional de la Ciencia sobre Resucitación Cardiopulmonar y Atención de Emergencia Cardiovascular con Recomendaciones de Tratamiento 2015 (CoSTR) se celebró en Dallas desde el 31 de enero hasta el 5 de febrero de 2015.
Los grupos de trabajo del ILCOR estuvieron acompañados por expertos invitados de todo el mundo. Los temas de resucitación seleccionados fueron discutidos en las sesiones plenarias, mientras que muchos otros temas fueron discutidos por los grupos de trabajo individuales en sesiones de trabajo. Para la realización de la conferencia, el proyecto de consenso sobre las evidencias de la ciencia y las recomendaciones de tratamiento, se completan cuestiones que se habían priorizado para el año 2015. La mayoría de ellas han estado disponibles para visionado y comentario público hasta el 28 de febrero de 2015.
Los siete grupos de trabajo del ILCOR son: síndrome coronario agudo (SCA); soporte vital avanzado (SVA); soporte vital básico (SVB); educación, implementación y equipos (EIE); primeros auxiliares; reanimación neonatal (RN); y soporte vital pediátrico (SVP).
El documento de Consenso Internacional sobre Ciencia de la Resucitación Cardiopulmonar y Atención de Emergencia Cardiovascular con Recomendaciones de Tratamiento (CoSTR) 2015, está siendo redactado y será publicado en las revistas Resuscitation y Circulation el 15 de octubre de 2015. Las Guías 2015 del European Resuscitation Council también están siendo redactadas, y se publicarán en Resuscitation (en versión impresa y on-line) el mismo día.
La metodología seguida por el ILCOR, con el rigor y la transparencia de ediciones anteriores, se ha basado en la utilización del sistema GRADE (Grading of Recommendations Assessment, Development and Assessment). El método GRADE es un sistema para la clasificación de la calidad de la evidencia científica en revisiones sistemáticas y otras síntesis de la evidencia, tal como la evaluación de tecnologías sanitarias, guías clínicas y gradación de las recomendaciones en cuidados sanitarios. Ofrece un proceso estructurado y transparente para el desarrollo y presentación de resúmenes y para llevar a cabo los pasos necesarios para el desarrollo de recomendaciones.
La aplicación del método GRADE comienza por la definición de cuestiones, a través del sistema PICO, en términos de la población de interés (P), las estrategias de manejo alternativas (Intervención y comparador) (I, C) y todos los resultados posibles ( "outcomes") en los pacientes (O), de diversas intervenciones, procedimientos o pruebas, abordando estrategias alternativas en las revisiones sistemáticas u otros tipos de estudios.
El método clasifica la calidad de la evidencia en:
Los grupos de trabajo del ILCOR estuvieron acompañados por expertos invitados de todo el mundo. Los temas de resucitación seleccionados fueron discutidos en las sesiones plenarias, mientras que muchos otros temas fueron discutidos por los grupos de trabajo individuales en sesiones de trabajo. Para la realización de la conferencia, el proyecto de consenso sobre las evidencias de la ciencia y las recomendaciones de tratamiento, se completan cuestiones que se habían priorizado para el año 2015. La mayoría de ellas han estado disponibles para visionado y comentario público hasta el 28 de febrero de 2015.
Los siete grupos de trabajo del ILCOR son: síndrome coronario agudo (SCA); soporte vital avanzado (SVA); soporte vital básico (SVB); educación, implementación y equipos (EIE); primeros auxiliares; reanimación neonatal (RN); y soporte vital pediátrico (SVP).
El documento de Consenso Internacional sobre Ciencia de la Resucitación Cardiopulmonar y Atención de Emergencia Cardiovascular con Recomendaciones de Tratamiento (CoSTR) 2015, está siendo redactado y será publicado en las revistas Resuscitation y Circulation el 15 de octubre de 2015. Las Guías 2015 del European Resuscitation Council también están siendo redactadas, y se publicarán en Resuscitation (en versión impresa y on-line) el mismo día.
La metodología seguida por el ILCOR, con el rigor y la transparencia de ediciones anteriores, se ha basado en la utilización del sistema GRADE (Grading of Recommendations Assessment, Development and Assessment). El método GRADE es un sistema para la clasificación de la calidad de la evidencia científica en revisiones sistemáticas y otras síntesis de la evidencia, tal como la evaluación de tecnologías sanitarias, guías clínicas y gradación de las recomendaciones en cuidados sanitarios. Ofrece un proceso estructurado y transparente para el desarrollo y presentación de resúmenes y para llevar a cabo los pasos necesarios para el desarrollo de recomendaciones.
La aplicación del método GRADE comienza por la definición de cuestiones, a través del sistema PICO, en términos de la población de interés (P), las estrategias de manejo alternativas (Intervención y comparador) (I, C) y todos los resultados posibles ( "outcomes") en los pacientes (O), de diversas intervenciones, procedimientos o pruebas, abordando estrategias alternativas en las revisiones sistemáticas u otros tipos de estudios.
El método clasifica la calidad de la evidencia en:
- alta
- Moderada
- Baja
- muy baja
Finalmente establece dos tipos de recomendaciones (a favor o en contra, de una intervención o de una prueba):
- Sugiere (recomendación débil)
- Recomendación (recomendación fuerte)
Se presentan a continuación las cuestiones que han estado disponibles al público ya los profesionales en general, hasta el día 28 de febrero de 2015 en la web del ILCOR, resumiendo las recomendaciones finales a cada una de ellas, para 3 de los grupos de trabajo: Soporte Vital Avanzado, Soporte Vital Básico y Educación, Implementación y Equipos. La información aportada debe considerarse únicamente como “borradores” y no como versión final. Así mismo, otras cuestiones no presentadas aquí, habrán sido analizadas y de ellas también surgirán las próximas recomendaciones.
| A. Soporte vital avanzado |
A1. Intubación endotraqueal y dispositivos supraglóticos
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere utilizar alternativamente una vía aérea supraglótica o un tubo endotraqueal como manejo inicial avanzado de la vía aérea durante la RCP, tanto para la PCR extrahospitalaria como intrahospitalaria (recomendación débil, evidencia de muy baja calidad).
A2. Manejo básico de la vía aérea (bolsa, mascarilla y tubo orofaringeo, frente a vía aérea avanzada, endotraqueal o supraglótica).
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere utilizar tanto una vía aérea avanzada como un manejo básico de la vía aérea con bolsa y mascarilla, durante la RCP tanto para la PCR extrahospitalaria como intrahospitalaria (recomendación débil, evidencia de muy baja calidad).
A3. ETCO2 para predecir el resultado de la parada cardíaca
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento: se sugiere que un valor de ETCO2 ≥ 10 mmHg, medido tras la intubación oa los 20 minutos de la resucitación, puede ser un predictor de recuperación de la circulación espontánea (recomendación débil, evidencia de baja calidad). Se sugiere que un valor de ETCO2 ≥10 mmHg, medido tras la intubación o ≥20 mmHg medido a los 20 minutos de la resucitación, puede ser un predictor de supervivencia al alta (recomendación débil, evidencia de baja calidad). Aunque ciertos valores de corte de ETCO2 pueden ser un fuerte predictor de recuperación de la circulación espontánea y mortalidad, su utilidad en predecir con exactitud el resultado de la RCP no se ha establecido. De esta manera se recomienda utilizar nuevamente valores de corte de ETCO2 sólo como un predictor de mortalidad o en la decisión de cesar en los intentos de resucitación (recomendación débil, evidencia de baja calidad).
A4. Fiebre tras parada cardiaca
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda prevención y tratamiento de la fiebre persistente en pacientes adultos, después de un manejo con objetivo de temperatura entre 32 y 36 °C (recomendación débil, evidencia de muy baja calidad).
A5. Soporte hemodinámico post-resucitación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la aplicación de objetivos hemodinámicos, de presión arterial sistólica o media, durante los cuidados post-resucitación como una parte de cualquier paquete de medidas de las intervenciones en esta fase (recomendación débil, evidencia de baja calidad). Existe evidencia insuficiente para recomendar objetivos hemodinámicos específicos y los mismos deben ser considerados individualizando cada paciente y estarán influenciados por el estado post-resucitación y las comorbilidades preexistentes que sean consideradas (recomendación débil, evidencia de baja calidad).
A6. Dispositivo de umbral de impedancia (DUI)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: no se recomienda el uso rutinario del DUI junto con el estándar RCP (recomendación fuerte, evidencia de alta calidad). Se sugiere la no utilización rutinaria del DUI junto con sistemas de compresión-descompresión RCP (recomendación débil, evidencia de muy baja calidad). Se sugiere la no utilización rutinaria del DUI junto con sistemas de compresión-descompresión RCP como una alternativa a la RCP estándar (recomendación débil, evidencia de muy baja calidad).
A7. Hipotermia terapéutica inducida
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda el manejo con objetivo de temperatura en contra del manejo sin el mismo, en pacientes adultos con parada cardíaca extrahospitalaria, con ritmo inicial desfibrilable y que permanecen en coma, tras la recuperación de la circulación espontánea (recomendación fuerte, evidencia de baja calidad). Se sugiere el manejo con objetivo de temperatura en contra del manejo sin el mismo, en pacientes adultos con parada cardíaca extrahospitalaria, con ritmo inicial no desfibrilable, que permanecen en coma tras la recuperación de la circulación espontánea (recomendación débil, evidencia de muy baja calidad). ).
A8. Dispositivos mecánicos para RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que los dispositivos mecánicos de compresión torácica no deben ser considerados como un estándar de cuidados para los pacientes en parada cardíaca, pero pueden ser considerados como una alternativa razonable a las compresiones torácicas manuales de alta calidad en algunas situaciones (recomendación débil, evidencia de calidad moderada).
A9. Donación de órganos
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda que todos los pacientes con recuperación de la circulación espontánea tras la RCP y que progresan a la muerte cerebral deben ser evaluados para la donación de órganos (recomendación fuerte, evidencia de baja calidad). Se sugiere que los pacientes que fracasan para conseguir la recuperación de la circulación espontánea tras la PCR y que en otras situaciones se consideraría el cese de los esfuerzos en resucitación deben ser considerados para la donación de riñón o hígado, en aquellos lugares donde existan los programas correspondientes. (recomendación débil, evidencia de baja calidad).
A10. Dosificación de oxígeno tras la recuperación de la circulación espontánea en adultos.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda evitar la hipoxia en adultos con recuperación de la circulación espontánea tras la parada cardíaca en cualquier situación (recomendación fuerte, evidencia de muy baja calidad). Se sugiere evitar la hiperoxia en adultos con recuperación de la circulación espontánea tras parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad). Se sugiere el uso de una fracción inspirada de oxígeno de uno hasta que la saturación arterial de oxígeno o la presión parcial arterial de oxígeno puedan ser de medidas confiables, en adultos con recuperación de la circulación espontánea tras parada cardíaca en cualquier situación (recomendación débil , evidencia de muy baja calidad).
A11. Pronóstico durante la hipotermia
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento:
Examen clínico: en pacientes en coma tras la RCP por parada cardíaca y que son tratados con manejo por objetivos de la temperatura, se recomienda utilizar la ausencia de reflejos pupilares fotomotores o la ausencia de reflejos corneales y pupilares, a las 72 horas de la recuperación. de la circulación espontánea, como predictores de mal pronóstico. No se sugiere la utilización de respuesta motora extensora o ausente únicamente para predecir un mal pronóstico, dado el alto porcentaje de falsos positivos.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere utilizar alternativamente una vía aérea supraglótica o un tubo endotraqueal como manejo inicial avanzado de la vía aérea durante la RCP, tanto para la PCR extrahospitalaria como intrahospitalaria (recomendación débil, evidencia de muy baja calidad).
A2. Manejo básico de la vía aérea (bolsa, mascarilla y tubo orofaringeo, frente a vía aérea avanzada, endotraqueal o supraglótica).
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere utilizar tanto una vía aérea avanzada como un manejo básico de la vía aérea con bolsa y mascarilla, durante la RCP tanto para la PCR extrahospitalaria como intrahospitalaria (recomendación débil, evidencia de muy baja calidad).
A3. ETCO2 para predecir el resultado de la parada cardíaca
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento: se sugiere que un valor de ETCO2 ≥ 10 mmHg, medido tras la intubación oa los 20 minutos de la resucitación, puede ser un predictor de recuperación de la circulación espontánea (recomendación débil, evidencia de baja calidad). Se sugiere que un valor de ETCO2 ≥10 mmHg, medido tras la intubación o ≥20 mmHg medido a los 20 minutos de la resucitación, puede ser un predictor de supervivencia al alta (recomendación débil, evidencia de baja calidad). Aunque ciertos valores de corte de ETCO2 pueden ser un fuerte predictor de recuperación de la circulación espontánea y mortalidad, su utilidad en predecir con exactitud el resultado de la RCP no se ha establecido. De esta manera se recomienda utilizar nuevamente valores de corte de ETCO2 sólo como un predictor de mortalidad o en la decisión de cesar en los intentos de resucitación (recomendación débil, evidencia de baja calidad).
A4. Fiebre tras parada cardiaca
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda prevención y tratamiento de la fiebre persistente en pacientes adultos, después de un manejo con objetivo de temperatura entre 32 y 36 °C (recomendación débil, evidencia de muy baja calidad).
A5. Soporte hemodinámico post-resucitación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la aplicación de objetivos hemodinámicos, de presión arterial sistólica o media, durante los cuidados post-resucitación como una parte de cualquier paquete de medidas de las intervenciones en esta fase (recomendación débil, evidencia de baja calidad). Existe evidencia insuficiente para recomendar objetivos hemodinámicos específicos y los mismos deben ser considerados individualizando cada paciente y estarán influenciados por el estado post-resucitación y las comorbilidades preexistentes que sean consideradas (recomendación débil, evidencia de baja calidad).
A6. Dispositivo de umbral de impedancia (DUI)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: no se recomienda el uso rutinario del DUI junto con el estándar RCP (recomendación fuerte, evidencia de alta calidad). Se sugiere la no utilización rutinaria del DUI junto con sistemas de compresión-descompresión RCP (recomendación débil, evidencia de muy baja calidad). Se sugiere la no utilización rutinaria del DUI junto con sistemas de compresión-descompresión RCP como una alternativa a la RCP estándar (recomendación débil, evidencia de muy baja calidad).
A7. Hipotermia terapéutica inducida
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda el manejo con objetivo de temperatura en contra del manejo sin el mismo, en pacientes adultos con parada cardíaca extrahospitalaria, con ritmo inicial desfibrilable y que permanecen en coma, tras la recuperación de la circulación espontánea (recomendación fuerte, evidencia de baja calidad). Se sugiere el manejo con objetivo de temperatura en contra del manejo sin el mismo, en pacientes adultos con parada cardíaca extrahospitalaria, con ritmo inicial no desfibrilable, que permanecen en coma tras la recuperación de la circulación espontánea (recomendación débil, evidencia de muy baja calidad). ).
A8. Dispositivos mecánicos para RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que los dispositivos mecánicos de compresión torácica no deben ser considerados como un estándar de cuidados para los pacientes en parada cardíaca, pero pueden ser considerados como una alternativa razonable a las compresiones torácicas manuales de alta calidad en algunas situaciones (recomendación débil, evidencia de calidad moderada).
A9. Donación de órganos
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda que todos los pacientes con recuperación de la circulación espontánea tras la RCP y que progresan a la muerte cerebral deben ser evaluados para la donación de órganos (recomendación fuerte, evidencia de baja calidad). Se sugiere que los pacientes que fracasan para conseguir la recuperación de la circulación espontánea tras la PCR y que en otras situaciones se consideraría el cese de los esfuerzos en resucitación deben ser considerados para la donación de riñón o hígado, en aquellos lugares donde existan los programas correspondientes. (recomendación débil, evidencia de baja calidad).
A10. Dosificación de oxígeno tras la recuperación de la circulación espontánea en adultos.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda evitar la hipoxia en adultos con recuperación de la circulación espontánea tras la parada cardíaca en cualquier situación (recomendación fuerte, evidencia de muy baja calidad). Se sugiere evitar la hiperoxia en adultos con recuperación de la circulación espontánea tras parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad). Se sugiere el uso de una fracción inspirada de oxígeno de uno hasta que la saturación arterial de oxígeno o la presión parcial arterial de oxígeno puedan ser de medidas confiables, en adultos con recuperación de la circulación espontánea tras parada cardíaca en cualquier situación (recomendación débil , evidencia de muy baja calidad).
A11. Pronóstico durante la hipotermia
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento:
Examen clínico: en pacientes en coma tras la RCP por parada cardíaca y que son tratados con manejo por objetivos de la temperatura, se recomienda utilizar la ausencia de reflejos pupilares fotomotores o la ausencia de reflejos corneales y pupilares, a las 72 horas de la recuperación. de la circulación espontánea, como predictores de mal pronóstico. No se sugiere la utilización de respuesta motora extensora o ausente únicamente para predecir un mal pronóstico, dado el alto porcentaje de falsos positivos.
Sin embargo, debido a su alta sensibilidad este signo puede utilizarse para identificar a los pacientes con estado neurológico muy deteriorado que necesitan evaluación pronóstica para predecir la evolución final, en combinación con otros predictores más robustos. Se sugiere la utilización de la presencia de un estado mioclónico en las primeras 72 horas tras la recuperación de la circulación espontánea, en combinación con otros predictores, para la predicción de un resultado neurológico pobre.
Se sugiere prolongar la observación de los signos clínicos cuando existe interferencia con sedación residual o miorelajantes, de forma que la posibilidad de obtener resultados falsos positivos se reduzca. Se recomienda que, para establecer un pronóstico neurológico malo, lo más temprano debe hacerse a las 72 horas tras recuperación de la circulación espontánea. Debe extenderse más tiempo sin el efecto residual de sedación o miorelajantes, que puede confundirse en la exploración clínica.
Electrofisiología: en pacientes en coma tras la resucitación de parada cardíaca y tratados con un manejo de temperatura por objetivos, se recomienda utilizar la ausencia bilateral de ondas N20 en el estudio de potenciales evocados somatosensoriales, a las 72 tras la recuperación de la circulación espontánea. , como predictor de mal pronóstico. El registro de potenciales evocados requiere experiencia y habilidades apropiadas, y en su realización deben evitarse interferencias eléctricas de artefactos musculares o de equipos del entorno en las unidades de críticos.
Electrofisiología: en pacientes en coma tras la resucitación de parada cardíaca y tratados con un manejo de temperatura por objetivos, se recomienda utilizar la ausencia bilateral de ondas N20 en el estudio de potenciales evocados somatosensoriales, a las 72 tras la recuperación de la circulación espontánea. , como predictor de mal pronóstico. El registro de potenciales evocados requiere experiencia y habilidades apropiadas, y en su realización deben evitarse interferencias eléctricas de artefactos musculares o de equipos del entorno en las unidades de críticos.
En pacientes en coma tras la resucitación y tratados con manejo de temperatura por objetivos se sugiere utilizar el EEG como predictor de mal pronóstico, si se observa ausencia de reactividad a estímulos externos, presencia de brotes-supresión tras la recuperación de la temperatura corporal o signos de estado epiléptico 72 horas después de la recuperación de la circulación espontánea, en combinación con otros predictores de mal resultado neurológico. No se sugiere utilizar el índice biespectral (BIS) para predecir mal pronóstico durante el manejo de temperatura por objetivos en pacientes en coma tras la resucitación.
Biomarcadores: en pacientes en coma tras la resucitación y que son tratados con manejo por objetivos de la temperatura se sugiere utilizar valores séricos elevados de enolasa neuro-específica a las 48-72 horas tras la recuperación de la circulación espontánea, en combinación con otros predictores de mal resultado neurológico. Sin embargo, no puede recomendarse un valor umbral de predicción. Se sugiere repetir las determinaciones de la misma en Múltiples momentos para evitar resultados falsos positivos debidos a hemólisis.
Técnicas de imagen: en pacientes en coma tras la resucitación y tratados con manejo de la temperatura por objetivos se sugiere la utilización de una marcada reducción del ratio GM/WM en el TAC cerebral en las dos primeras horas tras la recuperación de la circulación espontánea, o una reducción extensa de la difusión cerebral en la RM a los dos-seis días tras la recuperación de la circulación, en combinación con otros predictores de mala evolución neurológica. Se sugiere la utilización de estudios de imagen cerebral para realizar un pronóstico, sólo en aquellos centros donde de se disponga de experiencia específica.
A12. Pronóstico en normotermia
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento: Similares a las descritas en situaciones de hipotermia.
A13. Parada cardiaca por tromboembolismo pulmonar
Tipo de cuestión: intervención.
Recomendaciones de tratamiento : se sugiere la administración de agentes trombolíticos en la parada cardíaca cuando el embolismo pulmonar es la causa sospechada de la misma (recomendación débil, bajo nivel evidencia). Se sugiere el uso de agentes trombolíticos o embolectomía quirúrgica o trombectomía mecánica cuando el embolismo pulmonar es la causa conocida de la parada cardíaca (recomendación débil, bajo nivel evidencia). Se sugiere en contra de la embolectomía quirúrgica de rutina cuando el embolismo pulmonar es la causa de sospecha en la parada cardíaca (recomendación débil, evidencia de muy bajo nivel). Se sugiere en contra del uso rutinario de trombectomía mecánica en la parada cardíaca cuando el embolismo pulmonar es la causa sospechada (recomendación débil, evidencia de muy baja calidad).
A14. Momento de la administración de fármacos (adrenalina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: para la parada cardíaca extrahospitalaria o intrahospitalaria, con un ritmo inicial no desfibrilable, se sugiere que la adrenalina debe ser administrada tan pronto como sea posible tras el comienzo de la parada (recomendación débil, evidencia de baja calidad). En la parada cardíaca intrahospitalaria con ritmo inicial desfibrilable se han encontrado datos insuficientes para sugerir una recomendación en relación al momento de la administración de adrenalina (no se han encontrado estudios sobre este aspecto). Para la parada cardíaca extrahospitalaria o intrahospitalaria con un ritmo inicial desfibrilable, no se ha encontrado evidencia suficiente para sugerir un tratamiento con respecto al momento de administración de adrenalina, particularmente en relación con la desfibrilación, y el tiempo óptimo puede variar en diferentes grupos de pacientes y en diferentes circunstancias.
A15. Vasopresores en la parada cardíaca (adrenalina frente a placebo)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: dado el beneficio observado en los resultados a corto plazo se sugiere que debe administrarse una dosis estándar de adrenalina a los pacientes en parada cardíaca (recomendación débil, evidencia de baja calidad).
A16. Vasopresores en la parada cardíaca (adrenalina frente a dosis alta de adrenalina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: a pesar de la evidencia de alta calidad de que las altas dosis de adrenalina mejoran los resultados a corto plazo, se recomienda contra el uso rutinario de las mismas en el tratamiento de la parada cardíaca (recomendación fuerte, evidencia de calidad moderada). ).
A17. Vasopresores en la parada cardíaca (adrenalina frente a vasopresina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere en contra de la utilización de vasopresina junto a las dosis estándar de adrenalina en la parada cardíaca (recomendación débil, evidencia de calidad moderada).
A18. Frecuencia de ventilación durante las compresiones torácicas continuas
Tipo de cuestión: intervención.
Recomendaciones tratamiento: se sugiere una frecuencia de ventilación de 10 por minuto, en adultos con parada cardíaca y una vía aérea segura que reciban al mismo tiempo compresiones torácicas continuas (recomendación débil, evidencia de muy baja calidad).
A19. Estrategia ventilatoria en el estado post-resucitación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: hay estudios que demuestran mejores resultados con la ventilación a unos niveles específicos de PaCO2 en pacientes con recuperación de la circulación espontánea. Se sugiere mantener unos niveles de PaCO2 dentro del rango fisiológico normal como parte de un paquete de medidas post-resucitación (recomendación débil, evidencia de muy baja calidad). La hipocarbia se asocia con empeoramiento del pronóstico y se sugiere que debe ser evitada siempre que sea posible (recomendación moderada, evidencia de muy baja calidad). El límite superior en el que la PaCO2 se considera dañina no está determinado, aunque una hipercapnia suave puede tener algún efecto neuroprotector (recomendación débil, evidencia de muy baja calidad.
Biomarcadores: en pacientes en coma tras la resucitación y que son tratados con manejo por objetivos de la temperatura se sugiere utilizar valores séricos elevados de enolasa neuro-específica a las 48-72 horas tras la recuperación de la circulación espontánea, en combinación con otros predictores de mal resultado neurológico. Sin embargo, no puede recomendarse un valor umbral de predicción. Se sugiere repetir las determinaciones de la misma en Múltiples momentos para evitar resultados falsos positivos debidos a hemólisis.
Técnicas de imagen: en pacientes en coma tras la resucitación y tratados con manejo de la temperatura por objetivos se sugiere la utilización de una marcada reducción del ratio GM/WM en el TAC cerebral en las dos primeras horas tras la recuperación de la circulación espontánea, o una reducción extensa de la difusión cerebral en la RM a los dos-seis días tras la recuperación de la circulación, en combinación con otros predictores de mala evolución neurológica. Se sugiere la utilización de estudios de imagen cerebral para realizar un pronóstico, sólo en aquellos centros donde de se disponga de experiencia específica.
A12. Pronóstico en normotermia
Tipo de cuestión: pronósticos.
Recomendaciones de tratamiento: Similares a las descritas en situaciones de hipotermia.
A13. Parada cardiaca por tromboembolismo pulmonar
Tipo de cuestión: intervención.
Recomendaciones de tratamiento : se sugiere la administración de agentes trombolíticos en la parada cardíaca cuando el embolismo pulmonar es la causa sospechada de la misma (recomendación débil, bajo nivel evidencia). Se sugiere el uso de agentes trombolíticos o embolectomía quirúrgica o trombectomía mecánica cuando el embolismo pulmonar es la causa conocida de la parada cardíaca (recomendación débil, bajo nivel evidencia). Se sugiere en contra de la embolectomía quirúrgica de rutina cuando el embolismo pulmonar es la causa de sospecha en la parada cardíaca (recomendación débil, evidencia de muy bajo nivel). Se sugiere en contra del uso rutinario de trombectomía mecánica en la parada cardíaca cuando el embolismo pulmonar es la causa sospechada (recomendación débil, evidencia de muy baja calidad).
A14. Momento de la administración de fármacos (adrenalina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: para la parada cardíaca extrahospitalaria o intrahospitalaria, con un ritmo inicial no desfibrilable, se sugiere que la adrenalina debe ser administrada tan pronto como sea posible tras el comienzo de la parada (recomendación débil, evidencia de baja calidad). En la parada cardíaca intrahospitalaria con ritmo inicial desfibrilable se han encontrado datos insuficientes para sugerir una recomendación en relación al momento de la administración de adrenalina (no se han encontrado estudios sobre este aspecto). Para la parada cardíaca extrahospitalaria o intrahospitalaria con un ritmo inicial desfibrilable, no se ha encontrado evidencia suficiente para sugerir un tratamiento con respecto al momento de administración de adrenalina, particularmente en relación con la desfibrilación, y el tiempo óptimo puede variar en diferentes grupos de pacientes y en diferentes circunstancias.
A15. Vasopresores en la parada cardíaca (adrenalina frente a placebo)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: dado el beneficio observado en los resultados a corto plazo se sugiere que debe administrarse una dosis estándar de adrenalina a los pacientes en parada cardíaca (recomendación débil, evidencia de baja calidad).
A16. Vasopresores en la parada cardíaca (adrenalina frente a dosis alta de adrenalina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: a pesar de la evidencia de alta calidad de que las altas dosis de adrenalina mejoran los resultados a corto plazo, se recomienda contra el uso rutinario de las mismas en el tratamiento de la parada cardíaca (recomendación fuerte, evidencia de calidad moderada). ).
A17. Vasopresores en la parada cardíaca (adrenalina frente a vasopresina)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere en contra de la utilización de vasopresina junto a las dosis estándar de adrenalina en la parada cardíaca (recomendación débil, evidencia de calidad moderada).
A18. Frecuencia de ventilación durante las compresiones torácicas continuas
Tipo de cuestión: intervención.
Recomendaciones tratamiento: se sugiere una frecuencia de ventilación de 10 por minuto, en adultos con parada cardíaca y una vía aérea segura que reciban al mismo tiempo compresiones torácicas continuas (recomendación débil, evidencia de muy baja calidad).
A19. Estrategia ventilatoria en el estado post-resucitación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: hay estudios que demuestran mejores resultados con la ventilación a unos niveles específicos de PaCO2 en pacientes con recuperación de la circulación espontánea. Se sugiere mantener unos niveles de PaCO2 dentro del rango fisiológico normal como parte de un paquete de medidas post-resucitación (recomendación débil, evidencia de muy baja calidad). La hipocarbia se asocia con empeoramiento del pronóstico y se sugiere que debe ser evitada siempre que sea posible (recomendación moderada, evidencia de muy baja calidad). El límite superior en el que la PaCO2 se considera dañina no está determinado, aunque una hipercapnia suave puede tener algún efecto neuroprotector (recomendación débil, evidencia de muy baja calidad.
| B. Soporte vital básico |
B1. Análisis del ritmo cardíaco durante las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra el uso de algoritmos que filtran artefactos para el análisis del ritmo del ECG durante la RCP, salvo dentro de un programa de investigación.
B2. Comprobación de la circulación el soporte vital básico
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: no existen datos en estudios en humanos para responder a esta cuestión específica. En base a ello se mantienen las recomendaciones de 2010. Debe mantener el énfasis en proporcionar compresiones torácicas y en que las pausas para comprobar el pulso, sin una fuerte sospecha de recuperación de la circulación espontánea, pueden provocar un retraso innecesario.
B3. Profundidad de las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda una profundidad de las compresiones torácicas entre 4,5 y 5,5 cm durante la RCP manual en adultos con parada cardíaca (recomendación fuerte, evidencia de calidad moderada).
B4. RCP con sólo compresiones torácicas frente a RCP convencional
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda a los reanimadores realizar compresiones torácicas a todos los pacientes en parada cardíaca (recomendación fuerte, evidencia de calidad moderada). Se recomienda sólo compresiones torácicas para reanimadores legos no entrenados (recomendación fuerte, evidencia de baja calidad). Se sugiere realizar sólo compresiones torácicas por personas legas entrenadas si no son capaces de realizar maniobras sobre la vía aérea y respiraciones de rescate (recomendación débil, evidencia de baja calidad). Se sugiere aplicar ventilaciones por personas legas entrenadas que son capaces de realizar RCP con compresiones torácicas y ventilaciones, y están dispuestos a hacerlo así (recomendación débil, evidencia de baja calidad).
B5. Frecuencia de las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere compresiones torácicas manuales a una frecuencia de 100 a 120 compresiones por minuto para adultos en parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad).
B6. retroceso de la pared torácica
Tipo de cuestión: intervención.
Recomendaciones tratamiento: se sugiere que el apoyo sobre la pared torácica debe evitarse y así ignorar la necesidad de retroceso de la pared torácica, tanto en adultos como en niños en parada cardíaca de cualquier situación (recomendación, débil evidencia de muy baja calidad).
B7. Relación compresiones/ventilaciones
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere una relación de 30:2 (recomendación débil, evidencia de baja calidad).
B8. RCP previa a desfibrilación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere un período inicial de RCP de 30-60 segundos mientras el desfibrilador está siendo aplicado (recomendación débil, evidencia de baja calidad).
B9. Asistencia telefónica a la RCP
Tipo de cuestión de intervención.
Recomendaciones tratamiento: se recomienda que los reguladores telefónicos deben proporcionar instrucciones para la RCP a los reanimadores alertantes, de cara a mejorar la supervivencia de la parada cardíaca extrahospitalaria (recomendación fuerte, evidencia de calidad moderada). Se recomienda que los reguladores telefónicos proporcionen instrucciones para la RCP a los reanimadores alertantes de cara a mejorar los porcentajes de RCP realizados por testigos (recomendación fuerte, evidencia de calidad baja a muy baja).
B10. Ahogamiento
Tipo de cuestión: pronósticos.
Recomendaciones tratamiento: se recomienda que un rescatador puede utilizar una duración de la inmersión inferior a 10 minutos como un factor para predecir una muy alta probabilidad de resultado favorable y supervivencia, en adultos y niños sumergidos en agua (recomendación fuerte, evidencia de alta calidad) . Se sugiere una duración de la inmersión superior a 25 minutos como factor para predecir una muy baja probabilidad de resultado favorable (recomendación débil, evidencia de baja calidad).
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra el uso de algoritmos que filtran artefactos para el análisis del ritmo del ECG durante la RCP, salvo dentro de un programa de investigación.
B2. Comprobación de la circulación el soporte vital básico
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: no existen datos en estudios en humanos para responder a esta cuestión específica. En base a ello se mantienen las recomendaciones de 2010. Debe mantener el énfasis en proporcionar compresiones torácicas y en que las pausas para comprobar el pulso, sin una fuerte sospecha de recuperación de la circulación espontánea, pueden provocar un retraso innecesario.
B3. Profundidad de las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda una profundidad de las compresiones torácicas entre 4,5 y 5,5 cm durante la RCP manual en adultos con parada cardíaca (recomendación fuerte, evidencia de calidad moderada).
B4. RCP con sólo compresiones torácicas frente a RCP convencional
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda a los reanimadores realizar compresiones torácicas a todos los pacientes en parada cardíaca (recomendación fuerte, evidencia de calidad moderada). Se recomienda sólo compresiones torácicas para reanimadores legos no entrenados (recomendación fuerte, evidencia de baja calidad). Se sugiere realizar sólo compresiones torácicas por personas legas entrenadas si no son capaces de realizar maniobras sobre la vía aérea y respiraciones de rescate (recomendación débil, evidencia de baja calidad). Se sugiere aplicar ventilaciones por personas legas entrenadas que son capaces de realizar RCP con compresiones torácicas y ventilaciones, y están dispuestos a hacerlo así (recomendación débil, evidencia de baja calidad).
B5. Frecuencia de las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere compresiones torácicas manuales a una frecuencia de 100 a 120 compresiones por minuto para adultos en parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad).
B6. retroceso de la pared torácica
Tipo de cuestión: intervención.
Recomendaciones tratamiento: se sugiere que el apoyo sobre la pared torácica debe evitarse y así ignorar la necesidad de retroceso de la pared torácica, tanto en adultos como en niños en parada cardíaca de cualquier situación (recomendación, débil evidencia de muy baja calidad).
B7. Relación compresiones/ventilaciones
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere una relación de 30:2 (recomendación débil, evidencia de baja calidad).
B8. RCP previa a desfibrilación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere un período inicial de RCP de 30-60 segundos mientras el desfibrilador está siendo aplicado (recomendación débil, evidencia de baja calidad).
B9. Asistencia telefónica a la RCP
Tipo de cuestión de intervención.
Recomendaciones tratamiento: se recomienda que los reguladores telefónicos deben proporcionar instrucciones para la RCP a los reanimadores alertantes, de cara a mejorar la supervivencia de la parada cardíaca extrahospitalaria (recomendación fuerte, evidencia de calidad moderada). Se recomienda que los reguladores telefónicos proporcionen instrucciones para la RCP a los reanimadores alertantes de cara a mejorar los porcentajes de RCP realizados por testigos (recomendación fuerte, evidencia de calidad baja a muy baja).
B10. Ahogamiento
Tipo de cuestión: pronósticos.
Recomendaciones tratamiento: se recomienda que un rescatador puede utilizar una duración de la inmersión inferior a 10 minutos como un factor para predecir una muy alta probabilidad de resultado favorable y supervivencia, en adultos y niños sumergidos en agua (recomendación fuerte, evidencia de alta calidad) . Se sugiere una duración de la inmersión superior a 25 minutos como factor para predecir una muy baja probabilidad de resultado favorable (recomendación débil, evidencia de baja calidad).
Se sugiere que un tiempo de respuesta del SEM superior a 10 minutos se puede utilizar como factor para predecir una probabilidad muy baja de supervivencia en niños adultos y sumergidos en agua (recomendación débil, evidencia de muy baja calidad). Se recomienda contra el uso de la edad, el tipo de agua (dulce/salada), la temperatura del agua o la presencia de testigos, como factores para predecir un resultado adverso en adultos y niños sumergidos en agua (recomendación fuerte, evidencia de muy baja calidad).
B11. Sólo compresiones torácicas frente a RCP convencional por los servicios de emergencias
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere realizar compresiones torácicas sin ventilaciones con presión positiva (hasta tres ciclos de 120 segundos de 200 compresiones torácicas continuas, con descargas de desfibrilación si es preciso) en paradas cardíacas por ritmos desfibrilables presenciadas por los equipos de emergencia (recomendación débil , evidencia de muy baja calidad).
B12. Sistemas de retroalimentación de la calidad de la RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra la implementación rutinaria de dispositivos de retroalimentación de la RCP en sistemas en los que no se están utilizando en la actualidad (recomendación, débil evidencia de muy baja calidad). En los sistemas que actualmente utilizan dispositivos de retroalimentación de la RCP se sugiere que pueden seguir siendo utilizados y que no hay evidencia de que produzcan daño significativo (recomendación, débil evidencia de muy baja calidad).
B13. Daños por RCP a víctimas sin parada cardíaca
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda que las personas legas inicien la RCP sin tener en cuenta posibles daños a los pacientes que no estuvieran en parada cardíaca (recomendación fuerte, evidencia de muy baja calidad).
B14. Minimizar pausas durante las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que las ventilaciones deben aplicarse en 10 segundos (recomendación débil, evidencia de baja calidad). Cuando la vía aérea esté aislada, se recomienda que la ventilación se aplique en cinco segundos. Se sugiere que las pausas pre y post desfibrilación sean lo más cortas posibles. Para la desfibrilación manual se sugiere que las pausas previas a la descarga sean menores o iguales a 10 segundos (recomendación débil, evidencia de baja calidad). Se sugiere que la fracción de compresiones torácicas debe ser superior al 60% (recomendación débil, evidencia de baja calidad).
B15. Técnicas de ventilación pasiva.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que en la parada cardíaca en el entorno prehospitalario, los reanimadores de los servicios de emergencias pueden considerar la ventilación pasiva utilizando un tubo orofaringeo y una máscara de administración de oxígeno, mientras se realizan compresiones torácicas continuas (recomendación débil, baja calidad de la evidencia).
B16. Programas de acceso público a la desfibrilación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la implementación de programas de acceso público a la desfibrilación para pacientes con parada cardíaca extrahospitalaria (recomendación débil, evidencia de muy baja calidad).
B17. Momento para la comprobacion del ritmo
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra la comprobación del ritmo cardíaco inmediatamente después de la desfibrilación en comparación a la inmediata reasunción de compresiones torácicas con posterior comprobación del ritmo cardíaco (recomendación débil, evidencia de muy baja calidad).
B18. Inicio del RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que el algoritmo de resucitación CAB es preferible al ABC para adultos y niños en parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad).
B19. Duración de los ciclos de RCP (dos minutos frente a otros)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere mantener las recomendaciones actuales de detener las compresiones torácicas cada dos minutos para valorar el ritmo cardíaco (recomendación débil, evidencia de muy baja calidad).
B11. Sólo compresiones torácicas frente a RCP convencional por los servicios de emergencias
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere realizar compresiones torácicas sin ventilaciones con presión positiva (hasta tres ciclos de 120 segundos de 200 compresiones torácicas continuas, con descargas de desfibrilación si es preciso) en paradas cardíacas por ritmos desfibrilables presenciadas por los equipos de emergencia (recomendación débil , evidencia de muy baja calidad).
B12. Sistemas de retroalimentación de la calidad de la RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra la implementación rutinaria de dispositivos de retroalimentación de la RCP en sistemas en los que no se están utilizando en la actualidad (recomendación, débil evidencia de muy baja calidad). En los sistemas que actualmente utilizan dispositivos de retroalimentación de la RCP se sugiere que pueden seguir siendo utilizados y que no hay evidencia de que produzcan daño significativo (recomendación, débil evidencia de muy baja calidad).
B13. Daños por RCP a víctimas sin parada cardíaca
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se recomienda que las personas legas inicien la RCP sin tener en cuenta posibles daños a los pacientes que no estuvieran en parada cardíaca (recomendación fuerte, evidencia de muy baja calidad).
B14. Minimizar pausas durante las compresiones torácicas
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que las ventilaciones deben aplicarse en 10 segundos (recomendación débil, evidencia de baja calidad). Cuando la vía aérea esté aislada, se recomienda que la ventilación se aplique en cinco segundos. Se sugiere que las pausas pre y post desfibrilación sean lo más cortas posibles. Para la desfibrilación manual se sugiere que las pausas previas a la descarga sean menores o iguales a 10 segundos (recomendación débil, evidencia de baja calidad). Se sugiere que la fracción de compresiones torácicas debe ser superior al 60% (recomendación débil, evidencia de baja calidad).
B15. Técnicas de ventilación pasiva.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que en la parada cardíaca en el entorno prehospitalario, los reanimadores de los servicios de emergencias pueden considerar la ventilación pasiva utilizando un tubo orofaringeo y una máscara de administración de oxígeno, mientras se realizan compresiones torácicas continuas (recomendación débil, baja calidad de la evidencia).
B16. Programas de acceso público a la desfibrilación
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la implementación de programas de acceso público a la desfibrilación para pacientes con parada cardíaca extrahospitalaria (recomendación débil, evidencia de muy baja calidad).
B17. Momento para la comprobacion del ritmo
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere contra la comprobación del ritmo cardíaco inmediatamente después de la desfibrilación en comparación a la inmediata reasunción de compresiones torácicas con posterior comprobación del ritmo cardíaco (recomendación débil, evidencia de muy baja calidad).
B18. Inicio del RCP
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que el algoritmo de resucitación CAB es preferible al ABC para adultos y niños en parada cardíaca en cualquier situación (recomendación débil, evidencia de muy baja calidad).
B19. Duración de los ciclos de RCP (dos minutos frente a otros)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere mantener las recomendaciones actuales de detener las compresiones torácicas cada dos minutos para valorar el ritmo cardíaco (recomendación débil, evidencia de muy baja calidad).
| C. Educación, implementación y equipos |
C1. Métodos de instrucción en RCP (autoinstrucción frente a método tradicional)
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que la auto-instrucción basada en video/dispositivo digital con práctica puede ser una alternativa efectiva a los cursos dirigidos por instructor (recomendación débil, evidencia de baja calidad).
C2. Entrenamiento de alta fidelidad
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la utilización de maniquíes de baja fidelidad para el entrenamiento estándar en soporte vital avanzado en un entorno educativo. Se sugiere la utilización de maniquíes de alta fidelidad cuando los centros/organizaciones de entrenamiento tengan infraestructura, personal entrenado y recursos para mantener el programa (recomendación débil, evidencia de muy baja calidad).
C3. Medida del desempeño de los sistemas de resucitación.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere de forma favorable el uso de estrategias de mejora de la calidad en organizaciones que tratan de parada cardíaca (evidencia de muy baja calidad). Las estrategias estudiadas han incluido la valoración de datos del proceso de RCP o registros en vídeo de las resucitaciones, equipos de “debriefing” tras la parada cardíaca o sistemas de entrenamiento para mejorar los tiempos de respuesta de la desfibrilación (evidencia de muy baja calidad) .
C4. Preparación pre-curso en cursos avanzados
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere a favor de la preparación previa al curso sobre la no realización de la misma en entrenamiento en soporte vital avanzado (recomendación débil, evidencia de baja calidad.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere que la auto-instrucción basada en video/dispositivo digital con práctica puede ser una alternativa efectiva a los cursos dirigidos por instructor (recomendación débil, evidencia de baja calidad).
C2. Entrenamiento de alta fidelidad
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere la utilización de maniquíes de baja fidelidad para el entrenamiento estándar en soporte vital avanzado en un entorno educativo. Se sugiere la utilización de maniquíes de alta fidelidad cuando los centros/organizaciones de entrenamiento tengan infraestructura, personal entrenado y recursos para mantener el programa (recomendación débil, evidencia de muy baja calidad).
C3. Medida del desempeño de los sistemas de resucitación.
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere de forma favorable el uso de estrategias de mejora de la calidad en organizaciones que tratan de parada cardíaca (evidencia de muy baja calidad). Las estrategias estudiadas han incluido la valoración de datos del proceso de RCP o registros en vídeo de las resucitaciones, equipos de “debriefing” tras la parada cardíaca o sistemas de entrenamiento para mejorar los tiempos de respuesta de la desfibrilación (evidencia de muy baja calidad) .
C4. Preparación pre-curso en cursos avanzados
Tipo de cuestión: intervención.
Recomendaciones de tratamiento: se sugiere a favor de la preparación previa al curso sobre la no realización de la misma en entrenamiento en soporte vital avanzado (recomendación débil, evidencia de baja calidad.
comentarios
¿Qué podemos por tanto, esperar cuando se publiquen las nuevas recomendaciones?
No hay garantías absolutas de qué será incluido y qué no en las nuevas guías, aunque se han presentado y discutido distintas posibilidades, como se ha expuesto anteriormente. Probablemente otras muchas cuestiones se habrán presentado en la conferencia de Dallas y no han sido mostradas en la web del ILCOR.
De forma resumida podemos considerar y especular sobre qué novedades presentarán las nuevas guías:
¿Qué podemos por tanto, esperar cuando se publiquen las nuevas recomendaciones?
No hay garantías absolutas de qué será incluido y qué no en las nuevas guías, aunque se han presentado y discutido distintas posibilidades, como se ha expuesto anteriormente. Probablemente otras muchas cuestiones se habrán presentado en la conferencia de Dallas y no han sido mostradas en la web del ILCOR.
De forma resumida podemos considerar y especular sobre qué novedades presentarán las nuevas guías:
Un mayor énfasis en el RCP de alta calidad e incluso con incremento del número de compresiones torácicas que deben realizarse 100-120 por minuto . En este sentido es más que seguro se remarque la necesidad de mínimas interrupciones de la RCP, en lo que los dispositivos mecánicos pueden jugar su papel.
Es muy posible también que se haga un énfasis especial en las paradas cardíacas no presenciadas. Desde este punto de vista parece que está claro que existen grandes diferencias en la actitud ante un paro cardíaco con testigos o sin ellos. En este aspecto podrían introducirse estrategias de utilización de dispositivos de monitorización, instalados en pacientes en riesgo y que en ausencia de testigos puedan activar los servicios de emergencia en caso de un paro cardíaco.
También será importante en las futuras guías valorar el tiempo máximo que debe realizar la RCP, puesto que estudios han demostrado que continuándola hasta 45 minutos puede conseguirse la recuperación de la circulación espontánea y posteriormente la supervivencia de las víctimas.
Puesto que el paso previo a la supervivencia es la recuperación de la circulación espontánea, los procedimientos que acompañarán un incremento de ésta probablemente serán destacados.
Es más que probable se reduzca el énfasis en la realización de hipotermia, en base a los últimos estudios presentados, y que se insista en el control de la temperatura en base a objetivos alrededor de 36°C.
Es posible que se valore la utilización junto a adrenalina de otros fármacos como esteroides o vasopresina; esta última ya apareció en las recomendaciones de la AHA. Aunque por lo revisado no queda claro su papel.
El empleo de sistemas de retroalimentación de la calidad de la RCP para los equipos de resucitación, es muy probable que reciba mención destacada.
El empleo de sistemas de retroalimentación de la calidad de la RCP para los equipos de resucitación, es muy probable que reciba mención destacada.
La utilización de la ECMO (Oxigenación de Membrana Extracorpórea) en casos de PCR sin otra comorbilidad y refractariedad a las medidas convencionales, puede ser otra técnica que parezca recomendada para centros con disponibilidad y experiencia.
Finalmente, y en lo que concierne a las recomendaciones del ERC debemos esperar a ver si se concretan modificaciones en la estructura de los algoritmos de soporte vital básico y de soporte vital avanzado, adaptando una estructura circular, tal como hizo la AHA en el año 2010. .
A pesar de todo ello, y de la gran expectación que las nuevas recomendaciones irán teniendo según transcurra el año y se acerque la fecha del 15 de octubre, los datos presentados aquí son sólo meras aproximaciones para los lectores interesados. Asimismo, debe tenerse en cuenta que a pesar del minucioso y exhaustivo proceso de evaluación de la evidencia para la elaboración de las recomendaciones, sólo entre un 10 y un 20% de las mismas estarán basadas en ensayos clínicos aleatorios, siendo la mayor parte de las Recomendaciones basadas en evidencia de bajo o muy bajo nivel de calidad.
Enlaces
Cuestiones ILCOR 2015 Soporte Vital Avanzado [ PDF ]
Cuestiones ILCOR 2015 Soporte Vital Básico [ PDF ]
Cuestiones ILCOR 2015 Educación, Implementación y Equipos [ PDF ]
Algoritmos de reanimación: ¿lineales o circulares? Perkins GD, Handley AJ, Raffay V, Monsieurs KG, Castren M. Resucitación 2015. [ PubMed ]
Expectativas para las Directrices de la AHA 2015 [ Enlace ]
Juan B. López Messa. Complejo Asistencial Universitario de Palencia
®REMI, Un adelantado de las recomendaciones 2015 para RCP. Marzo de 2015.
Documentos de la conferencia de consenso 2015
Cuestiones ILCOR 2015 Soporte Vital Básico [ PDF ]
Cuestiones ILCOR 2015 Educación, Implementación y Equipos [ PDF ]
Algoritmos de reanimación: ¿lineales o circulares? Perkins GD, Handley AJ, Raffay V, Monsieurs KG, Castren M. Resucitación 2015. [ PubMed ]
Expectativas para las Directrices de la AHA 2015 [ Enlace ]
Juan B. López Messa. Complejo Asistencial Universitario de Palencia
®REMI, Un adelantado de las recomendaciones 2015 para RCP. Marzo de 2015.
Documentos de la conferencia de consenso 2015
Comité de Enlace Internacional sobre Reanimación (ILCOR) http://www.ilcor.org/about-ilcor/about-ilcor/
El Comité Internacional de Enlace sobre Reanimación (ILCOR) se formó en 1992 para proporcionar un foro de enlace entre las principales organizaciones de reanimación en todo el mundo. Aunque los criterios de participación no estaban estrechamente definidos, se esperaba que las organizaciones miembros tuvieran un mandato aceptado para crear directrices de reanimación, preferiblemente para más de un país, y que tuvieran una membresía multidisciplinaria. Actualmente, el ILCOR está integrado por representantes de
- Asociación Americana del Corazón (AHA)
- Consejo Europeo de Reanimación (ERC)
- Fundación del Corazón y los Accidentes Cerebrovasculares de Canadá (HSFC)
- Comité de Reanimación de Australia y Nueva Zelanda (ANZCOR)
- Consejos de reanimación de África Austral (RCSA)
-
- Fundación Interamericana del Corazón (IAHF)
- Consejo de Reanimación de Asia (RCA)
Los objetivos del ILCOR son:
- Proporcionar un foro de discusión y coordinación de todos los aspectos de la reanimación cardiopulmonar y cerebral en todo el mundo.
- Fomentar la investigación científica en áreas de reanimación donde faltan datos o hay controversia.
- Difundir información sobre formación y educación en reanimación.
- Proporcionar un mecanismo para recopilar, revisar y compartir datos científicos internacionales sobre reanimación.
- Producir declaraciones sobre temas específicos relacionados con la reanimación que reflejen el consenso internacional.
ILCOR se reúne dos veces al año, normalmente alternando entre un lugar en los Estados Unidos y otro en cualquier otro lugar del mundo. En colaboración con la AHA, ILCOR produjo las primeras Directrices Internacionales sobre RCP en 2000 y un Consenso Internacional sobre Ciencia de RCP y ACE con recomendaciones de tratamiento en 2005. Una vez más, en colaboración con la AHA, ILCOR ahora coordina una revisión basada en evidencia. de la ciencia de la reanimación, que culminará en una Conferencia de Consenso en febrero de 2010. Las actas de esta reunión, que se publicarán en octubre de 2010, proporcionarán el material para que las organizaciones regionales de reanimación, como el ERC, escriban sus directrices de reanimación.
Oficiales de Ilcor:
Copresidente: Vinay Nadkarni
Copresidente interino: Jerry Nolan
Secretario: Koen Monsieurs
Tesorero: Swee Han Lim
Copresidente interino: Jerry Nolan
Secretario: Koen Monsieurs
Tesorero: Swee Han Lim
Bajar gratis: Español / Spanish
Tema relacionado
MANUAL GRATIS RCP /BLS REANIMACION CARDIO-PULMONAR BÁSICA DE LA AHA pdf
| |
|
Dr. Ramón Reyes, MD en Facebook |
Directrices ECSI de 2015
 |
|
https://www.eeti.training/home.html
|
Balística de las heridas: introducción para los profesionales de la salud, del derecho, de las ciencias forenses, de las fuerzas armadas y de las fuerzas encargadas de hacer cumplir la ley http://emssolutionsint.blogspo t.com/2017/04/ balistica-de-las-heridas-introduccion.html
Guía para el manejo médico-quirúrgico de heridos en situación de conflicto armado by CICR http://emssolutionsint.blogspo t.com/2017/09/guia-para-el-man ejo-medico-quirurgico.html
CIRUGÍA DE GUERRA TRABAJAR CON RECURSOS LIMITADOS EN CONFLICTOS ARMADOS Y OTRAS SITUACIONES DE VIOLENCIA VOLUMEN 1 C. Giannou M. Baldan CICR http://emssolutionsint.blogspo t.com.es/2013/01/cirugia-de-gu erra-trabajar- con-recursos.htm l
Manual Suturas, Ligaduras, Nudos y Drenajes. Hospital Donostia, País Vasco. España http://emssolutionsint.blogspo t.com/2017/09/manual-suturas-l igaduras-nudos-y.html
Manual CIERRE DE HERIDAS por ETHICON http://emssolutionsint.blogspo t.com/2017/09/manual-cierre-de -heridas-by-ethicon.html
Manual de suturas. Menarini http://emssolutionsint.blogspo t.com/2017/09/manual-de-sutura s-menarini.html
Técnicas de Suturas para Enfermería ASEPEYO y 7 tipos de suturas que tienen que conocer estudiantes de medicina http://emssolutionsint.blogspo t.com/2015/01/tecnicas-de-sutu ras-para-enfermeria.html
Cuaderno Enfermero.Cirugia Menor Heridas Suturas http://emssolutionsint.blogspo t.com/2016/07/cuaderno-enferme rocirugia-menor-heridas.html
Manual Práctico de Cirugía Menor. Grupo de Cirugía Menor y Dermatología. Societat Valenciana de Medicina Familiar i Comunitaria http://emssolutionsint.blogspo t.com/2013/09/manual-practico- de-cirugia-menor.html
Protocolo de Atención para Cirugía. Ministerio de Salud Pública Rep. Dominicana. Marzo 2016 http://emssolutionsint.blogspo t.com/2016/09/protocolo-de-atencion-para-cirugia.html
Manual de esterilización para centros de salud. Organización Panamericana de la Salud http://emssolutionsint.blogspo t.com/2016/07/manual-de-esteri lizacion-para-centros.html
CURSO
Saber más sobre @ TACMEDEspaña
MEDICINA TÁCTICA TACMED España por EMS Solutions International
http://emssolutionsint.blogspot.co.uk/2017/09/tactical-medicine-tacmed-espana-by-ems.html
Codigo IAM todos lor PDF
http://emssolutionsint.blogspot.com/2018/07/codigo-infarto-iam-todos-los-pdf-gratis.html
Más PDF de Pediatría
http://emssolutionsint.blogspot.com/2018/07/pediatria.html
Instituto de formación educativa de emergencia
https://www.eeti.training/
http://emssolutionsint.blogspot.com/2018/07/pediatria.html
Manual de Atención NEONATAL 2ª Edición. 2017
Transporte interhospitalario de pacientes críticos pediátricos y neonatales.
MANUAL DE ESTABILIZACIÓN Y TRANSPORTE DE NIÑOS Y NEONATOS CRÍTICOS Por Dr. Kay Boris Brandstrup
Guia traslado neonatal pdf
Dr. Ramón REYES, MD,
Por favor comparta nuestras REDES SOCIALES @DrRamonReyesMD, así podremos llegar a más personas y estos se beneficiarán de la disponibilidad de estos documentos, pdf, e-book, gratuitos y legales.
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina #DrRamonReyesMD
Facebook
https://www.facebook.com/DrRamonReyesMD
Instagram
https://www.instagram.com/drramonreyesmd/
Pinterest
https://www.pinterest.es/DrRamonReyesMD/
LinkedIn
https://www.linkedin.com/in/drramonreyes/
Gorjeo
https://twitter.com/eeiispain
Blog
http://emssolutionsint.blogspot.com/2016/12/dr-ramon-reyes-diaz-md-emt-t-dmo.html
TELEGRAMA
Grupo https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
Por favor comparta nuestras REDES SOCIALES @DrRamonReyesMD, así podremos llegar a más personas y estos se beneficiarán de la disponibilidad de estos documentos, pdf, e-book, gratuitos y legales.
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina #DrRamonReyesMD
https://www.facebook.com/DrRamonReyesMD
https://www.instagram.com/drramonreyesmd/
https://www.pinterest.es/DrRamonReyesMD/
https://www.linkedin.com/in/drramonreyes/
Gorjeo
https://twitter.com/eeiispain
Blog
http://emssolutionsint.blogspot.com/2016/12/dr-ramon-reyes-diaz-md-emt-t-dmo.html
TELEGRAMA
Grupo https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
Nuevo logotipo de la división táctica EETI
Instituto de formación educativa de emergencia
https://www.eeti.training/
GEOLOCALIZACION Desfibriladores
República Dominicana
TELEGRAM Sociedad Iberoamericana de Emergencias https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
AVISO IMPORTANTE A NUESTROS USUARIOS
Este Blog va dirigido a profesionales de la salud y público en general EMS Solutions International garantiza, en la medida en que pueda hacerlo, que los contenidos recomendados y comentados en el portal, lo son por profesionales de la salud. Del mismo modo, los comentarios y valoraciones que cada elemento de información recibe por el resto de usuarios registrados –profesionales y no profesionales-, garantizan la idoneidad y pertinencia de cada contenido.
Es pues, la propia comunidad de usuarios quien certifica la confiabilidad de cada uno de los elementos de información, a través de una tarea continua de refinamiento y valoración por parte de los usuarios.
Si usted encuentra información que considera incorrecta, le invitamos a hacer efectivo su registro para poder avisar al resto de usuarios y contribuir a la mejora de dicha información.
El objetivo del proyecto es proporcionar información sanitaria de calidad a los individuos, de forma que dicha educación repercuta positivamente en su estado de salud y el de su entorno. De ningún modo los contenidos recomendados en EMS Solutions International están destinados a reemplazar una consulta reglada con un profesional de la salud.