
 La pandemia de SARS-CoV-2 ha agotado nuestros recursos sanitarios disponibles y ha causado un estrés sin precedentes en las vidas de nuestros trabajadores sanitarios. Con la llegada de la COVID-19 y las consiguientes muertes de nuestros colegas, ha quedado dolorosamente claro que nuestra profesión se ha vuelto intrínsecamente peligrosa. Es éticamente sensato esperar que se proporcione equipo de protección personal (EPP) adecuado antes de tratar a pacientes con enfermedades infecciosas. 1 Tomando prestado de nuestras contrapartes prehospitalarias, al responder en situaciones peligrosas la máxima prioridad es su seguridad personal y la seguridad de sus compañeros de equipo, y solo una vez que éstas hayan sido aseguradas podremos atender las necesidades de la víctima/paciente. Sin embargo, el miedo no puede congelarnos y, mediante el uso adecuado y adecuado del EPP, los médicos pueden cumplir con seguridad el deber sagrado de cuidar a los enfermos. Tras el brote de síndrome respiratorio agudo severo (SARS) de 2003, un estudio analizó las infecciones nosocomiales en los trabajadores sanitarios de Hong Kong. Las precauciones estandarizadas contra el contacto y las gotitas del PPE incluyeron una máscara, guantes, batas y lavado de manos. En particular, ninguno de los miembros del personal que utilizó las cuatro medidas resultó infectado con SARS. Por el contrario, todos los trabajadores sanitarios con infección nosocomial no habían implementado al menos uno de los métodos de EPP. 2 Hemos empleado EPP con confianza y eficacia contra patógenos transmitidos por el aire, por gotitas y por contacto durante años (por ejemplo, Mycobacterium tuberculosis , influenza A H1N1, Clostridium difficile ). Ahora, mientras luchamos contra el COVID-19, de manera similar a las lecciones aprendidas en el campo de batalla y enseñadas en Atención Táctica de Víctimas en Combate, primero debemos participar en la supresión de la amenaza antes de iniciar la atención al paciente. 3
La pandemia de SARS-CoV-2 ha agotado nuestros recursos sanitarios disponibles y ha causado un estrés sin precedentes en las vidas de nuestros trabajadores sanitarios. Con la llegada de la COVID-19 y las consiguientes muertes de nuestros colegas, ha quedado dolorosamente claro que nuestra profesión se ha vuelto intrínsecamente peligrosa. Es éticamente sensato esperar que se proporcione equipo de protección personal (EPP) adecuado antes de tratar a pacientes con enfermedades infecciosas. 1 Tomando prestado de nuestras contrapartes prehospitalarias, al responder en situaciones peligrosas la máxima prioridad es su seguridad personal y la seguridad de sus compañeros de equipo, y solo una vez que éstas hayan sido aseguradas podremos atender las necesidades de la víctima/paciente. Sin embargo, el miedo no puede congelarnos y, mediante el uso adecuado y adecuado del EPP, los médicos pueden cumplir con seguridad el deber sagrado de cuidar a los enfermos. Tras el brote de síndrome respiratorio agudo severo (SARS) de 2003, un estudio analizó las infecciones nosocomiales en los trabajadores sanitarios de Hong Kong. Las precauciones estandarizadas contra el contacto y las gotitas del PPE incluyeron una máscara, guantes, batas y lavado de manos. En particular, ninguno de los miembros del personal que utilizó las cuatro medidas resultó infectado con SARS. Por el contrario, todos los trabajadores sanitarios con infección nosocomial no habían implementado al menos uno de los métodos de EPP. 2 Hemos empleado EPP con confianza y eficacia contra patógenos transmitidos por el aire, por gotitas y por contacto durante años (por ejemplo, Mycobacterium tuberculosis , influenza A H1N1, Clostridium difficile ). Ahora, mientras luchamos contra el COVID-19, de manera similar a las lecciones aprendidas en el campo de batalla y enseñadas en Atención Táctica de Víctimas en Combate, primero debemos participar en la supresión de la amenaza antes de iniciar la atención al paciente. 3
En parte debido a la sospecha de un mayor riesgo de aerosolización del SARS-CoV-2 planteado por la cánula nasal de alto flujo (HFNC) y los métodos de ventilación no invasiva (VNI), los expertos recomendaron inicialmente la realización de una intubación endotraqueal temprana si se administraban más de 6 litros por minuto a través de la vía. Se requirió cánula nasal para mantener las saturaciones de oxígeno por encima del 92%. Esto ha llevado a la implementación común de políticas institucionales contra el uso de HFNC o VNI para personas con infección sospechada o confirmada por SARS-CoV-2. Sin embargo, no está claro que el uso de estos dispositivos aumente la aerosolización viral o el riesgo de infecciones nosocomiales en los trabajadores de la salud. 4 Cada vez más, se han planteado dudas sobre si estamos intubando a estos pacientes demasiado pronto y si podrían recibir un mejor tratamiento con métodos alternativos de oxigenación y ventilación. 5 Además, este enfoque también cuenta con el apoyo de organizaciones nacionales e internacionales. Con la selección de pacientes adecuados, tanto la HFNC como la VNI se incluyen en las recomendaciones de tratamiento de COVID-19 publicadas por la Campaña Sobreviviendo a la Sepsis (una iniciativa conjunta de la ESICM y la SCCM) y la Organización Mundial de la Salud. 6,7 Como se discutió anteriormente en REBELEM, 8 estudios sugieren que la aerosolización puede reducirse en gran medida durante el uso de HFNC si el paciente usa una mascarilla quirúrgica. 9,10 Los italianos han descrito métodos que han empleado para mitigar la aerosolización durante la VNI, 11 y el Colegio Americano de Médicos de Tórax recomienda que los pacientes con enfermedades crónicas que utilizan ventilación domiciliaria conviertan su equipo personal para incluir filtración viral si son hospitalizados. 12 Además, el uso de HFNC y NIV también permite la pronación despierto, 8 lo que libera un ventilador para ser utilizado en casos más graves y reduce el uso de medicamentos sedantes intravenosos cada vez más escasos.
La implementación en su sitio clínico requerirá experimentar con los suministros disponibles en sus instalaciones, además de la aceptación de su liderazgo clínico y sus colaboradores de enfermería y terapia respiratoria. Si están disponibles, se deben utilizar preferentemente mascarillas sin ventilación. Sin embargo, si no están disponibles, las máscaras ventiladas se pueden convertir como se muestra a continuación. La característica clave es que cualquier configuración debe incluir una interfaz que permita la colocación de un filtro viral en línea antes del puerto de exhalación. Si no se dispone de suministros como una válvula "Whisper", una conexión de tubo endotraqueal pediátrico puede adaptar el puerto de exhalación para que quepa en un filtro viral. La VNI requiere la selección de un paciente apropiado que esté mentalmente bien y es necesaria una reevaluación frecuente para detectar deterioro. Sin embargo, si el paciente se deteriora y requiere intubación, cada una de las configuraciones se puede conectar a un tubo endotraqueal y permite que la máquina BiPAP funcione como un ventilador con el modo PCV o AVAPS sin la necesidad de asignar inmediatamente un equipo especialmente diseñado.
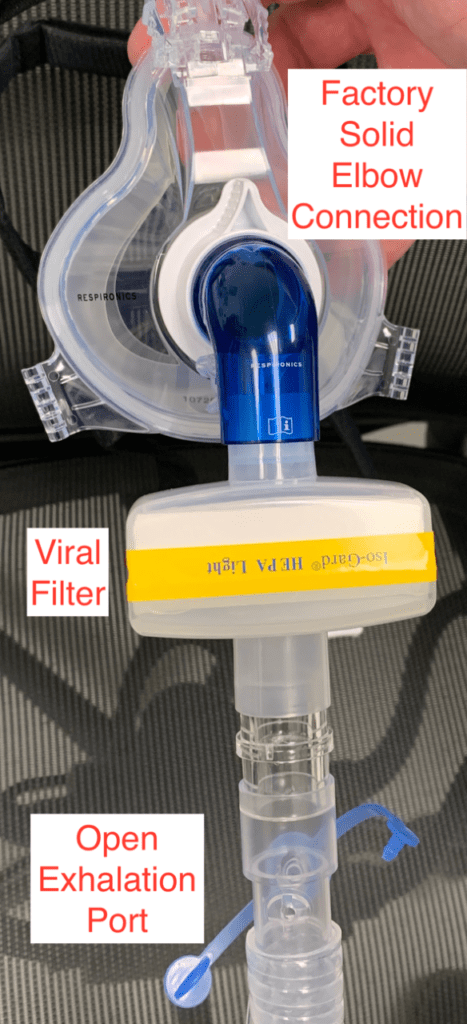
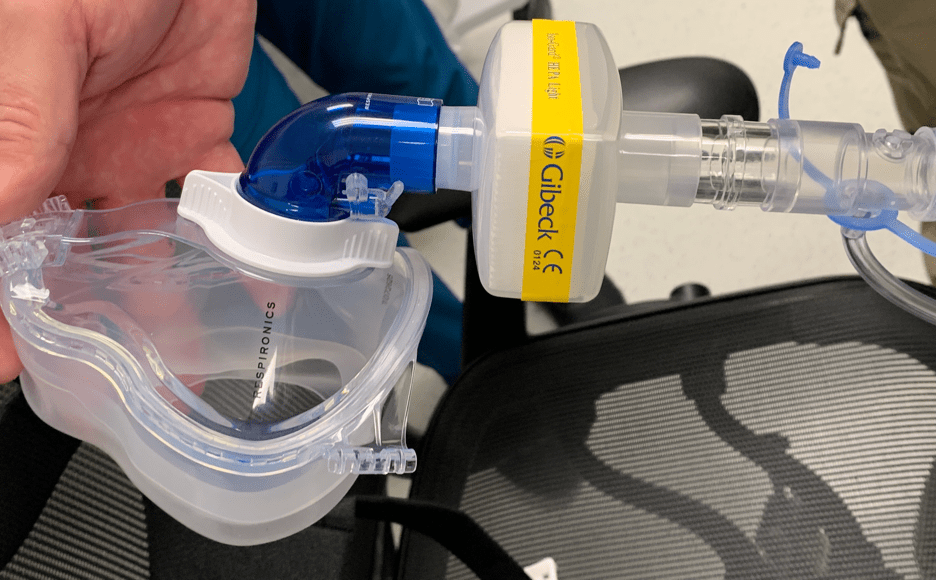
Máscara CPAP con conector de codo sólido (azul)
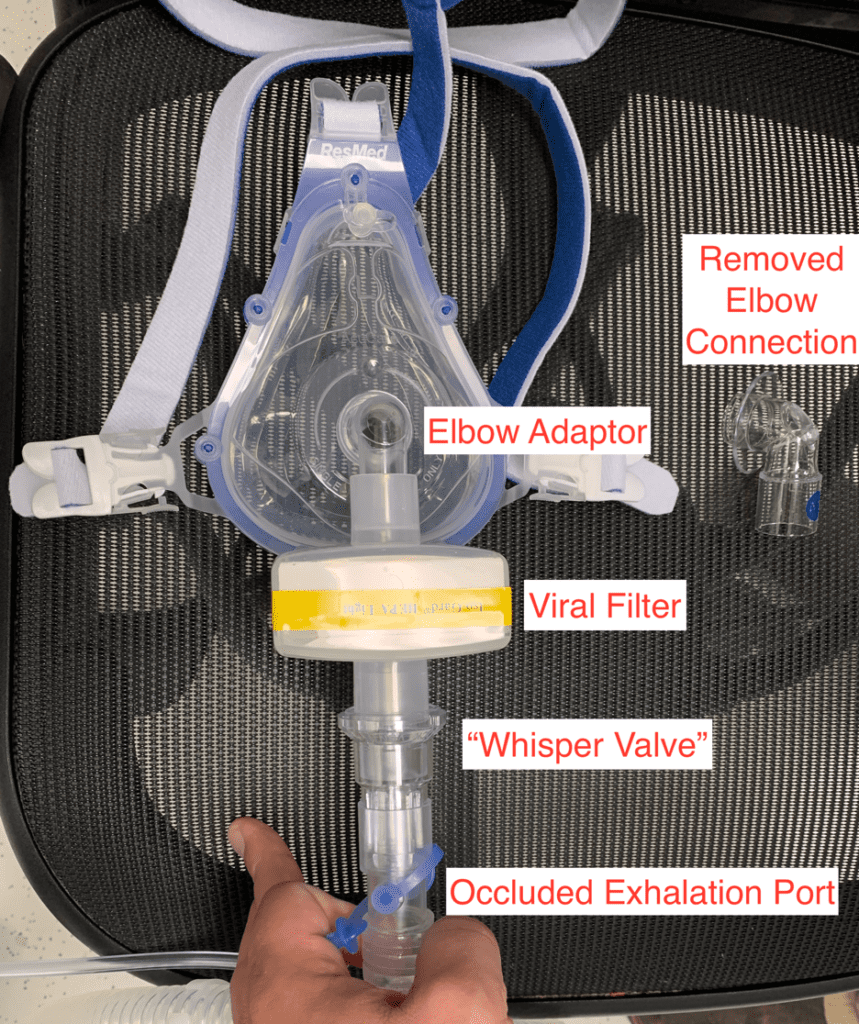

Máscara de ResMed (se debe quitar el codo de la máscara de fábrica; se necesita un poco de fuerza para salir) Reemplazada por un codo sólido que se usa en nuestras válvulas de ventilación y susurro actuales
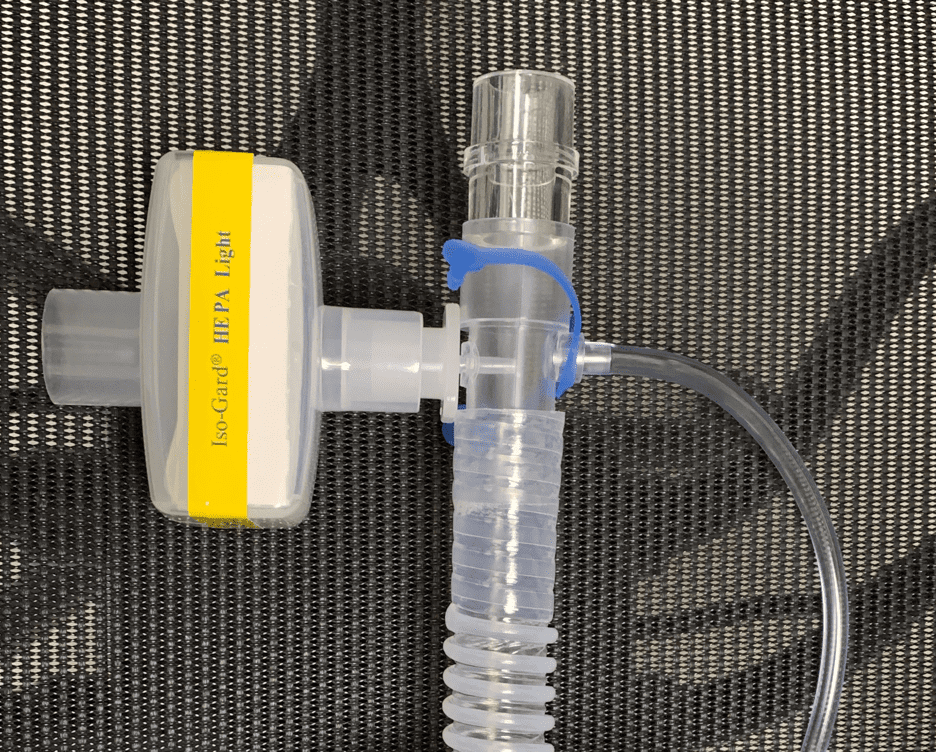
El tubo endotraqueal pediátrico 2.5 se adapta al puerto de exhalación BiPAP y al filtro viral
COVID-19 se ha convertido rápidamente en un flagelo mundial, pero esta pandemia se diferencia de todas las que la preceden por el rápido intercambio de información y lecciones aprendidas a través de las redes sociales y FOAMed. Manténgase a salvo, continúe compartiendo, adaptándose, improvisando y juntos finalmente venceremos.
Publicación invitada por:

Ryan P. Bierle DMSc, PA, LP
Salud de la Universidad de Texas – San Antonio, Facultad de Medicina
Departamento de Medicina de Emergencia
Departamento de Medicina, División de Enfermedades Pulmonares y Medicina de Cuidados Intensivos
San Antonio, Texas
Referencias:
- Maguire B et al. La ética de los EPP y los EMS en la era COVID-19. Revista de servicios médicos de emergencia 2020. [ Publicación electrónica antes de la impresión ]
- Seto WH et al. Efectividad de las precauciones contra gotitas y contacto en la prevención de la transmisión nosocomial del síndrome respiratorio agudo severo (SARS). Lanceta 2003. PMID: 12737864
- Callaway DW. Traducir las lecciones aprendidas sobre la atención táctica de heridos en combate al entorno civil de alta amenaza: atención táctica de emergencia a heridos y el consenso de Hartford. Wilderness Environ Med 2017. PMID: 28392170
- Phua J et al. Manejo de cuidados intensivos de la enfermedad por coronavirus 2019 (COVID-19): desafíos y recomendaciones. Lancet Respir Med 2020. [ Publicación electrónica antes de la impresión ]
- Weingart S. EMCrit Wee: Detenga la intubación instintiva con EMCrit Crew. EMCrit. [ El enlace está AQUÍ ]
- Alhazzani W et al. Campaña para sobrevivir a la sepsis: Directrices para el tratamiento de adultos críticamente enfermos con enfermedad por coronavirus 2019 (COVID-19). Medicina Intensiva 2020. PMID: 322222812
- Organización Mundial de la Salud. Manejo clínico de la infección respiratoria aguda grave (IRAG) cuando se sospecha enfermedad COVID-19. 2020. [ El enlace está AQUÍ ]
- Rezaie S. Hipoxemia COVID-19: una forma mejor y aún más segura. REBELÉMATE. https://rebelem.com/covid-19-hypoxemia-a-better-and-still-safe-way/. Publicado 2020. [ El enlace está AQUÍ ]
- Leonard S et al. Hallazgos preliminares sobre el control de la dispersión de aerosoles y gotitas durante la terapia de insuflación nasal de alta velocidad utilizando una mascarilla quirúrgica simple: implicaciones para la cánula nasal de alto flujo. Cofre Abril 2020. PMID: 32247712
- Leonard S et al. Aplicación de la terapia de insuflación nasal de alta velocidad (HVNI) en el tratamiento de COVID-19. Vapotherm 2020 [ El enlace está AQUÍ ]
- Lazzeri M et al. Fisioterapia respiratoria en pacientes con infección por COVID-19 en entornos agudos: documento de posición de la Asociación Italiana de Fisioterapeutas Respiratorios (ARIR). Monaldi Arch Chest Dis 2020. PMID: 32236089
- Cao M et al. Recursos COVID-19: recomendaciones de atención para pacientes con ventilación domiciliaria. Fundación CHEST, Colegio Americano de Médicos del Tórax 2020 [ el enlace está AQUÍ ]
Publicación revisada por pares por: Salim R. Rezaie, MD (Twitter: @srrezaie )
La publicación COVID-19: Ventilación no invasiva (VNI) Macgyvering apareció por primera vez en REBEL EM - Blog de medicina de emergencia .
