
 Si bien el ritmo de publicaciones previas sobre COVID19 continúa aumentando, en REBEL EM hemos reducido la producción de publicaciones de nuestro blog. No es porque estemos leyendo menos, sino que hemos informado lo suficiente sobre pequeños estudios observacionales retrospectivos que no nos dicen nada más de lo que ya sabemos. En este momento sabemos lo suficiente sobre lo que funciona y lo que no, por lo que queríamos centrarnos en la literatura importante que puede afectar la práctica. En el futuro, ese será nuestro enfoque con actualizaciones a un ritmo menos rápido y una forma más útil de digerir la información. Para esta actualización de COVID-19, hemos seleccionado cuatro artículos que consideramos dignos de mención.
Si bien el ritmo de publicaciones previas sobre COVID19 continúa aumentando, en REBEL EM hemos reducido la producción de publicaciones de nuestro blog. No es porque estemos leyendo menos, sino que hemos informado lo suficiente sobre pequeños estudios observacionales retrospectivos que no nos dicen nada más de lo que ya sabemos. En este momento sabemos lo suficiente sobre lo que funciona y lo que no, por lo que queríamos centrarnos en la literatura importante que puede afectar la práctica. En el futuro, ese será nuestro enfoque con actualizaciones a un ritmo menos rápido y una forma más útil de digerir la información. Para esta actualización de COVID-19, hemos seleccionado cuatro artículos que consideramos dignos de mención.
La caja de aerosol es potencialmente peligrosa [1]
Begley JL et al. "La caja de aerosol para intubación en pacientes con COVID-19: un estudio cruzado de simulación in situ ". Anestesia 2020. [ Publicación electrónica antes de la impresión ]
En nuestros esfuerzos por afrontar el doble desafío de cuidar a pacientes altamente infecciosos y protegernos a nosotros mismos, hemos visto el uso de dispositivos novedosos, no probados y no probados, que se han filtrado en el entorno clínico. Uno de esos dispositivos es la caja de aerosoles; un cubo de plástico transparente que cubre la cabeza y los hombros del paciente con orificios de acceso para intubar. Algunos modelos agregan orificios adicionales para que un asistente también acceda a la cabeza y la cara del paciente (consulte las figuras a continuación).

Este artículo analiza dos sesgos importantes que eran nuevos para mí:
- Gizmo Idolatry: Convicción implícita de que un enfoque más tecnológico es intrínsecamente mejor que uno menos tecnológico.
- Sesgo de MacGyver: atracción inherente de nuestros propios dispositivos personales improvisados
Este fue un estudio cruzado de simulación in situ que analizó el impacto de dos cajas de aerosol en las intubaciones de un paciente simulado con COVID-19 grave en la UCI. 12 anestesiólogos consultores, con amplia experiencia en vía aérea, realizaron 3 intubaciones cada uno (sin caja de aerosol y una con cada una de las cajas de aerosol), totalizando 36 intubaciones. Los anestesistas usaron EPP de acuerdo con las pautas locales para la intubación de un paciente con COVID-19, que consiste en una careta, gafas/anteojos, mascarilla, bata y guantes (debido a preocupaciones sobre las existencias de EPP, se usó una mascarilla quirúrgica en lugar de una P2 /95 y guantes clínicos estándar en lugar de guantes quirúrgicos de puño largo). Todos los anestesistas eligieron utilizar un primer abordaje con bujía con videolaringoscopia como abordaje estándar.
El resultado primario fue el tiempo de intubación (definido como el tiempo desde que se retira la mascarilla hasta que se administra la primera respiración mediante un tubo endotraqueal correctamente colocado con un manguito inflado). Los resultados secundarios incluyeron el éxito de la intubación en el primer paso, el grado de intubación (grado Cormack-Lehane modificado, en la pantalla de video), roturas en el sello de la máscara de preoxigenación y roturas/daños al EPP.
Resultados críticos:

De las 8 violaciones del EPP, un desgarro se produjo en la manga de la bata y el resto fueron batas retiradas del guante, dejando al descubierto la piel. Todas las roturas parecieron deberse a que la bata se atascó o se retuvo en la sisa o a los vendajes oclusivos utilizados en las sisas. Ninguna de estas infracciones representa una exposición de alto riesgo al SARS-CoV.
Los factores relacionados con las cajas de aerosol mencionados con mayor frecuencia fueron:
- Malestar en brazos/espalda/rodillas: 50%
- Mayor carga cognitiva: 33%
Conclusión: Los retrasos observados en la intubación son clínicamente importantes, ya que la desaturación de los pacientes con COVID-19 durante la inducción puede ser rápida y profunda. La seguridad tanto para el paciente como para el personal es de suma importancia (intubación eficiente para evitar daños al paciente por hipoxia, así como que el dispositivo no comprometa el EPP) al decidir cuándo utilizar un dispositivo novedoso. Aunque el tamaño de la muestra fue pequeño y la metodología se realizó en un entorno de simulación, los impactos clínicos son importantes: las cajas de aerosol prolongan los tiempos de intubación y conllevan un posible compromiso del EPP. Además, no está claro si las cajas de aerosol ofrecen una mayor protección contra gotitas infecciosas o contaminantes en el aire.
¿Pronción despierta para mejorar los resultados orientados al paciente? Quizás… [2]
Elharrar X et al. Uso de la posición prona en pacientes no intubados con COVID-19 e insuficiencia respiratoria aguda hipoxémica . JAMA 2020. [ Publicación electrónica antes de la impresión ]
Este fue un pequeño estudio prospectivo, unicéntrico, de antes y después realizado en pacientes con COVID19 despiertos, no intubados, con insuficiencia respiratoria aguda hipoxémica que requería suplementos de oxígeno, realizado en Francia. Para ser elegibles, los pacientes debían cumplir dos criterios: 1. Requerir suplementación de O2 y 2. Tener hallazgos en la tomografía computarizada de tórax sugestivos de COVID-19 con lesiones posteriores. Se extrajeron gases en sangre arterial justo antes de la pronación, durante la pronación y de 6 a 12 horas después de la resupinación.
Definiciones importantes:
- Durante la posición prona = 1 a 2 horas después de que los pacientes fueron colocados en decúbito prono
- Después de la resupinación = 6 a 12 horas después de la resupinación
- Respondedor a la posición prona = Aumento de la PaO2 ≥ 20 % después de la posición prona
- Respondedor persistente a la posición prona = aumento de PaO2 ≥20% después de la resupinación (en comparación con antes de la pronación)
El resultado principal fue la proporción de respondedores. Hubo una serie de resultados secundarios que incluyeron la viabilidad (proporción de pacientes que mantuvieron la posición en decúbito prono ≥1 hora y ≥3 horas). Los pacientes fueron seguidos hasta por 10 días.
25 pacientes fueron elegibles para la evaluación y 24 aceptaron participar. El 67% de los pacientes recibían <4LPM de oxígeno nasal y el 33% recibían ≥4LPM o HFNC (sin VNI). No está claro qué significa exactamente la posición boca abajo en este estudio. Voy a asumir que se trata de una posición totalmente boca abajo y no de un reposicionamiento frecuente que puede tolerarse mejor.
Hallazgos críticos:
- Respondedor a posición prona: 6/24 puntos (25%)
- Respondedor a posición prona + posición prona sostenida ≥3 horas: 6/15 puntos (40%)
- Respondedores persistentes en posición prona = 3/24 puntos (12,5%)
- Aumento medio de la PaO2 en posición prona sostenida ≥3 horas:
- Antes de la posición boca abajo: 73,6 mmHg
- Durante la posición prona: 94,9 mmHg
- No hay diferencias entre la PaO2 antes de la posición prona y después de la resupinación
Capaz de tolerar la posición boca abajo ( no se utilizaron sedantes ni ansiolíticos ):
- <1 hora: 4 puntos (17%)
- 1 a 3 horas: 5 puntos (21%)
- ≥3 horas: 15 puntos (63%)
Ningún paciente experimentó complicaciones importantes, pero 10/24 pacientes (42%) informaron dolor de espalda durante la pronación.
Al final de un período de seguimiento de 10 días, 5 pacientes requirieron ventilación mecánica invasiva (4/5 no mantuvieron la posición prona durante ≥1 hora)
Conclusión : En los pacientes que toleraron la posición en decúbito prono, la oxigenación aumentó en el 25% de los pacientes, pero no se mantuvo en la mitad de los que después de la resupinación. Si bien la posición boca abajo puede mejorar la oxigenación y potencialmente dar como resultado una ventilación menos perjudicial, esto no necesariamente equivale a protección pulmonar y mejores resultados. Todavía necesitamos un ensayo más amplio para demostrar que una mejor oxigenación durante la posición en decúbito prono (resultado sustituto) mejora la mortalidad (resultado orientado al paciente). Dos cosas quedan claras de este estudio:
- La duración de la pronación es importante en esta enfermedad: no revertirás la patología con un par de horas de pronación, ya que el proceso de la enfermedad tarda mucho más en mejorar según experiencias previas.
- Si se realiza una posición en decúbito prono despierto, la evaluación frecuente del trabajo respiratorio es esencial para evitar el retraso en la intubación, lo que sin duda se ha demostrado que empeora la mortalidad (para obtener más detalles sobre la reevaluación, consulte la publicación de Swami sobre Pronación en despierto -> El enlace está AQUÍ ).
COVID-GRAM: una regla de predicción clínica para predecir enfermedades críticas en pacientes hospitalizados con COVID-19 [3]
Liang W et al. Desarrollo y validación de una puntuación de riesgo clínico para predecir la aparición de enfermedades críticas en pacientes hospitalizados con COVID-19 . JAMA Intern Med 2020. PMID: 32396163
Este fue un estudio de cohorte retrospectivo que buscaba derivar y validar una puntuación de riesgo clínico que pudiera predecir qué pacientes ingresados con COVID19 tienen probabilidades de desarrollar una enfermedad crítica (definida como una combinación de ingreso a la UCI, ventilación mecánica o muerte).
Para la cohorte de derivación, se incluyeron 1.590 pacientes de 575 hospitales de China. En el proceso de selección se evaluaron 72 variables. Se utilizaron modelos de regresión logística para mostrar factores estadísticamente significativos que luego se utilizaron para construir la puntuación de riesgo COVID-GRAM (que se encuentra en línea en chino e inglés; el enlace está AQUÍ ) para predecir la probabilidad de una enfermedad crítica. La precisión de la puntuación de riesgo se evaluó utilizando el área bajo la curva característica del receptor-operador (AUC). La cohorte de validación incluyó a 710 pacientes de 3 hospitales y se utilizaron datos acumulados de hospitales de otras 20 ciudades no incluidas en la cohorte de derivación.
Resultados:
- En la cohorte de derivación, el 1,5 % de los pacientes tenían enfermedad grave al momento de la presentación y 131 pacientes adicionales (8,2 %) desarrollaron una enfermedad crítica. La mortalidad global en este grupo fue del 3,2%.
- De las 72 variables potenciales, 10 de ellas fueron predictores independientes y estadísticamente significativos de enfermedades críticas y se incluyeron en la puntuación de riesgo:
- Anomalía en la radiografía de tórax (OR 3,39; IC del 95 %: 2,14 a 5,38)
- Edad (OR 1,03; IC del 95%: 1,01 a 1,05)
- Hemoptisis (OR 4,53; IC del 95%: 1,36 a 15,15)
- Disnea (OR 1,88; IC del 95%: 1,18 a 3,01)
- Inconsciencia (OR 4,71; IC del 95%: 1,39 a 15,98)
- Número de comorbilidades (OR 1,60; IC del 95 %: 1,27 a 2,00)
- Antecedentes de cáncer (OR 4,07; IC del 95 %: 1,23 a 13,43)
- Proporción de neutrófilos a linfocitos (OR 1,06; IC del 95 %: 1,02 a 1,10)
- LDH (OR 1,002; IC del 95%: 1,001 a 1,004)
- Bilirrubina directa (OR 1,15; IC del 95 %: 1,06 a 1,24)
- La precisión de COVID-GRAM para predecir la probabilidad de enfermedad crítica en la cohorte de derivación fue AUC 0,88 (IC del 95 %: 0,85 a 0,91)
- Esta puntuación obtuvo mejores resultados que CURB-65 (AUC 0,75; IC del 9 %: 0,70 a 0,80) en la predicción de enfermedades críticas.
- En la cohorte de validación, finalmente se desarrolló una enfermedad crítica en 87 pacientes (12,3%) y de estos pacientes, 8 (1,1%) murieron.
- La precisión de la puntuación de riesgo de COVID-GRAM para predecir la probabilidad de enfermedad crítica fue similar a la de la cohorte de validación (AUC 0,88; IC del 95 %: 0,84 a 0,93)
Discusión:
- Se evaluaron varios factores que se han demostrado en otros estudios como predictores de la gravedad de la enfermedad, pero no se encontraron que fueran estadísticamente significativos (es decir, dímero D y PCR, etc.).
Limitaciones :
- La disnea no está bien definida en este ensayo. Por ejemplo, ¿es esto un RR >30, trabajo respiratorio o alguna combinación de ambos?
- Esta puntuación se basó en un sistema de salud y una población de pacientes exclusivamente fuera de China. Esto debería validarse antes de la implementación.
- Parte de la gravedad de la enfermedad fue el ingreso en la UCI, pero este es un parámetro decidido subjetivamente, que aún difiere de un médico a otro y de una institución a otra.
- 575 hospitales aportaron datos para la cohorte de derivación de 1.600 pacientes. Lo más probable es que esto signifique que muchos pacientes fueron excluidos de estos hospitales (es decir, los hospitales poco probables tuvieron un promedio de <3 pacientes/hospital)
- Derivación retrospectiva con validación retrospectiva. Necesitaría validación tanto prospectiva como externa.
- Esta no es una puntuación simple y no se puede calcular mentalmente. Necesitará una calculadora que podría reducir la extrapolación a la práctica clínica.
- Ser admitido en la UCI versus morir no son resultados iguales y no queda claro a partir de este estudio o esta puntuación qué es lo que realmente estamos prediciendo.
Conclusión: La predicción más temprana de enfermedades críticas en pacientes hospitalizados con COVID-19 podría respaldar un tratamiento más agresivo (ver el siguiente artículo) o el ingreso preventivo a la UCI. COVID-GRAM es la primera puntuación de predicción clínica, y estoy seguro de que no la última, que evalúa con buena precisión la probabilidad de desarrollo de una enfermedad crítica en pacientes con COVID-19 ingresados en el hospital. Sin embargo, el uso de resultados compuestos desiguales, la naturaleza subjetiva de algunas variables y la falta de varios factores que en otra literatura se muestran como predictores significativos de enfermedades críticas (es decir, dímero D), la utilidad exacta de esta puntuación no está clínicamente clara.
Haga bien lo básico [4]
Sun Q y cols. Reducir la mortalidad por COVID-19 mediante el reconocimiento y la intervención tempranos: experiencia de la provincia de Jiangsu. Ann Intensive Care 2020. [ Publicación electrónica antes de imprimir ]
Esta es una carta al editor sobre 631 pacientes con neumonía por COVID-19 confirmada con alta hospitalaria y una tasa de curación del 96,67%. En esta carta al editor, los autores analizan sus estrategias básicas y esenciales para mejorar los resultados, destacando la detección temprana de pacientes críticos y de alto riesgo.
De sus más de 600 pacientes con neumonía por COVID-19, los autores afirman que la edad, el recuento de linfocitos, los suplementos de oxígeno y las infiltraciones radiográficas pulmonares agresivas fueron factores de riesgo independientes para que la neumonía por COVID-19 progresara a una condición crítica. Desarrollaron un sistema de alerta temprana que combina estos 4 factores. Aunque los datos aún no se han publicado, los autores afirman que la sensibilidad de este sistema fue de 0,955 (IC del 95%: 0,772 a 0,999), la especificidad fue de 0,899 (IC del 95%: 0,863 a 0,928) y el área bajo la curva ROC fue de 0,962.
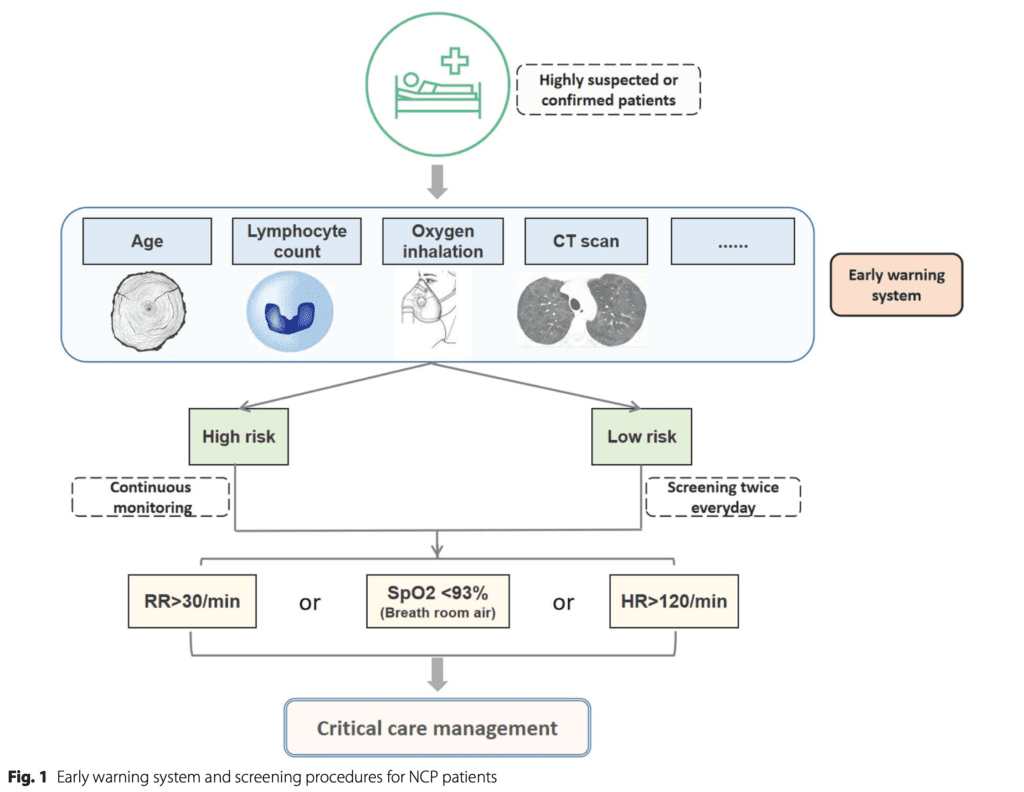
Se centró la atención en tres cosas (lo básico) que tienen una base de evidencia para prevenir la intubación traqueal:
- Para pacientes con SDRA o infiltrados pulmonares extensos: HFNC o VNI para mantener la PEEP y prevenir el colapso alveolar (incluso en pacientes sin hipoxemia)
- Reanimación restrictiva con líquidos para aliviar el edema pulmonar
- Posición prona despierto que mejoró la oxigenación y la heterogeneidad pulmonar.
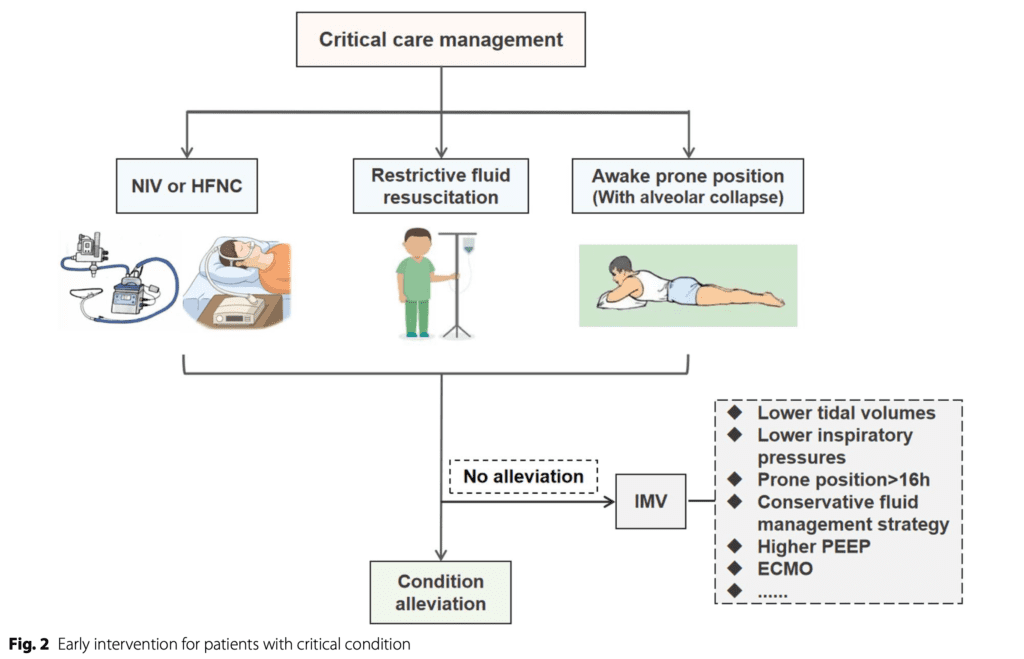
¿Qué se logró con todo esto?
- Con una población de pacientes críticamente enfermos del 10%, la tasa de ventilación mecánica invasiva fue <1% (no sabemos cómo se definió el estado crítico ni cuál fue el denominador general de los pacientes para este estudio)
- Otro punto importante es la cantidad de personal disponible: 234 miembros del personal clínico invertidos en el tratamiento y la atención de la neumonía por COVID-19, 3.500 miembros del personal clínico reservados para necesidades inesperadas. Estas son cifras absolutamente sorprendentes que dan una proporción impresionante entre médicos y pacientes.
En pocas palabras: haga bien lo básico, que es simplemente una buena atención al paciente.
- Identificar a los pacientes de manera temprana (RR >30 O SpO2 <93 % O HR >120)
- Soporta O2 con HFNC y/o NIV
- Restringir líquidos (pero no demasiados)
- Despierto en decúbito prono o cambio frecuente de posición
- Evaluar a los pacientes con frecuencia
Referencias:
- Begley JL et al. La caja de aerosol para intubación en pacientes con COVID-19: un estudio cruzado de simulación in situ. Anestesia 2020. [ Publicación electrónica antes de la impresión ]
- Elharrar X et al. Uso de la posición prona en pacientes no intubados con COVID-19 e insuficiencia respiratoria aguda hipoxémica. JAMA 2020. [ Publicación electrónica antes de la impresión ]
- Liang W et al. Desarrollo y validación de una puntuación de riesgo clínico para predecir la aparición de enfermedades críticas en pacientes hospitalizados con COVID-19. JAMA Intern Med 2020. PMID: 32396163
- Sun Q y cols. Reducir la mortalidad por COVID-19 mediante el reconocimiento y la intervención tempranos: experiencia de la provincia de Jiangsu. Ann Intensive Care 2020. [ Publicación electrónica antes de imprimir ]
Publicación revisada por pares por: Anand Swaminathan, MD ( Twitter: @EMSwami )
La publicación Actualización de COVID-19: caja de aerosol, pronación despierto, puntuaciones de predicción y cómo hacer bien los conceptos básicos apareció por primera vez en REBEL EM - Blog de medicina de emergencia .


