
 Antecedentes: En los últimos años, los corticosteroides han ganado terreno en el tratamiento de pacientes con SDRA y shock séptico. Ensayos como APROCCHSS y ADRENAL han demostrado que el uso de corticosteroides se asocia con una resolución más rápida del shock, el destete de la ventilación mecánica en el shock séptico y, potencialmente, una menor mortalidad. El ensayo RECOVERY , el ECA más grande hasta la fecha sobre el uso de corticosteroides en COVID-19, mostró que el tratamiento con dexametasona (6 mg/día durante 10 días) tuvo una reducción absoluta de la mortalidad del 11 % en pacientes que recibieron ventilación mecánica (VMI) (NNT = 9), una reducción del 3,5% en la mortalidad en pacientes que requirieron O2 pero no IMV (NNT = 29) y una reducción de la mortalidad general del 3% (NNT = 3) en comparación con la atención habitual sola. Sin embargo, hubo una señal de daño (no estadísticamente significativa) en los pacientes que no recibieron asistencia respiratoria.
Antecedentes: En los últimos años, los corticosteroides han ganado terreno en el tratamiento de pacientes con SDRA y shock séptico. Ensayos como APROCCHSS y ADRENAL han demostrado que el uso de corticosteroides se asocia con una resolución más rápida del shock, el destete de la ventilación mecánica en el shock séptico y, potencialmente, una menor mortalidad. El ensayo RECOVERY , el ECA más grande hasta la fecha sobre el uso de corticosteroides en COVID-19, mostró que el tratamiento con dexametasona (6 mg/día durante 10 días) tuvo una reducción absoluta de la mortalidad del 11 % en pacientes que recibieron ventilación mecánica (VMI) (NNT = 9), una reducción del 3,5% en la mortalidad en pacientes que requirieron O2 pero no IMV (NNT = 29) y una reducción de la mortalidad general del 3% (NNT = 3) en comparación con la atención habitual sola. Sin embargo, hubo una señal de daño (no estadísticamente significativa) en los pacientes que no recibieron asistencia respiratoria.
En la edición de JAMA de septiembre de 2020, hubo tres ECA (REMAP-CAP, CoDEX y CAPE COVID) que evaluaron la terapia con corticosteroides en pacientes críticos con COVID-19, así como un metanálisis prospectivo. Los tres ECA detuvieron la inscripción en junio de 2020 después del comunicado de prensa del ensayo RECOVERY. El metanálisis prospectivo del grupo de trabajo de Evaluación Rápida de Evidencia para Terapias COVID-19 (REACT) de la OMS reunió datos de 7 ensayos (RECOVERY, REMAP-CAP, CoDEX, CAPE COVID y 3 ensayos adicionales) con aproximadamente 1700 pacientes.
En este post revisaremos los ensayos REMAP-CAP, CoDEX y CAPE COVID, así como el metanálisis prospectivo.

REMAP-CAP
Artículo: Investigadores REMAP-CAP. Efecto de la hidrocortisona sobre la mortalidad y el soporte de órganos en pacientes con COVID-19 grave: ensayo clínico aleatorizado del dominio de corticosteroides REMAP-CAP COVID-19. JAMA 2020. [ Publicación electrónica antes de la impresión ]
Pregunta clínica: ¿La hidrocortisona intravenosa administrada como un ciclo de dosis fija de 7 días o restringida a cuando el shock es clínicamente evidente, mejora los días sin soporte de órganos de 21 días en pacientes con COVID-19 grave?
Que hicieron:
- Ensayo de plataforma adaptativa multifactorial, integrado, aleatorizado, abierto para la neumonía adquirida en la comunidad (REMAP-CAP)
- Ensayo de plataforma adaptativa que prueba múltiples intervenciones con múltiples dominios terapéuticos
- Se inscribieron y aleatorizaron 614 pacientes adultos con COVID-19 sospechado o confirmado dentro de al menos 1 dominio luego del ingreso a una UCI para soporte de órganos respiratorios o cardiovasculares en 121 sitios en 8 países.
- 403 pacientes fueron asignados al azar a intervenciones abiertas dentro del dominio de corticosteroides.
- El ensayo finalizó poco después de la publicación del ensayo RECOVERY
- Pacientes asignados al azar a:
-
Dosis fija: ciclo de 7 días de hidrocortisona intravenosa (50 mg o 100 mg cada 6 horas
- Sólo 2 pacientes recibieron el régimen de 100 mg.
-
Dosis de choque: ciclo restringido a 50 mg cada 6 horas cuando el shock era clínicamente evidente
- Se detuvo una vez que se resolvió el shock o se suspendieron los vasopresores durante 24 horas.
- Sin esteroides: sin hidrocortisona
-
Dosis fija: ciclo de 7 días de hidrocortisona intravenosa (50 mg o 100 mg cada 6 horas
Resultados:
-
Primario: días sin soporte de órganos (días con vida y sin soporte respiratorio o cardiovascular en la UCI) dentro de los 21 días
- Modelo logístico acumulativo bayesiano
- Superioridad definida como probabilidad posterior de un odds ratio >1 (umbral para la conclusión de superioridad del ensayo >99%)
- La diferencia 5d se considera la diferencia mínima clínicamente importante
-
Secundario:
- Mortalidad hospitalaria
- UCI y LOS hospitalarios
- Días sin soporte respiratorio
- Días sin soporte para órganos cardiovasculares
- Resultado compuesto de progresión a IMV, ECMO o muerte entre pacientes no ventilados al inicio del estudio
- Escala ordinal de la OMS (rango de 0 a 8) evaluada el día 14
- 0 = sin enfermedad
- 1 – 7 = nivel de atención creciente
- 8 = muerte
Inclusión:
- ≥18 años de edad
- SARS-CoV-2 presunto o confirmado
- Ingresado en la UCI para soporte de órganos respiratorios o cardiovasculares.
- Soporte de órganos respiratorios = ventilación mecánica invasiva o no invasiva o HFNC (caudal ≥30 LPM y FiO2 ≥0,4)
- Soporte de órganos cardiovasculares = infusión intravenosa de cualquier vasopresor o inotrópico
Exclusión:
- Presunción de muerte inminente
- Hipersensibilidad a la hidrocortisona.
- Uso de corticosteroides sistémicos
- >36 horas transcurridas desde el ingreso a UCI
Resultados:
- 384 pacientes incluidos en el análisis
- Ventilación mecánica: 50,0% a 63,5%
- Recibió al menos una dosis de hidrocortisona:
- Dosis fija = 97%
- Dosis de choque = 43%
- Sin esteroides = 15%
-
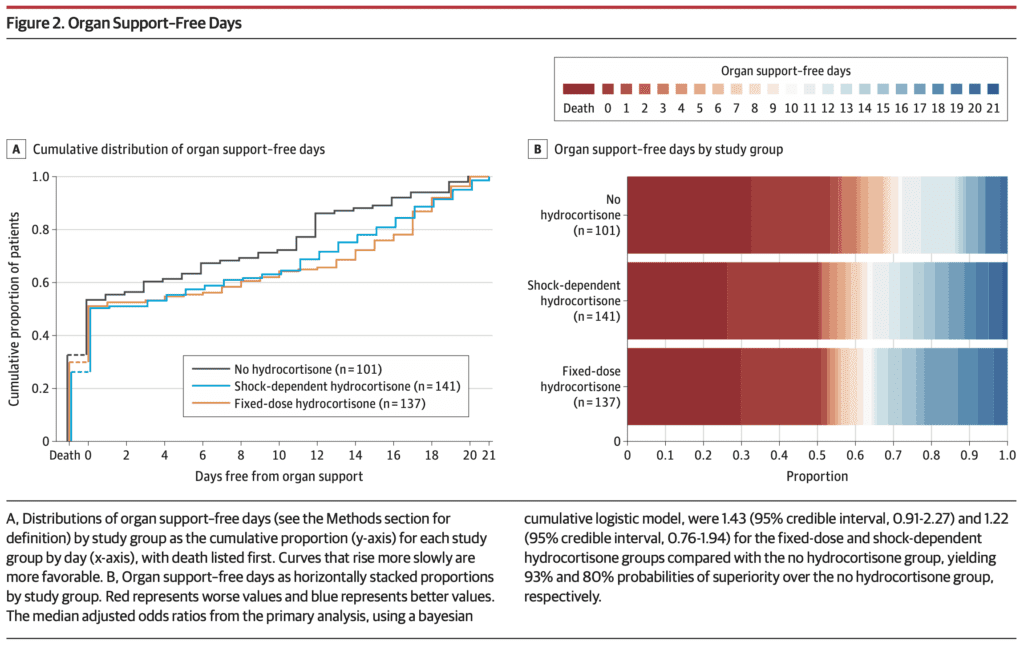
Mediana de días sin soporte para órganos en 21 días (resultado primario):
- Dosis fija: 0d (rango -1 a 15)
- Dosis de choque: 0d (rango -1 a 13)
- Sin esteroides: 0d (rango -1 a 11)
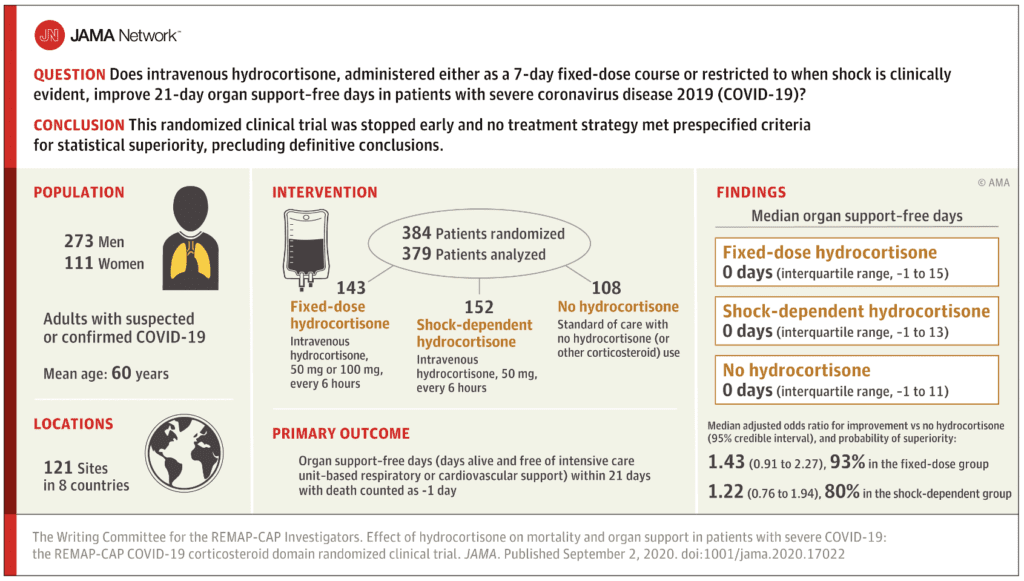
- La mediana de OR ajustada y la probabilidad bayesiana de superioridad en comparación con ningún esteroide fueron:
- Dosis fija: 1,43 (IC del 9%: 0,91 a 2,27) y 93%
- Dosis de choque: 1,22 (IC del 95%: 0,76 a 1,94) y 80%
- Mediana de días sin asistencia respiratoria:
- Dosis fija: aOR 1,42 (probabilidad bayesiana de superioridad 94%)
- Dosis de choque: aOR 1,28 (probabilidad bayesiana de superioridad 85%)
- Mediana de días sin soporte para órganos cardiovasculares:
- Dosis fija: aOR 1,63 (probabilidad bayesiana de superioridad 98%)
- Dosis de choque: aOR 1,29 (probabilidad bayesiana de superioridad 86%)
- 21d Mortalidad:
- Dosis fija: 30% (aOR 1,03; IC del 95%: 0,53 a 1,95)
- Dosis de choque: 26 % (aOR 1,10; IC del 95 %: 0,58 a 2,11)
- Sin esteroides: 33%
- Mediana de días sin apoyo de órganos entre los supervivientes:
- Dosis fija: 11,5
- Dosis de choque: 9,5
- Sin esteroides: 6
- Eventos adversos graves:
- Dosis fija: 4 (3%)
- Dosis de choque: 5 (3%)
- Sin esteroides: 1 (1%)
Fortalezas:
- Hace una pregunta clínicamente importante.
- Seguimiento casi completo de todos los pacientes (es decir, pocas pérdidas durante el seguimiento)
- Diseño pragmático e internacional que aumenta la generalización de los resultados a la práctica del mundo real.
- 379 (99 %) de los pacientes completaron el estudio y se incluyeron en el análisis.
- Usó una dosis de hidrocortisona que tiene una equivalencia de glucocorticoides similar a la dosis de dexametasona utilizada en RECOVERY.
Limitaciones:
- Diseño de etiqueta abierta; Los pacientes, los médicos y el personal no estaban cegados respecto del grupo en el que estaba inscrito cada paciente, lo que introduce un sesgo.
- El 15 % del grupo sin corticosteroides recibió corticosteroides sistémicos, lo que podría sesgar los resultados hacia un tamaño del efecto más pequeño.
- El ensayo finalizó antes de tiempo y no inscribió suficientes pacientes para la potencia planificada inicialmente
- Muestra de pacientes por conveniencia, inscripción no consecutiva
- Los pacientes en los grupos de dosis fija y de dosis de choque parecían más enfermos que el grupo sin esteroides: más apoyo vasopresor y mayor puntuación APACHE II
Conclusión del autor: “Entre los pacientes con COVID-19 grave, el tratamiento con un ciclo de hidrocortisona de dosis fija de 7 días o una dosificación de hidrocortisona dependiente del shock, en comparación con ninguna hidrocortisona, resultó en probabilidades de superioridad del 93% y 80% con respecto a las probabilidades de mejora en los días sin soporte de órganos dentro de los 21 días. Sin embargo, el ensayo se detuvo prematuramente y ninguna estrategia de tratamiento cumplió con los criterios preespecificados de superioridad estadística, lo que impidió sacar conclusiones definitivas”.
Punto clínico para recordar: El uso de hidrocortisona en pacientes con COVID-19 grave sugirió una mejora en los días sin soporte de órganos en un plazo de 21 días. Sin embargo, debido a la interrupción temprana del ensayo, ninguna estrategia de tratamiento cumplió con los criterios preespecificados de superioridad estadística, lo que impidió llegar a una conclusión definitiva.
Códice
Artículo: Tomazini BM et al. Efecto de la dexametasona sobre los días de vida y sin ventilador en pacientes con síndrome de dificultad respiratoria aguda moderada o grave y COVID-19: ensayo clínico aleatorizado CoDEX. JAMA 2020. [ Publicación electrónica antes de la impresión ]
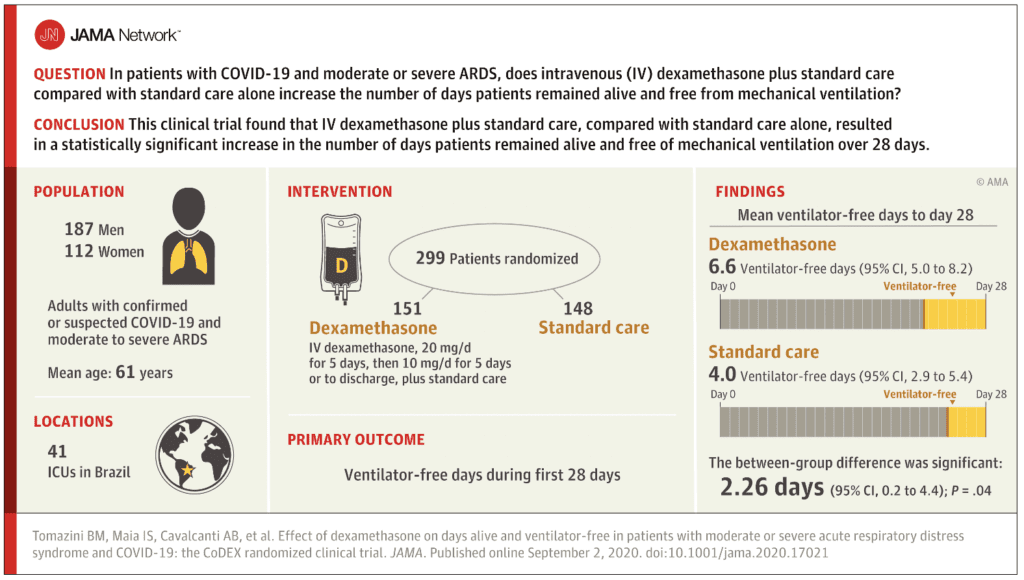
Pregunta clínica: En pacientes con COVID-19 y SDRA moderado o grave, ¿la dexametasona intravenosa más la atención estándar aumenta el número de días con vida y sin ventilación mecánica en comparación con la atención estándar sola?
Que hicieron:
- Ensayo de dexametasona (CoDEX) COVID-19
- Ensayo clínico multicéntrico, aleatorizado, abierto, realizado en 41 UCI de Brasil
- El ensayo se detuvo temprano tras los resultados del ensayo RECOVERY
- Pacientes asignados al azar a:
- 20 mg de dexametasona IV una vez al día x 5 días, luego 10 mg de dexametasona IV una vez al día x 5 días (o hasta el alta de la UCI) + atención estándar
- Atención estándar sola
Resultados:
-
Primario: Días sin ventilador durante los primeros 28 días
- Vivo y libre de ventilación mecánica durante al menos 48 horas consecutivas
-
Secundario:
- Mortalidad por todas las causas a los 28 días
- Estado clínico de los pacientes el día 15 utilizando una escala ordinal de 6 puntos.
- Días libres de UCI durante los primeros 28 días
- Duración de la ventilación mecánica a los 28d.
- Puntuación SOFA a las 48 h, 72 h y 7 días
Inclusión:
- ≥18 años de edad
- Infección por COVID-19 confirmada o sospechada
- Recibir ventilación mecánica dentro de las 48 horas posteriores al cumplimiento de los criterios de SDRA de moderado a grave (relación P/F ≤200)
Exclusión:
- Embarazo o lactancia activa
- Alergia a la dexametasona
- Uso de corticosteroides en los últimos 15 días para pacientes no hospitalizados
- Uso de corticoides durante la estancia hospitalaria actual durante más de 1 día
- Indicación de uso de corticosteroides para otras condiciones clínicas (es decir, shock séptico refractario)
- Uso de fármacos inmunosupresores, quimioterapia citotóxica en los últimos 21 días.
- Neutropenia por neoplasias hematológicas o sólidas con invasión de médula ósea
- Denegación de consentimiento
- Muerte esperada en las próximas 2 horas.
Resultados:
- 299 pacientes inscritos
- La duración media del tratamiento con dexametasona fue de 10 días.
- Grupo de atención estándar: 52 pts (35,1%) recibieron al menos 1 dosis de corticosteroides
- Mediana de tiempo desde la aparición de los síntomas hasta el fármaco en estudio ≈9d
- El 9% de los pacientes recibían vasopresores en el momento de la aleatorización.
-
Promedio de días sin ventilador durante los primeros 28 días (resultado primario):
- Dexametasona: 6,6 (IC del 95%: 5,0 a 8,2)
- Atención estándar: 4,0 (IC del 95 %: 2,9 a 5,4)
- Diferencia no ajustada 2,26; IC del 95%: 0,2 a 4,38; p = 0,04
- Puntuación SOFA media a 7d:
- Dexametasona: 6,1 (IC del 95%: 5,5 a 6,7)
- Atención estándar: 7,5 (IC del 95 %: 6,9 a 8,1)
- Diferencia no ajustada -1,16; IC del 95%: -1,94 a -0,38; p = 0,004
- No hay diferencias en la mortalidad por todas las causas a los 28 días, los días sin UCI durante los primeros 28 días, la duración de la ventilación mecánica a los 28 días o la escala ordinal de 6 puntos a los 15 días.
- Sin embargo, hubo una tendencia hacia una mayor mortalidad:
- Dexametasona: 56,3%
- Atención estándar: 61,5%
- FC 0,97; IC del 95%: 0,72 a 1,31; p = 0,85
- Eventos adversos:
- Infecciones secundarias:
- Dexametasona: 33 puntos (21,9%)
- Atención estándar: 43 puntos (29,1%)
- Necesidad de insulina para el control de la glucosa:
- Dexametasona: 47 puntos (31,1%)
- Atención estándar: 42 puntos (28,3%)
- Eventos adversos graves:
- Dexametasona: 5 puntos (3,3%)
- Atención estándar: 9 puntos (6,1%)
- Infecciones secundarias:
- Sin embargo, hubo una tendencia hacia una mayor mortalidad:
Fortalezas:
- Todos los pacientes completaron el seguimiento.
- Los grupos estaban bien equilibrados al inicio del estudio, incluida la gravedad del SDRA
- Se proporcionaron datos de eventos adversos relacionados con el uso de corticosteroides.
Limitaciones:
- Diseño de ensayo de etiqueta abierta, que permitió a médicos, pacientes e individuos que evaluaban los resultados conocer el tratamiento asignado.
- La diferencia entre grupos de 2,26 días fue menor que el tamaño del efecto de 3 días utilizado en el cálculo del tamaño de la muestra.
- Estudio sin suficiente poder estadístico para los resultados secundarios (es decir, mortalidad)
Discusión:
- Remdesivir no estuvo disponible en Brasil durante el período de prueba. Además, otras estrategias terapéuticas como el tocilizumab y el plasma de convaleciente eran limitadas y no estaban ampliamente disponibles.
- Aunque la diferencia de mortalidad no fue estadísticamente significativa en este estudio, hubo una tendencia hacia la mejora con los corticosteroides. Si se tratara de un estudio más amplio, es posible que haya una diferencia real del 5%, lo que sería clínicamente significativo.
- La configuración del ventilador fue similar entre los grupos

Conclusión del autor: “Entre los pacientes con COVID-19 y SDRA moderado o grave, el uso de dexametasona intravenosa más atención estándar en comparación con la atención estándar sola resultó en un aumento estadísticamente significativo en el número de días sin ventilador (días con vida y sin ventilación mecánica). ) durante 28 días.”
Punto clínico para recordar: en pacientes con COVID-19 y SDRA moderado o grave, el uso de dexametasona intravenosa más la atención estándar aumentó la cantidad de días sin ventilador durante 28 días. Debido a la interrupción temprana, el ensayo no tuvo el poder suficiente para evaluar la mortalidad.
CABO COVID
Artículo: Dequin PF et al. Efecto de la hidrocortisona sobre la mortalidad a 21 días o el soporte respiratorio entre pacientes críticamente enfermos con COVID-19: un ensayo clínico aleatorizado. JAMA 2020. [ Publicación electrónica antes de la impresión ]
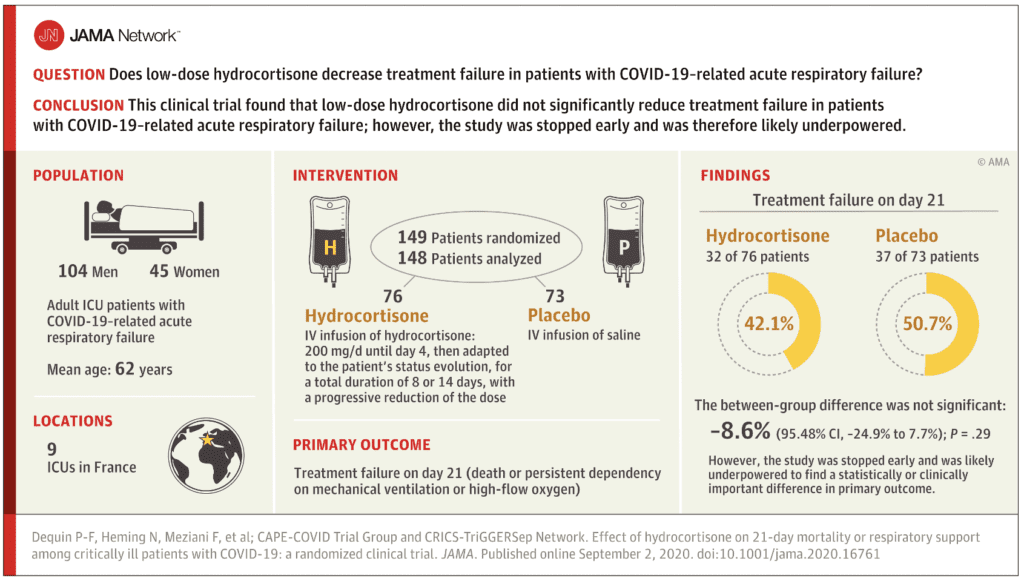
Pregunta clínica: ¿La hidrocortisona en dosis bajas disminuye el fracaso del tratamiento en pacientes con insuficiencia respiratoria aguda relacionada con COVID-19?
Que hicieron:
- Neumonía adquirida en la comunidad: evaluación de corticosteroides en la enfermedad por coronavirus (CAPE COVID)
- Ensayo secuencial multicéntrico, aleatorizado, doble ciego realizado en Francia
- Pacientes ingresados en UCI por insuficiencia respiratoria aguda relacionada con COVID-19
- El ensayo pretendía inscribir a 290 pacientes, pero se finalizó anticipadamente tras la recomendación de la junta de seguimiento de datos y seguridad.
- Pacientes asignados al azar a:
- Hidrocortisona en dosis bajas: dosis de infusión intravenosa continua de 200 mg/d hasta el día 7, luego se redujo a 100 mg/d durante 4 días y luego a 50 mg/d durante 3 días (un total de 14 días).
- Si el estado respiratorio y general de los pacientes había mejorado lo suficiente para el día 4, se utilizó un régimen de tratamiento corto (200 mg/d durante 4 días, seguido de 100 mg/d durante 2 días y luego 50 mg/d durante 2 días – Total de 8 días).
- Tenía que cumplir con todos los criterios siguientes para recibir un curso corto:
- Paciente respirando espontáneamente.
- Relación P/F >200
- Puntuación SOFA el día 4 ≤ Puntuación SOFA el día 1
- Fuerte probabilidad de ser dado de alta de la UCI antes del día 14
- Placebo: solución salina
- Hidrocortisona en dosis bajas: dosis de infusión intravenosa continua de 200 mg/d hasta el día 7, luego se redujo a 100 mg/d durante 4 días y luego a 50 mg/d durante 3 días (un total de 14 días).
Resultados:
-
Primario: fracaso del tratamiento el día 21
- Muerte o dependencia persistente de ventilación mecánica u oxigenoterapia de alto flujo.
-
Secundario:
- Necesidad de intubación traqueal (entre pacientes no intubados al inicio)
- Incidencias acumuladas (hasta el día 21) de sesiones en decúbito prono, ECMO y óxido nítrico inhalado
- Relación P/F medida diariamente desde el día 1 al día 7, luego los días 14 y 21
- Proporción de pacientes con infecciones secundarias durante su estancia en la UCI
Inclusión:
- ≥18 años de edad
- Ingresado en UCI por insuficiencia respiratoria aguda
- SARS-CoV-2 confirmado o sospechado
- Tratamiento administrado dentro de las 24 horas posteriores al inicio del primer criterio de gravedad o dentro de las 48 horas para pacientes remitidos desde otro hospital.
- Uno de los 4 criterios de gravedad presentes:
- Necesidad de ventilación mecánica con una PEEP ≥5cmH20
- Relación P/F <300 en HFNC con una FiO2 de al menos 50 %
- Relación P/F <300 para pacientes que reciben O2 a través de una máscara de reservorio
- Índice de gravedad pulmonar >130
Exclusión:
- Shock séptico
- Órdenes de no intubar
Resultados:
- 149 pacientes inscritos
- 2% ventilado mecánicamente
- 6% de los pacientes con SARS-CoV-2 confirmado
- La duración media de los síntomas antes de la aleatorización fue de ≈9 días.
- La duración media del tratamiento del estudio con hidrocortisona fue de 10,5 días.
-
Fracaso del tratamiento el día 21 (resultado primario):
- Hidrocortisona: 32/76 (42,1%)
- Placebo: 37/73 (50,7%)
- Diferencia -8,6%; IC 95,48%: -24,9% a 7,7%; p = 0,29
- De los 4 resultados secundarios preespecificados, ninguno tuvo una diferencia significativa
- La mortalidad, aunque no fue estadísticamente diferente, tendió a beneficiarse con la hidrocortisona:
- Hidrocortisona: 14,7%
- Placebo: 27,4%
- Diferencia -12,7%; IC del 95%: -25,7 a 0,3%; p = 0,06
- No hubo eventos adversos graves relacionados con el tratamiento del estudio.
- La mortalidad, aunque no fue estadísticamente diferente, tendió a beneficiarse con la hidrocortisona:
Fortalezas:
- Ensayo controlado aleatorio doble ciego
- El 3% de los pacientes completaron el estudio.
Limitaciones:
- El estudio finalizó después de que se inscribieran 149 pacientes y, por lo tanto, no tuviera el poder suficiente para encontrar diferencias significativas en los resultados.
Discusión:
- ≈35% de los pacientes estaban recibiendo hidroxicloroquina + azitromicina
- ≈14% de los pacientes estaban recibiendo Lopinavir-ritonavir
- Al igual que CoDEX, no hubo una diferencia estadísticamente significativa en la mortalidad, sino una tendencia hacia el beneficio. Una vez más, un ensayo mucho más amplio puede haber encontrado significación estadística.
- Los autores afirman que una dosis de 6 mg de dexametasona equivale aproximadamente a 160 mg de hidrocortisona.
Conclusión del autor: “En este estudio de pacientes críticamente enfermos con COVID-19 e insuficiencia respiratoria aguda, la hidrocortisona en dosis bajas, en comparación con el placebo, no redujo significativamente el fracaso del tratamiento (definido como muerte o asistencia respiratoria persistente) en el día 21. Sin embargo, el estudio se detuvo temprano y probablemente no tenía el poder suficiente para encontrar una diferencia estadística y clínicamente importante en el resultado primario”.
Punto clínico para recordar: este estudio no mostró una reducción en el fracaso del tratamiento con el uso de hidrocortisona en dosis bajas en comparación con placebo el día 21, pero esto puede deberse a la interrupción temprana del estudio.
Metaanálisis prospectivo
Documento: Grupo de trabajo de Evaluación Rápida de Evidencia para Terapias COVID-19 (REACT) de la OMS. Asociación entre la administración de corticosteroides sistémicos y la mortalidad en pacientes críticamente enfermos con COVID-19: un metanálisis. JAMA 2020. [ Publicación electrónica antes de la impresión ]
Pregunta clínica: ¿La administración de corticosteroides sistémicos se asocia con una reducción de la mortalidad a los 28 días en pacientes críticos con COVID-19?
Que hicieron:
- Metanálisis prospectivo que agrupa datos de 7 ECA que evaluaron la eficacia de los corticosteroides en 1703 pacientes críticos con COVID-19
- Un metanálisis prospectivo es un diseño de investigación colaborativo en el que sitios individuales realizan ECA y agrupan los datos para el metanálisis.
- Ensayos realizados en 12 países.
- Pacientes asignados al azar para recibir dexametasona, hidrocortisona o metilprednisolona sistémica (678 puntos) o recibir atención habitual o placebo (1025 puntos)
Resultados:
- Primario: mortalidad por todas las causas a los 28 días después de la aleatorización
- Secundario: eventos adversos graves definidos por el investigador
Resultados:
- 7 ECA con 1703 pacientes
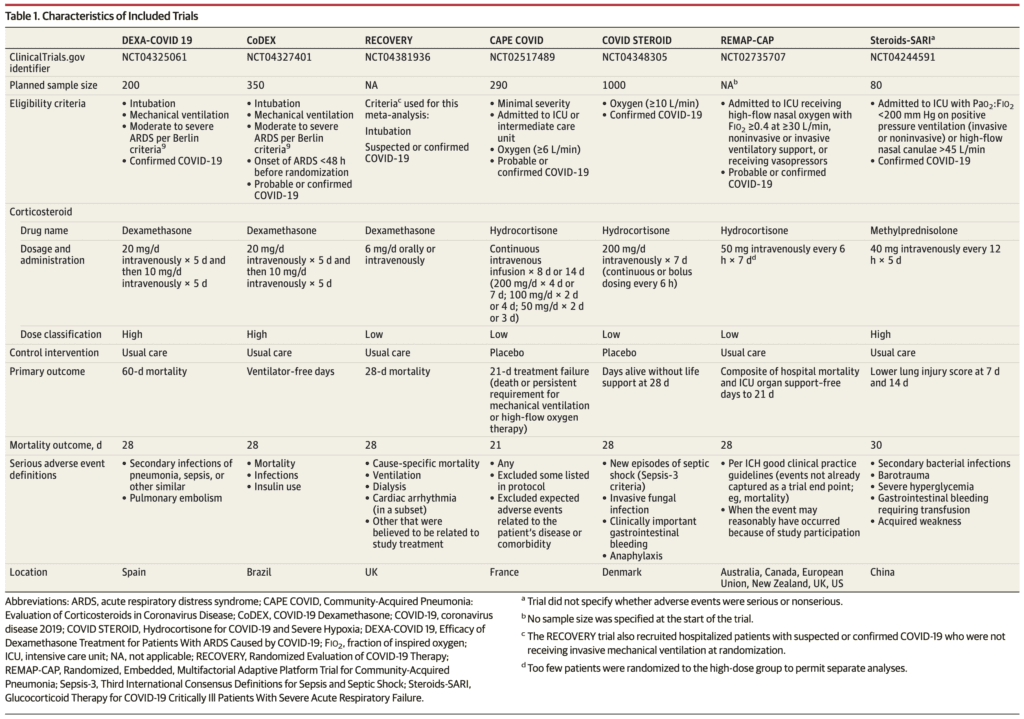
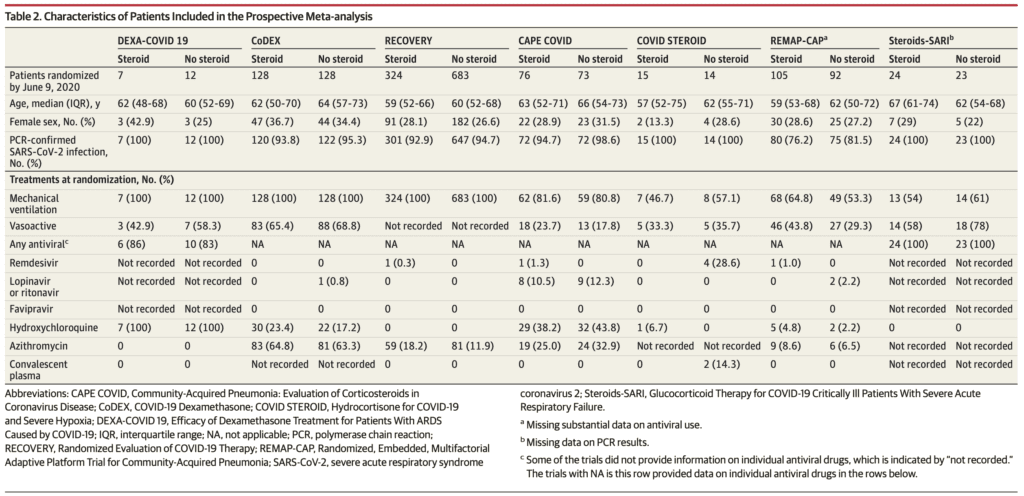
-
28d Mortalidad por todas las causas (resultado primario)
- Cinco ensayos informaron mortalidad a los 28 días, 1 ensayo a los 21 días y 1 ensayo a los 30 días.
- Corticosteroides: 222/678 (32,7%)
- Placebo o atención habitual: 425/1025 (41,5%)
- Resumen OR 0,66; IC del 95%: 0,53 a 0,82; p < 0,001
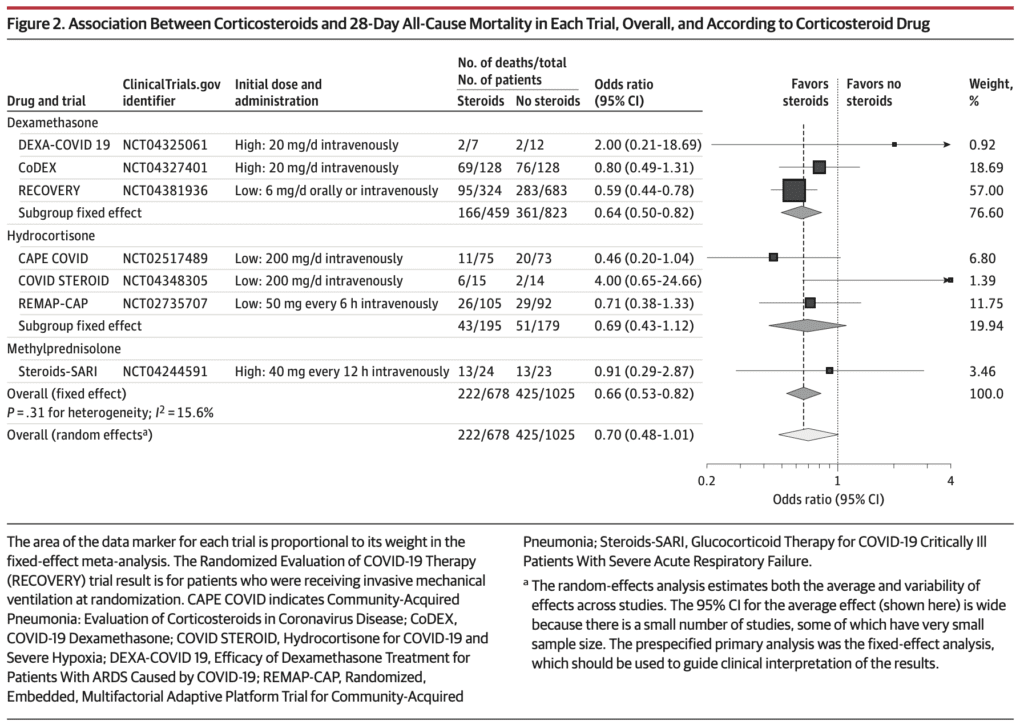
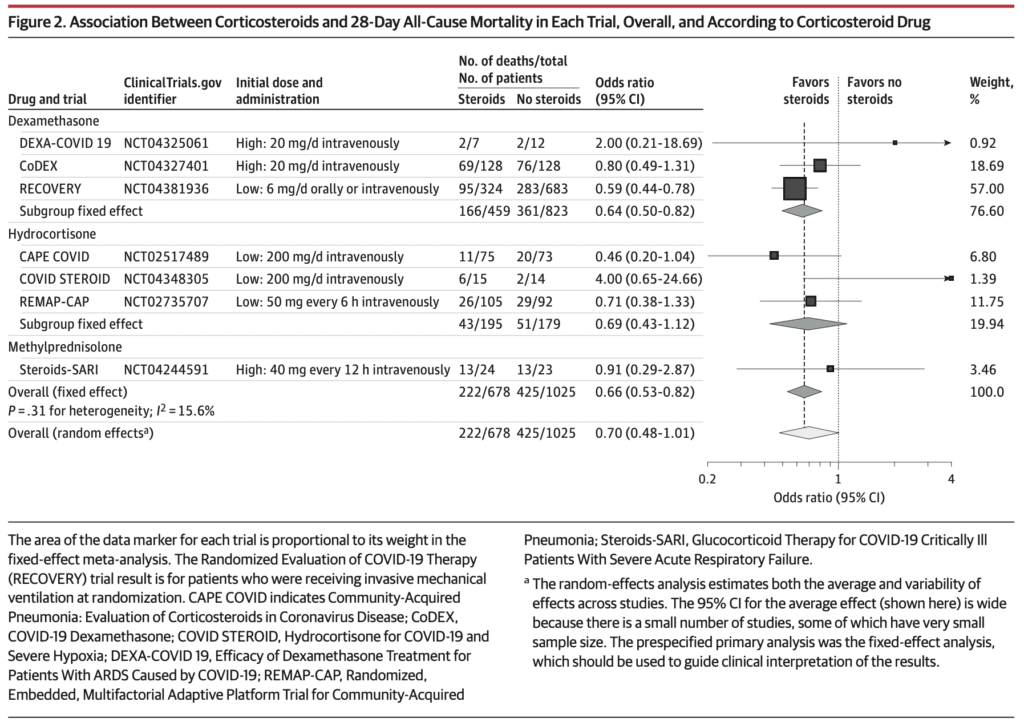
- Dexametasona versus cuidado habitual con placebo
- 3 juicios, 1282 puntos y 527 muertes
- Resumen OR 0,64 (IC del 95 %: 0,50 a 0,82; p <0,001)
- Hidrocortisona versus atención habitual o placebo
- 3 juicios, 374 puntos y 94 muertes
- Resumen OR 0,69 (IC del 95%: 0,43 a 1,12; p = 0,13
- Metilprednisolona
- 1 juicio, 47 puntos y 26 muertes
- Resumen OR 0,91 (IC del 95%: 0,29 a 2,87; p = 0,87)
- Eventos adversos (se informaron 6 ensayos)
- Corticosteroides: 64/354 (18,1%)
- Atención habitual o placebo: 80/342 (23,4%)
Fortalezas:
- Gran número de pacientes críticamente enfermos con COVID-19 de sitios geográficamente diversos
- El resultado primario está orientado al paciente y se determina antes de que los datos de resultado estuvieran disponibles en cualquiera de los estudios.
- Todos los análisis de subgrupos (con la excepción de la duración más corta o más larga de los síntomas en el momento de la aleatorización) fueron preespecificados.
Limitaciones:
- Las complicaciones inducidas por corticosteroides no se pudieron analizar de manera confiable debido a que la cantidad de estudios que informaron eventos adversos graves y sus definiciones/métodos de evaluación variaron entre los ensayos.
- Los ensayos se realizaron principalmente en entornos de altos ingresos.
- El ensayo RECOVERY contribuyó con el 57% del peso en el metanálisis primario de mortalidad por todas las causas a 28 días.
Discusión:
- No parece haber evidencia que sugiera que una dosis más alta de corticosteroides se asocie con un mayor beneficio que una dosis más baja de corticosteroides.
- El beneficio asociado con los corticosteroides pareció mayor en pacientes críticamente enfermos que no recibían VMI en el momento de la aleatorización, pero según 4 ensayos y 144 pacientes
- Riesgo de sesgo de los ensayos individuales.
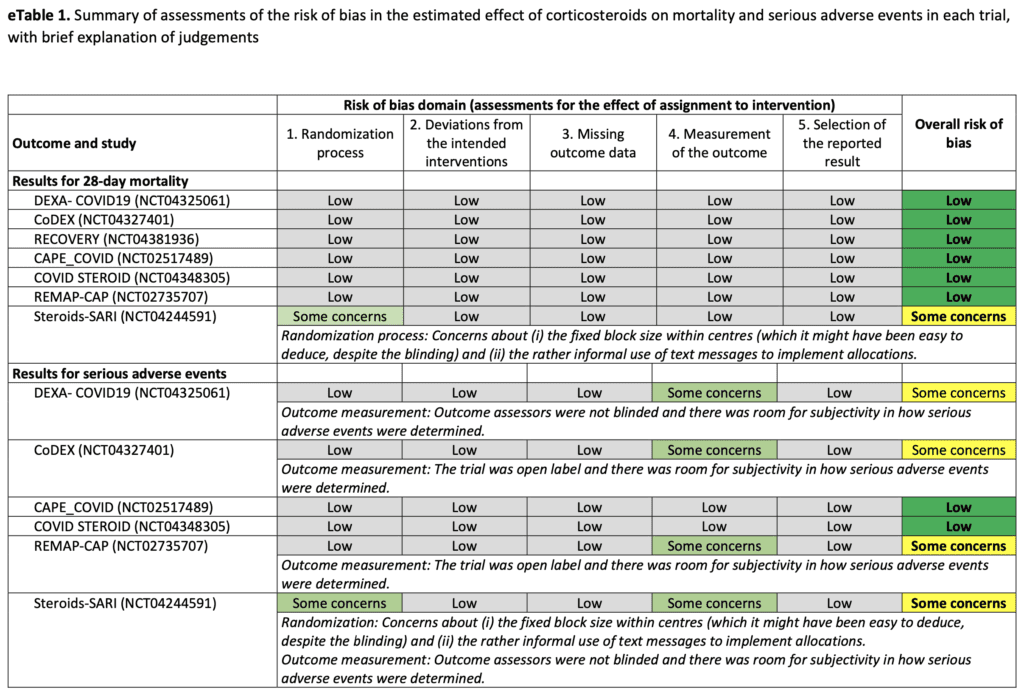
Conclusión del autor: "En este metanálisis prospectivo de ensayos clínicos de pacientes críticamente enfermos con COVID-19, la administración de corticosteroides sistémicos, en comparación con la atención habitual o el placebo, se asoció con una menor mortalidad por todas las causas a los 28 días".
Punto clínico para recordar: en pacientes críticamente enfermos con COVID-19, la administración de corticosteroides sistémicos versus la atención habitual o placebo se asocia con una menor mortalidad por todas las causas a los 28 días.
La línea de fondo:
- Los 3 ECA revisados aquí finalizaron anticipadamente debido a los resultados del ensayo RECOVERY y solo CAPE COVID fue un ECA ciego
- La administración de corticosteroides sistémicos frente a la atención habitual o placebo se asocia con una menor mortalidad por todas las causas a los 28 días en pacientes críticamente enfermos con neumonía por COVID-19.
- Los corticosteroides deben ser un componente estándar de la atención para pacientes críticos con COVID-19 (es decir, flujo bajo de O2, HFNC, NIV, IMV, ECMO)
- Preguntas restantes:
- Dosis óptima y duración de los corticosteroides.
- Uso de biomarcadores para ayudar a decidir el inicio de corticosteroides
- Incidencia real de efectos adversos de los corticosteroides
- Combinación de corticosteroides con otros medicamentos (es decir, antivirales)
Referencias:
- Investigadores REMAP-CAP. Efecto de la hidrocortisona sobre la mortalidad y el soporte de órganos en pacientes con COVID-19 grave: ensayo clínico aleatorizado del dominio de corticosteroides REMAP-CAP COVID-19. JAMA 2020. [ Publicación electrónica antes de la impresión ]
- Tomazini BM et al. Efecto de la dexametasona sobre los días de vida y sin ventilador en pacientes con síndrome de dificultad respiratoria aguda moderada o grave y COVID-19: ensayo clínico aleatorizado CoDEX. JAMA 2020. [ Publicación electrónica antes de la impresión
- Dequin PF et al. Efecto de la hidrocortisona sobre la mortalidad a 21 días o el soporte respiratorio entre pacientes críticamente enfermos con COVID-19: un ensayo clínico aleatorizado. JAMA 2020. [ Publicación electrónica antes de la impresión ]
- El Grupo de Trabajo de Evaluación Rápida de Evidencia para Terapias COVID-19 (REACT) de la OMS. Asociación entre la administración de corticosteroides sistémicos y la mortalidad en pacientes críticamente enfermos con COVID-19: un metanálisis. JAMA 2020. [ Publicación electrónica antes de la impresión ]
- Prescott HC y cols. Corticosteroides en el SDRA por COVID-19: evidencia y esperanza durante la pandemia. JAMA 2020 [ Publicación electrónica antes de la impresión ]
Para obtener más ideas sobre este tema, consulte:
- REBEL EM: El ensayo RECOVERY – ¿Dexametasona para COVID-19?
- Emlyn's: ¿El 'Roid' hacia la recuperación? REMAP-CAP
- FOAMcast: Esteroides en COVID-19
- CriticalCareNow: Corticosteroides en COVID19: el péndulo retrocede
- Conclusión: REMAP-CAP
- First10EM: esteroides para COVID-19
Publicación revisada por pares por: Anand Swaminathan, MD (Twitter: @EMSwami )
La publicación Está lloviendo esteroides en COVID-19: REMAP-CAP, CoDEX y CAPE COVID apareció por primera vez en REBEL EM - Blog de medicina de emergencia .


