
 En este episodio de REBEL Cast, me siento con Richard Levitan y hablo sobre algunas ideas de su experiencia en Nueva York, donde pasó 10 días durante el aumento de la pandemia de COVID-19. Y creo que las lecciones que aprendió fueron invaluables sobre cómo vamos a manejar a estos pacientes en el futuro.
En este episodio de REBEL Cast, me siento con Richard Levitan y hablo sobre algunas ideas de su experiencia en Nueva York, donde pasó 10 días durante el aumento de la pandemia de COVID-19. Y creo que las lecciones que aprendió fueron invaluables sobre cómo vamos a manejar a estos pacientes en el futuro.
REBEL Cast Episodio 80 – Un nuevo plan de guerra para COVID-19 con Richard Levitan, MD
Haga clic aquí para descargar directamente el podcast
Richard Levitan, MD

Sitio web: AirwayCam
Gorjeo: @airwaycam
- Residentes de primera generación de Medicina de Emergencia en el Hospital Bellevue (1990-1994), y posteriormente trabajó en hospitales académicos de traumatología de gran volumen en el centro de la ciudad de Nueva York y Filadelfia durante 25 años (Bellevue, Lincoln, Penn, Einstein, Jefferson). A partir de 2012 comenzó a trabajar en hospitales rurales de acceso a cuidados críticos. Ahora equilibra esta actividad clínica con cursos de enseñanza, conferencias y desarrollo de dispositivos.
- Además de Airway Cam (1994), sus inventos incluyen el estilete óptico Levitan FPS (Clarus Medical), el Control Cric (Pulmodyne Inc.) y el Universal Stylet Bougie (USB, Intersurgical Ltd.). Ha estado involucrado en numerosos proyectos de desarrollo de dispositivos con varios fabricantes. Realizó las primeras pruebas de diseño y escribió el primer artículo publicado sobre la vía aérea supraglótica I-gel.
- Diseñó y construyó sus propios maniquíes de intubación únicos (con variación anatómica) para enseñar laringoscopia (Airway Training Series), así como un modelo quirúrgico anatómicamente correcto único (The Airway Cam Surgical Trainer), que utiliza un análogo de piel económico de tres capas.
- Ha publicado extensamente sobre laringoscopia y el manejo de las vías respiratorias, y es profesor adjunto en la Facultad de Medicina de Dartmouth (Geisel), así como profesor visitante en la Facultad de Medicina de la Universidad de Maryland.
No lo llamamos HAPE, pero ¿por qué es importante para nosotros comprender a las personas en altitud en el contexto de la fisiopatología del COVID-19?
- El COVID es causado por un virus respiratorio, pero lo que le hace a los pulmones es algo que no habíamos visto antes clínicamente. Causa un problema grave con la absorción de oxígeno y creemos que se debe al colapso de los alvéolos debido a su ataque a las células de los pulmones que producen surfactante (células alveolares tipo II).
- A pesar de la mala absorción de oxígeno, los pulmones del paciente siguen funcionando. Esto es lo que Gattinoni llama la fase “tipo L” de la neumonía por COVID. 1
- Sólo existe una respuesta fisiológica endógena a la hipoxia y es respirar más rápido. Y vemos esto en personas que se encuentran en grandes altitudes.
- La Expedición Estadounidense de Investigación Médica al Everest 2 fue una expedición en la que los investigadores extrajeron gases sanguíneos en la cima del Everest. Lo interesante fue que tenía gases en sangre con mediciones de P CO2 de 15 mmHg o menos y las mediciones de P O2 estaban en los 30. Claramente en alcalosis respiratoria severa por respirar tan rápido. Si pensamos en esto en términos de la ecuación del gas alveolar, la única forma de mejorar la oxigenación es eliminar el dióxido de carbono aumentando la frecuencia respiratoria.
- Atendemos pacientes con frecuencias respiratorias de 40/min o más y mediciones de SpO2 del 50-60%. Lo que creo que está sucediendo con el COVID es que los pacientes se están volviendo hipóxicos lentamente. No lo sienten, porque no es como una neumonía bacteriana que causa dolor al respirar. El paciente no lo aprecia subjetivamente, pero modifica su respiración y aumenta el impulso respiratorio y la ventilación minuto en respuesta a la hipoxia. Esto elimina efectivamente el dióxido de carbono, evitando que subjetivamente sientan falta de aire.
- Ejemplo de un paciente que vi: pH- 7,68, PCO2- 16, PO2- 39, lo que se correlaciona con una SpO2 en los 50.
Fases clínicas de la neumonía por COVID:
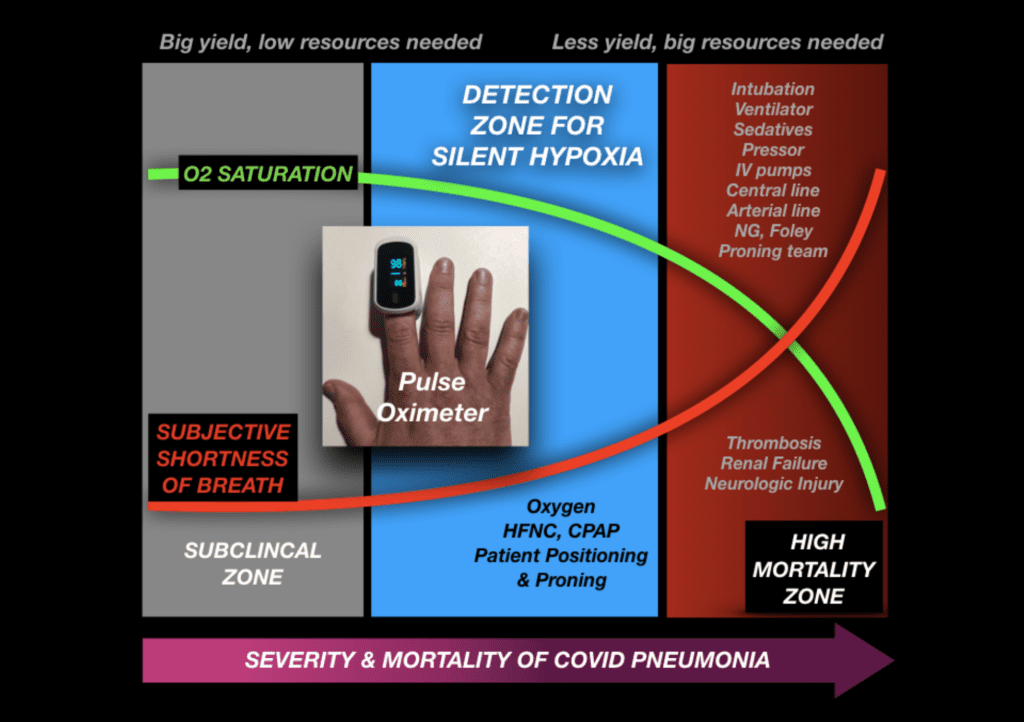
-
Zona subclínica
- La saturación de O 2 es normal.
- La frecuencia respiratoria es normal.
-
Zona de detección
- Disminución gradual de la saturación de O 2
- No hay dificultad para respirar subjetiva, pero la frecuencia respiratoria comienza a aumentar.
- “Lesión pulmonar autoinfligida” progresiva (SILI)
- Aquí es donde podemos lograr un impacto significativo con el tratamiento.
-
Zona de alta mortalidad
- La saturación de O 2 cae asintóticamente
- La dificultad para respirar subjetiva aumenta asintóticamente.
- Transición de pulmones funcionales con P CO2 adecuada a la fisiología “tipo H” donde la insuficiencia respiratoria aguda puede ocurrir repentinamente.
-
Mis razones para este marco:
- Los pacientes llegan con neumonía de moderada a grave con hipoxia profunda. "He estado enfermo durante días, pero de repente me quedé sin aliento". Esto es consistente con la “hipoxia silenciosa” que estamos viendo y que se corrobora con lo que escucho de muchos pacientes y familiares.
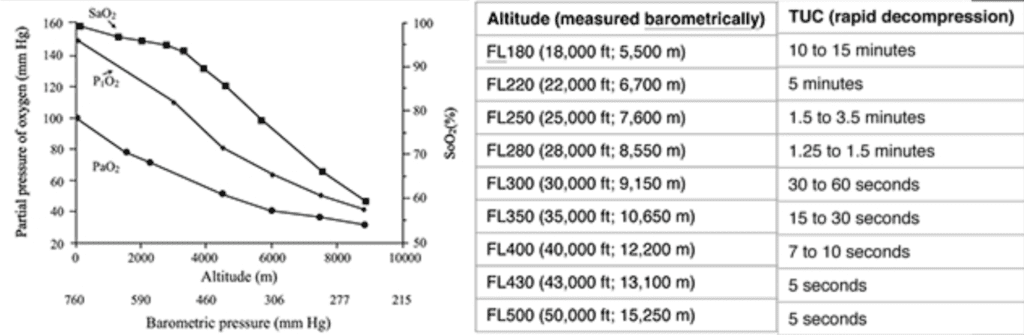
- El cerebro humano no puede tolerar caídas repentinas y significativas de O 2. Esto lo vemos en estudios de aviación sobre el "tiempo de conciencia útil". 3
Reflexiones sobre la terminología de “hipoxemia feliz”:
- Prefiero utilizar hipoxemia silenciosa, estos pacientes no están contentos, están muriendo por una aparición increíblemente lenta de hipoxemia grave asociada con hipocapnia.
¿Cómo sabemos cuándo intervenir?
- No podemos confiar en la dificultad para respirar subjetiva debido a adaptaciones fisiológicas.
- Lo ideal sería monitorear a los pacientes con oximetría de pulso y consultarlos varias veces al día.
- Factores a considerar:
- Saturación de oxígeno con un umbral de aproximadamente ≈92 – 94%
- Tenga en cuenta que esto podría verse afectado por la elevación.
- Variables del paciente que predicen un deterioro rápido (atelectasia inicial, por ejemplo: obesidad, edad avanzada, enfermedad pulmonar)
- Los pacientes que se deterioran tienden a hacerlo en la ventana de 5 a 10 días. Por lo tanto, conocer el tiempo transcurrido desde la enfermedad puede predecir un posible deterioro o mejora adicional.
- Marcadores inflamatorios (dímero D, ferritina, LDH, IL-6, etc…)
- Saturación de oxígeno con un umbral de aproximadamente ≈92 – 94%
¿Qué modalidades de tratamiento debemos utilizar?
- CNAF + mascarilla quirúrgica
- Maniobras de reclutamiento
- prono
- decúbito lateral R/L
- sentado erguido
- asistencia CPAP
- ¿Esteroides tempranos?
- Resultados prometedores y fisiológicamente razonables. Pero aún no hay datos concretos.
¿Cuáles deberían ser nuestros objetivos?
- Intervenir antes para prevenir el colapso alveolar y la inflamación.
- Disminuir el trabajo respiratorio.
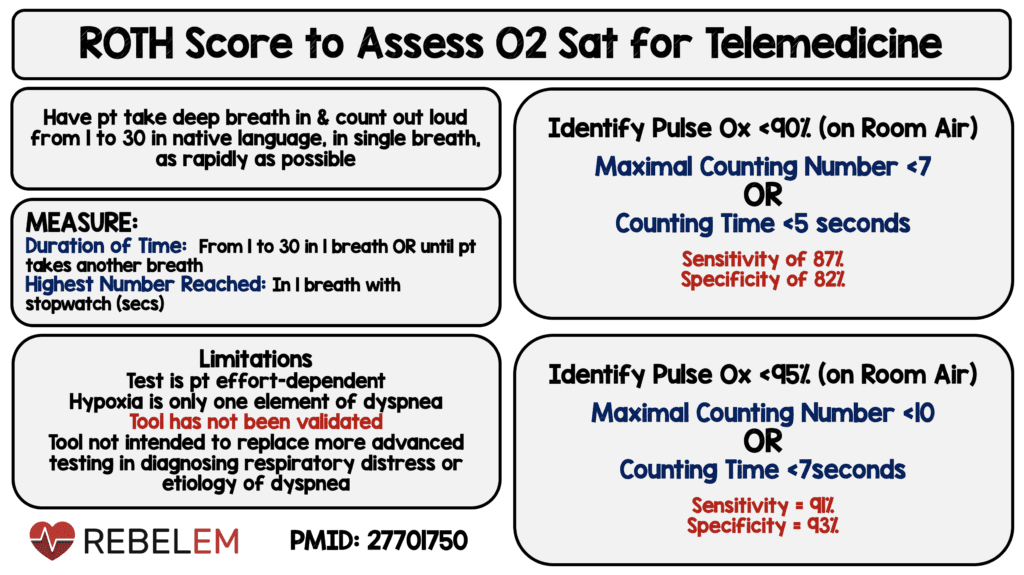
¿Deberíamos considerar el uso del Roth Score 4 ?
- No detecta hipoxia silenciosa temprana y no es tan bueno para predecir caídas sutiles en la saturación de O 2
- Deberíamos encontrar una manera de hacer llegar los oxímetros de pulso al público. Ejemplos:
- Distribuir oxímetros de pulso para uso en casa
- Oximetría de pulso desde el vehículo para pacientes con síntomas leves de enfermedad viral
- Oxímetros de pulso en farmacias.
Mensajes para llevar a casa:
- Identificar dónde se encuentran los pacientes en el curso de su enfermedad e intervenir antes (es decir, día 1, 2….8, 9, 10, etc…)
- Antes del alta:
- Acueste al paciente boca arriba y controle la oximetría de pulso para ayudar con las decisiones de disposición.
- Darle al paciente un oxímetro de pulso o tener un método de control establecido.
Para obtener más información sobre este tema, consulte:
- NY Times: La infección que está matando silenciosamente a los pacientes con coronavirus
- CBS News: Médico de urgencias comparte lo que aprendió como voluntario en el hospital de Nueva York durante la pandemia
Referencias:
- Gattinoni L et al. Neumonía por COVID-19: ¿diferentes tratamientos respiratorios para diferentes fenotipos? Medicina de cuidados intensivos 2020. PMCID: PMC7154064
- West J. Expedición estadounidense de investigación médica al Everest. High Alt Med Biol 2010. PMID: 20586594
- Israelí S et al. Determinación del “tiempo de conciencia útil” (TUC) en exposiciones repetidas a una altitud simulada de 25.000 pies (7.620 m). Aviat Space Environ Med 1988. PMID: 3202796
- Chorin E et al. Evaluación de la dificultad respiratoria mediante la puntuación de Roth. Clín Cardiol 2016. PMID: 27701750
Transcripción escrita por: Yasien Eltigani, MS4 en la Universidad de St. George ( @yasieneltigani )
Publicación revisada por pares por: Anand Swaminathan, MD (Twitter: @EMSwami )
La publicación REBEL Cast Ep80: Un nuevo plan de guerra para COVID-19 con Richard Levitan apareció por primera vez en REBEL EM - Blog de medicina de emergencia .

