
 Antecedentes: No sorprende que las intubaciones de emergencia no planificadas sean significativamente diferentes de las intubaciones en el quirófano (OR). Es muy poco probable que las intubaciones no planificadas en los pisos y en los entornos de urgencias y UCI estén “optimizadas fisiológicamente”: tienen shock subyacente, insuficiencia respiratoria, acidosis metabólica, así como otros cambios fisiopatológicos que pueden aumentar sustancialmente los riesgos de periintubación adversa. eventos. Históricamente, nos centramos más en las vías respiratorias anatómicamente desafiantes que en las fisiológicamente desafiantes. Afortunadamente para nuestros pacientes, esto ha cambiado en los últimos años. Hay una mayor atención a los desafíos fisiológicos que incluyen hipotensión, hipoxemia y acidosis metabólica. Cuidar a pacientes en estado crítico que requieren intubación puede ser una situación de mucho estrés con muy poco margen de error. Tener una evaluación amplia de la práctica clínica habitual y la aparición de eventos adversos podría ayudar a establecer qué intervenciones de alta prioridad podrían reducir el riesgo en esta situación que ya es riesgosa.
Antecedentes: No sorprende que las intubaciones de emergencia no planificadas sean significativamente diferentes de las intubaciones en el quirófano (OR). Es muy poco probable que las intubaciones no planificadas en los pisos y en los entornos de urgencias y UCI estén “optimizadas fisiológicamente”: tienen shock subyacente, insuficiencia respiratoria, acidosis metabólica, así como otros cambios fisiopatológicos que pueden aumentar sustancialmente los riesgos de periintubación adversa. eventos. Históricamente, nos centramos más en las vías respiratorias anatómicamente desafiantes que en las fisiológicamente desafiantes. Afortunadamente para nuestros pacientes, esto ha cambiado en los últimos años. Hay una mayor atención a los desafíos fisiológicos que incluyen hipotensión, hipoxemia y acidosis metabólica. Cuidar a pacientes en estado crítico que requieren intubación puede ser una situación de mucho estrés con muy poco margen de error. Tener una evaluación amplia de la práctica clínica habitual y la aparición de eventos adversos podría ayudar a establecer qué intervenciones de alta prioridad podrían reducir el riesgo en esta situación que ya es riesgosa.
REBEL Cast Ep99: El estudio INTUBE – Eventos adversos periintubación en pacientes críticamente enfermos
Artículo: Russotto V et al. Prácticas de intubación y eventos adversos periintubación en pacientes críticamente enfermos de 29 países. JAMA 2021. PMID: 33755076 [ Acceso en lectura por QxMD ]
Pregunta clínica: Entre los pacientes críticamente enfermos sometidos a intubación traqueal en todo el mundo, ¿qué tan comunes son los eventos adversos importantes durante el período periintubación?
Que hicieron:
- Estudio observacional internacional para comprender el impacto y las mejores prácticas del manejo de las vías respiratorias en pacientes críticos (INTUBE)
- Estudio de cohorte prospectivo, multicéntrico e internacional de pacientes críticos consecutivos sometidos a intubación traqueal en la UCI, el servicio de urgencias y las salas
- Tuvo lugar desde octubre de 2018 hasta julio de 2019.
- 197 sitios de 29 países en 5 continentes
Resultados:
- Primario: Incidencia de eventos adversos periintubación importantes.
- Definido como al menos uno de los siguientes eventos que ocurren dentro de los 30 minutos posteriores al inicio del procedimiento de intubación.
- Inestabilidad CV (PAS <65 mmHg al menos una vez, <90 mmHg durante >30 min, necesidad nueva o mayor de vasopresores o bolo de líquido >15 ml/kg)
- Hipoxemia grave (saturación de O2 periférico <80%)
- Paro cardiaco
- Resultados secundarios importantes:
- Mortalidad en UCI
- Mortalidad a los 28 días (análisis post-hoc)
- Incidencia de
- Arritmia cardíaca
- Intubación difícil
- Escenario de no poder intubar o no poder oxigenar
- Vía aérea de emergencia en la parte frontal del cuello
- Aspiración pulmonar de contenido gástrico.
- Intubación esofágica
- Neumotórax o neumomediastino
- Lesión de las vías respiratorias
- Lesión dental
- Definido como al menos uno de los siguientes eventos que ocurren dentro de los 30 minutos posteriores al inicio del procedimiento de intubación.
Inclusión:
- Pacientes adultos críticamente enfermos (≥18 años de edad)
- Deterioro potencialmente mortal de los sistemas cardiovascular, respiratorio o neurológico.
- Requerir intubación hospitalaria en el servicio de urgencias, la UCI y las salas.
Exclusión:
- Intubación extrahospitalaria tras un paro cardíaco
- Intubado con fines de anestesia general.
- Pacientes que tenían un parámetro de resultado antes de la intubación (es decir, hipotensión en el momento de la intubación)
- Pacientes que cumplen un criterio antes del inicio de la laringoscopia (es decir, SpO2 <80 % al final de la preoxigenación)
Resultados:
- 3659 pacientes examinados
- 2964 pacientes incluidos en el análisis
- Edad media = 63 años
- El 67,2% de las intubaciones ocurrieron en la UCI
- El 21,0% de las intubaciones ocurrieron en el servicio de urgencias.
- Los médicos residentes intubaron al 51,9% de los pacientes
- Los anestesiólogos intubaron al 54,0% de los pacientes.
- Principales motivos de intubación:
- Insuficiencia respiratoria: 52,3%
- Deterioro neurológico: 30,5%
- Inestabilidad cardiovascular: 9,4%
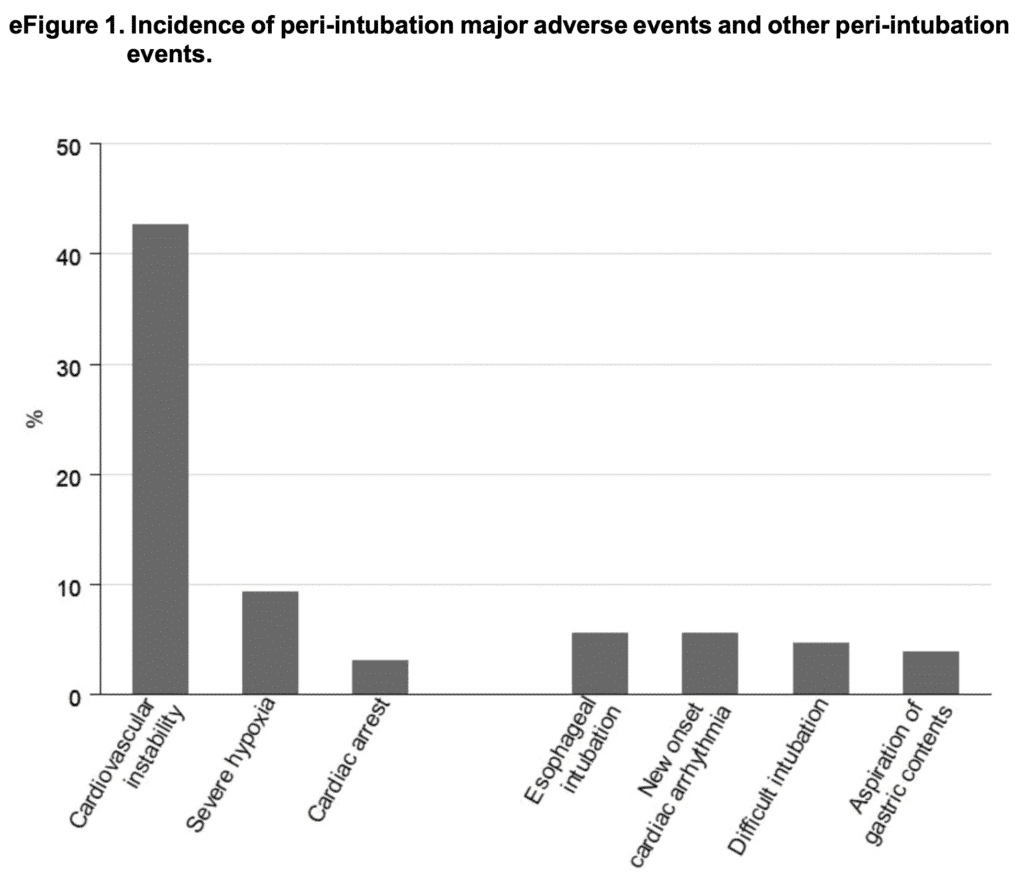
- El 45,2% de los pacientes experimentó al menos 1 evento adverso periintubación importante.
-
El evento predominante fue la inestabilidad CV: 42,6%
- Nueva necesidad o aumento de vasopresores: 89,9%
- PAS <90 mmHg durante >30 min: 24,6 %
- Hipoxemia grave: 9,3%
- Paro cardíaco: 3,1%
- Con ROSC: 52,7%
- Sin ROSC: 47,3%
- Causas del paro cardíaco:
- Hipovolemia o inestabilidad hemodinámica: 36,9%
- Hipoxia: 25,0%
- Trombosis (coronaria o pulmonar): 20,6%
- Otros eventos adversos:
- Intubación esofágica: 5,6%
- Arritmia cardiaca de nueva aparición: 5,6%
- Intubación difícil: 4,7%
- Aspiración de contenido gástrico: 3,9%
-
El evento predominante fue la inestabilidad CV: 42,6%
- Mortalidad global en UCI: 32,8%
- Experimentó un evento adverso periintubación importante: el 40,7% murió
- NO experimentó un evento adverso periintubación importante: el 26,3% murió
- Diferencia de riesgo absoluta: 14,4%; IC del 95%: 10,9 a 17,9%; p<0,001
- Prácticas de intubación traqueal:
- Preoxigenación:
- BVM: 62,4%
- Mascarilla estándar: 13,2%
- VNI: 11,6%
- CNAF: 5,4%
- Oxigenación apnea: 10,4%
- RSI: 62,2%
- Agente de inducción:
- Propofol: 41,5%
- Midazolam: 36,4%
- Etomidato: 17,8%
- Ketamina: 14,2%
- En pacientes con inestabilidad hemodinámica concurrente, el uso de propofol se asoció con inestabilidad CV en un 63,7% frente a un 49,5% en pacientes que recibieron etomidato.
- Paralítico:
- Rocuronio: 41,8%
- Succinilcolina: 21,8%
- Laringoscopia:
- LD: 81,5%
- CV: 17,1%
- Adjuntos:
- Estilete: 77,4%
- Bujía: 21,8%
- 1er método utilizado para confirmar la intubación:
- Auscultación: 57,9%
- Capnografía de forma de onda: 25,6%
- La capnografía no se utilizó en el 68,9% de los pacientes a los que se les había realizado intubación esofágica.
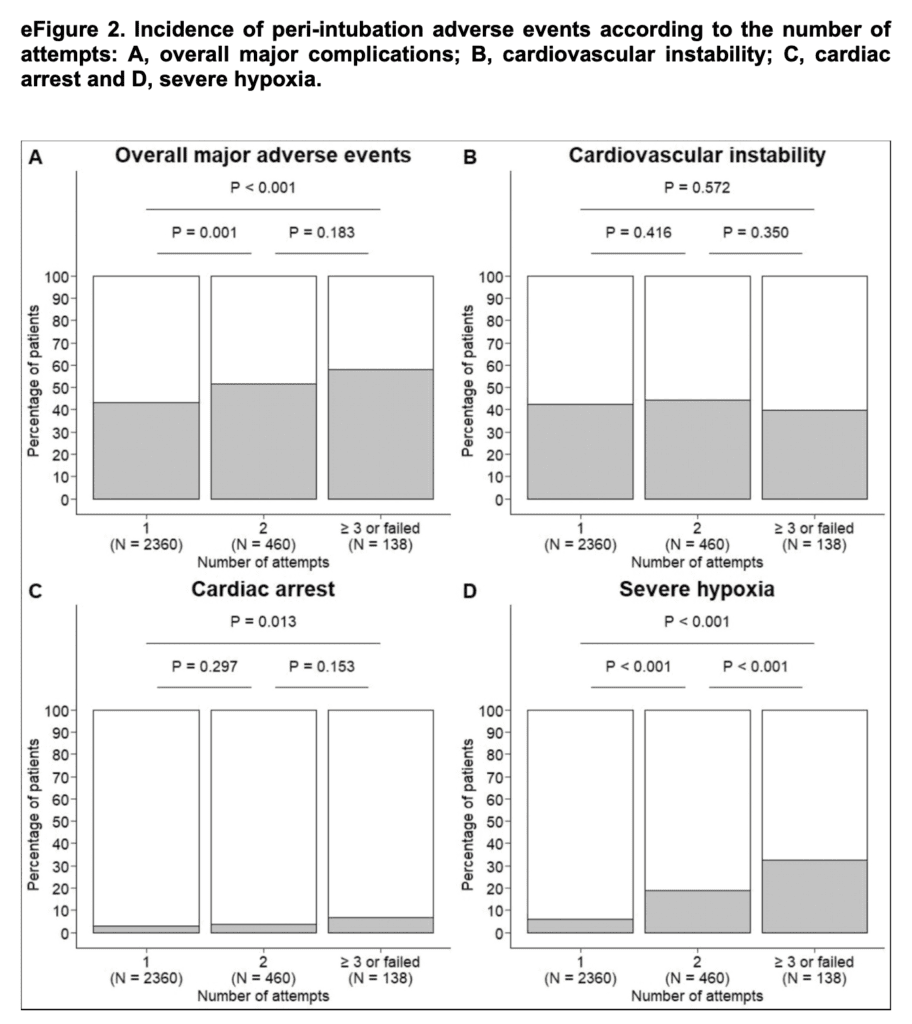
- Intubación traqueal exitosa:
- 1er pase: 79,8%
- 2º pase: 15,6%
- FONA: 0,13%
- La tasa de eventos adversos importantes fue significativamente menor con el primer pase exitoso que en los pacientes que requirieron 2 intentos.
- Preoxigenación:
Fortalezas:
- Cohorte grande y heterogénea de entornos de práctica variables
- Hace una pregunta clínicamente importante.
Limitaciones:
- La autonotificación de eventos adversos puede haber llevado a una sobreestimación de algunas condiciones o a una subestimación de los eventos adversos relacionados con el procedimiento (es decir, casos excluidos donde hubo malos resultados)
- Describa los problemas, pero no brinde detalles granulares de lo que se hizo antes para limitar los efectos de la intubación sobre los parámetros hemodinámicos (es decir, qué reanimación), qué dosis de agentes se administraron (la dosis es más importante que el agente).
- Sería bueno conocer detalles detallados sobre las intubaciones en el servicio de urgencias, en la UCI y en las salas (es decir, si vimos diferentes problemas en diferentes ubicaciones).
- No está claro si se trata realmente de una muestra consecutiva o de conveniencia, lo que podría dar lugar a un sesgo de selección.
- Los resultados podrían estar sesgados por factores de confusión no medidos
- Consecuencias a largo plazo poco claras de los eventos adversos periintubación (es decir, lesión cerebral hipóxica) – No centrado en el paciente (excepto en caso de paro cardíaco)
Discusión:
- La inestabilidad cardiovascular fue el evento adverso más frecuente después de la intubación.
- Hemos pasado mucho tiempo descubriendo cómo preoxigenar de manera óptima. Rara vez comenzamos la RSI con una saturación de oxígeno del 80 al 85 % si podemos evitarla, pero comenzamos las intubaciones todo el tiempo con una PAS de ≈90 mmHg. Esto puede reflejar un patrón de práctica en términos de reanimación y cómo hemos sido entrenados para reanimar antes de la intubación.
- Las intervenciones destinadas a lograr una mejor estabilidad cardiovascular antes de la intubación traqueal serán clave
- Reemplazo de líquidos cuando sea apropiado
- Vasopresores periféricos (goteo o dosis push)
- Dosis de sedantes bajas y paralizantes altas
- Considere la intubación despierto
- Optimizar el éxito del primer pase también es importante para reducir los eventos adversos.
- Uso de videolaringoscopia
- Los autores no discuten qué tipos de dispositivos utilizados como hojas de geometría hiperangulada y estándar son muy diferentes.
- Bougie 1ª intubación
- Ubicación óptima del paciente (elevación de la cabecera de la cama)
- Uso de videolaringoscopia
- Reconocer la intubación esofágica
- La capnografía de forma de onda debería ser una práctica estándar
- El 9% de las intubaciones esofágicas no tenían colocada una capnografía de forma de onda.
- Es importante recordar que los autores excluyeron a los pacientes que ya estaban hemodinámicamente inestables. Si los pacientes están hipotensos, las cosas empeorarán con la intubación, así que esté preparado con apoyo postintubación o tal vez deberíamos trabajar para aumentar la VS antes de la intubación. Se trata de anticipación. El predominio de los problemas hemodinámicos muestra que necesitamos dedicar más tiempo a entrenar en esta parte de la intubación. Las áreas de investigación futura deberían centrarse en los medicamentos que utilizamos y también en las dosis que utilizamos.
Conclusión del autor: "En este estudio observacional de las prácticas de intubación en pacientes críticamente enfermos de una muestra de conveniencia de 197 sitios en 29 países, se observaron con frecuencia eventos adversos importantes periintubación, en particular inestabilidad cardiovascular".
Punto clínico para recordar: En pacientes críticamente enfermos de 197 sitios en 29 países, ocurrieron con frecuencia eventos adversos importantes durante la periintubación. En particular, la inestabilidad cardiovascular era muy común. RESUCITE ANTES DE INTUBAR. Las estrategias a considerar para reducir la inestabilidad cardiovascular antes de la intubación incluyen: líquidos intravenosos cuando corresponda, presores periféricos (dosis push y/o goteos), dosis bajas de sedantes/paralizantes altas y consideración para la intubación con el paciente despierto.
Referencias:
- Russotto V et al. Prácticas de intubación y eventos adversos periintubación en pacientes críticamente enfermos de 29 países. JAMA 2021. PMID: 33755076 [ Acceso en lectura por QxMD ]
Para obtener más ideas sobre este tema, consulte:
- REBEL EM: Actualizaciones de cuidados críticos – Secuencia de reanimación Intubación – La hipotensión mata (Parte 1 de 3)
- REBEL EM: Dosis bajas de sedantes y altas de paralíticos en pacientes en shock que requieren RSI
Publicación revisada por pares por: Anand Swaminathan, MD (Twitter: @EMSwami )
La publicación REBEL Cast Ep99: El estudio INTUBE – Eventos adversos de periintubación en pacientes críticamente enfermos apareció por primera vez en REBEL EM - Blog de medicina de emergencia .
