
 Antecedentes: el diagnóstico de EP es complicado. Queremos limitar el exceso de pruebas a los pacientes y, por tanto, el sobrediagnóstico. Por otro lado, no queremos limitar tanto las pruebas como para perder el diagnóstico en el que el tratamiento marcaría la diferencia. Los criterios de exclusión de embolia pulmonar ( PERC ) se crearon para reducir las pruebas en pacientes que tienen una probabilidad muy baja de EP (es decir, prevalencia <1,8%) en los que no serían necesarias más pruebas. Se han publicado muchos ensayos observacionales sobre este tema, pero hasta ahora no ha habido un ensayo clínico prospectivo aleatorizado (el ensayo PROPER).
Antecedentes: el diagnóstico de EP es complicado. Queremos limitar el exceso de pruebas a los pacientes y, por tanto, el sobrediagnóstico. Por otro lado, no queremos limitar tanto las pruebas como para perder el diagnóstico en el que el tratamiento marcaría la diferencia. Los criterios de exclusión de embolia pulmonar ( PERC ) se crearon para reducir las pruebas en pacientes que tienen una probabilidad muy baja de EP (es decir, prevalencia <1,8%) en los que no serían necesarias más pruebas. Se han publicado muchos ensayos observacionales sobre este tema, pero hasta ahora no ha habido un ensayo clínico prospectivo aleatorizado (el ensayo PROPER).
Que hicieron:
- Ensayo clínico cruzado, aleatorizado por grupos, de no inferioridad en 14 urgencias de Francia
- Estas eran probabilidades clínicas de "bajo riesgo" de que los pacientes con EP fueran evaluados para determinar la seguridad de una estrategia basada en PERC.
- Ensayo PROPER (Regla PERC para excluir embolia pulmonar en el servicio de urgencias)
- Dos períodos de 6 meses con un período de lavado de 2 meses antes del cruce (es decir, la mitad de los SU usaron PERC y la otra mitad no... después de 2 meses, los SU que usaron PERC no lo hicieron y viceversa):
- Periodo de control (cuidados habituales)
- Prueba de dímero D ajustada por edad y, si es positiva, CTPA
- Estrategia basada en PERC (período de intervención)
- Si PERC = 0, entonces no se requieren más pruebas
- Si PERC ≥ 1 entonces se aplica la estrategia de diagnóstico habitual
- La CTPA con émbolos se consideró positiva (es decir, incluidos los PE subsegmentarios)
- Si CTPA no fue concluyente, se realizaron pruebas adicionales con exploración VQ o ecografía Lower let Doppler
- Periodo de control (cuidados habituales)

Resultados:
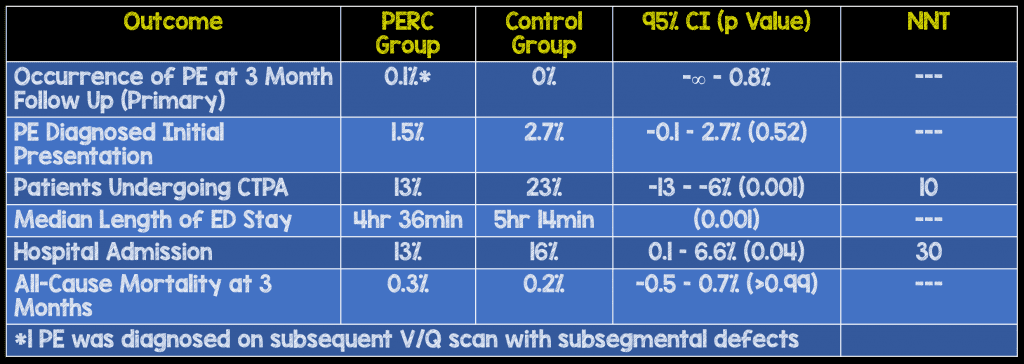
- Primario: aparición de un evento tromboembólico durante el período de seguimiento de 3 meses, no diagnosticado en la visita de inclusión original.
- Secundario:
- Tasa de CTPA
- Tasa de eventos adversos de CTPA que requieren intervención terapéutica dentro de las 24 horas
- LOS mediana en ED
- Tasa de ingreso o reingreso hospitalario
- Inicio de la anticoagulación
- Hemorragia severa en pacientes con Anticoagulación
- Mortalidad por todas las causas a los 3 meses
Inclusión:
- Todos los pacientes con sospecha de EP
- Presencia de nueva aparición o empeoramiento de SOB o dolor torácico y una baja probabilidad clínica de EP según el médico gestalt <15%
Exclusión:
- Etiología obvia distinta de la PE (es decir, PTX o SCA)
- Presentación aguda severa (Hipotensión, SpO2<90%, Dificultad Respiratoria)
- Contraindicación para CTPA (función renal deteriorada con CrCl <30 ml/min, alergia conocida al contraste intravenoso)
- El embarazo
- Imposibilidad de seguimiento
- Ya en tratamiento anticoagulante
Resultados:
- 1.916 pacientes incluidos en el análisis
- Edad media: 44 años
- Grupo PERC: 954 pts – 46 pacientes PERC negativos (5%) se sometieron a pruebas de dímero D y se excluyeron del análisis. No está claro por qué se sometieron a pruebas adicionales.
- Grupo de control: 954 ptos.
- 1.749 pacientes completaron el ensayo
Fortalezas:
- Ensayo clínico multicéntrico y aleatorizado
- A todos los pacientes se les indica que regresen al mismo servicio de urgencias o al mismo hospital con síntomas recurrentes o que empeoran para ayudar a garantizar que no haya pérdidas durante el seguimiento.
- Si no se podía contactar con el paciente para una entrevista telefónica, se contactaba al médico de cabecera del paciente.
- Hubo un comité de adjudicación de 3 expertos en hemostasia, que estaban cegados a la asignación de estrategias, que confirmó la aparición de todas las sospechas de EP y la muerte por EP.
Limitaciones:
- La prevalencia de EP fue extremadamente baja (es decir, 2,3%) en este estudio, lo que reduce la capacidad de este estudio para detectar diferencias significativas entre los grupos.
- Se trata de una población de pacientes muy joven (es decir, de 44 años), lo que puede explicar la baja prevalencia de EP en este estudio.
- La CTPA se definió como positiva si mostraba EP subsegmentaria aislada, lo cual es un problema porque muchas de ellas podrían no tratarse.
- Con una tasa máxima de fracaso inferior al 3 % en el grupo de control, el tamaño de la muestra calculado no fue exacto y tendría que ser mayor.
- Los datos sobre los pacientes elegibles que no estaban inscritos en este estudio no estaban disponibles (es decir, 46 pacientes con PERC negativo que recibieron la prueba del dímero D), lo que hace que este sea un análisis por protocolo y no un análisis por intención de tratar.
- 54 pacientes se perdieron durante el seguimiento y sólo unos pocos PE en estos pacientes habrían alterado las conclusiones de este estudio.
Discusión:
- Hubo significativamente más pacientes en el grupo de control con una puntuación de Wells baja de <2: 78 % frente a 91 %.
- Obviamente, más pruebas de dímero D y CTPA en el grupo de control: 50 % frente a 35 % y 23 % frente a 13 % respectivamente
Conclusión del autor: “Entre los pacientes de muy bajo riesgo con sospecha de EP, la aleatorización a una estrategia PERC versus la estrategia convencional no resultó en una tasa inferior de eventos tromboembólicos durante 3 meses. Estos hallazgos respaldan la seguridad de PERC para pacientes de muy bajo riesgo que acuden al departamento de emergencias”.
Punto clínico para recordar: en una población de pacientes de “bajo riesgo”, el uso de PERC en comparación con la atención habitual no fue inferior ni en el diagnóstico ni en la mortalidad asociada con la EP. Un beneficio adicional del uso de PERC sobre la atención habitual en este estudio fue una disminución del 10 % en las imágenes y una disminución de 40 minutos en la estancia en urgencias.

Referencias:
- Freund Y et al. Efecto de los criterios de exclusión de embolia pulmonar sobre eventos tromboembólicos posteriores entre pacientes de bajo riesgo del departamento de emergencias: el ensayo clínico aleatorizado PROPER. JAMA 2018. [Enlace AQUÍ ]
- Kline JA. Utilidad de una regla de predicción clínica para excluir la embolia pulmonar en pacientes de bajo riesgo del departamento de emergencias: motivo para aumentar la PERC. JAMA 2018. [Enlace AQUÍ ]
Para obtener más ideas sobre este tema, consulte:
- Ryan Radecki en Literatura destacada de EM: uso de PERC y envío de embolias pulmonares a casa por diversión y ganancias
- Rory Spiegel en EMNerd (EMCrit): El caso del absurdo diagnóstico
- Scott Aberegg en PulmCCM: Descartar EP en el servicio de urgencias – Análisis crítico del ensayo PROPER
- Salynn Boyles en PulmCCM: PERC puede descartar con seguridad una embolia pulmonar en el servicio de urgencias
Publicación revisada por pares por: Anand Swaminathan (Twitter: @EMSwami )
El post ¿Es ADECUADO realizar el PERC? apareció por primera vez en REBEL EM - Blog de Medicina de Emergencia .
