Información de contexto:
 La hipotermia se introdujo por primera vez en 2002 mediante dos estudios, Bernard et al y el ensayo The Hypothermia After Cardiac Arrest (HACA). 1,2 Este último, aunque fue un ensayo pequeño, mostró mejores resultados neurológicos a los seis meses cuando los pacientes fueron enfriados a 32-34 o C. Durante mucho tiempo, una temperatura de 33 o C fue el estándar de terapia ampliamente aceptado para pacientes ambulatorios. paro cardíaco extrahospitalario. 1 En los últimos años, un ensayo acertadamente denominado Ensayo de control de temperatura objetivo (TTM, por sus siglas en inglés) cuestionó esta noción, 3 encontrando que una temperatura de 33 o C no confería ningún beneficio por encima de 36 o C. 4 Desde entonces, no solo ha aumentado el beneficio general El tipo de terapia seguía siendo cuestionable, pero muchas instituciones también se quedaron solas para decidir cuál era la temperatura más apropiada a alcanzar. Se ha propuesto la fiebre como un factor de riesgo de resultados desfavorables, pero los datos disponibles sólo nos dan una asociación, no una causalidad. Los autores del ensayo TTM han publicado ahora su estudio posterior que busca evaluar el beneficio de evitar la fiebre versus alcanzar una temperatura específica en pacientes críticamente enfermos después de un paro cardíaco.
La hipotermia se introdujo por primera vez en 2002 mediante dos estudios, Bernard et al y el ensayo The Hypothermia After Cardiac Arrest (HACA). 1,2 Este último, aunque fue un ensayo pequeño, mostró mejores resultados neurológicos a los seis meses cuando los pacientes fueron enfriados a 32-34 o C. Durante mucho tiempo, una temperatura de 33 o C fue el estándar de terapia ampliamente aceptado para pacientes ambulatorios. paro cardíaco extrahospitalario. 1 En los últimos años, un ensayo acertadamente denominado Ensayo de control de temperatura objetivo (TTM, por sus siglas en inglés) cuestionó esta noción, 3 encontrando que una temperatura de 33 o C no confería ningún beneficio por encima de 36 o C. 4 Desde entonces, no solo ha aumentado el beneficio general El tipo de terapia seguía siendo cuestionable, pero muchas instituciones también se quedaron solas para decidir cuál era la temperatura más apropiada a alcanzar. Se ha propuesto la fiebre como un factor de riesgo de resultados desfavorables, pero los datos disponibles sólo nos dan una asociación, no una causalidad. Los autores del ensayo TTM han publicado ahora su estudio posterior que busca evaluar el beneficio de evitar la fiebre versus alcanzar una temperatura específica en pacientes críticamente enfermos después de un paro cardíaco.
Artículo: Dankiewicz J et al. Hipotermia versus normotermia después de un paro cardíaco extrahospitalario. NEJM 2021. PMID: 34133859
Pregunta clínica:
- ¿La hipotermia dirigida produce mejores resultados en comparación con la normotermia dirigida (y evita la fiebre) en pacientes con RCE después de una OHCA?
Que hicieron:
- Ensayo internacional, multicéntrico, aleatorizado de superioridad con inscripción conjunta junto con el ensayo Targeted Therapeutic Mild Hypercapnia (TAME).
- Los pacientes fueron asignados al azar en una proporción de 1:1 a uno de dos grupos durante un período de intervención de 40 horas:
- Hipotermia / Grupo de intervención: Temperatura objetivo rápida de 33 o C lograda mediante fluidos fríos y dispositivos de enfriamiento superficiales o intravasculares. Esto se mantuvo durante 28 horas después de la aleatorización, seguido de un recalentamiento cada hora a 37 o C en incrementos de ⅓ de grado.
- Normotermia/grupo de control: disparador de temperatura de 37,8 o C , momento en el que los pacientes recibieron dispositivos de enfriamiento intravascular o de superficie para mantener agresivamente una temperatura de 37,5 o C. Esto se mantuvo durante 72 horas después de la aleatorización en pacientes que permanecieron sedados o en coma.
- Debido a problemas inherentes al cegamiento de la temperatura corporal, los médicos no estaban cegados; sin embargo, los evaluadores de pronóstico, los participantes, los evaluadores de resultados, los estadísticos y los administradores de datos estaban cegados.
- Se escribieron dos manuscritos duplicados para ambos escenarios antes de que finalmente se revelara la aleatorización.
- Los resultados se evaluaron a los 30 días, 180 días y (en curso) a los 24 meses mediante entrevista cara a cara o entrevista telefónica (debido a las limitaciones de la pandemia de COVID19). La información fue obtenida por el paciente y/o su apoderado de atención médica.
- Durante estas entrevistas estructuradas, entrevistadores capacitados formalmente calificaron los resultados del paciente utilizando la Escala de Rankin modificada (Tabla 1).

Tabla 1: Escala de Rankin modificada
Criterios de inclusión:
- Pacientes adultos mayores de 18 años.
- Paro cardíaco extrahospitalario de causa presunta o desconocida
- Inconsciente e incapaz de obedecer órdenes verbales y sin respuesta verbal al dolor.
- Retorno sostenido (20 minutos) de la circulación espontánea (ROSC) con signos de circulación sin necesidad de compresiones torácicas
- Elegible para cuidados intensivos sin restricciones ni limitaciones.
- Inclusión dentro de los 180 minutos posteriores al ROSC
Criterio de exclusión:
- Paro cardíaco no presenciado con ritmo inicial de asistolia
- Temperatura <30 o C al ingreso
- Requerir oxigenación por membrana extracorpórea antes del ROSC
- Embarazo evidente o sospechado.
- sangrado intracraneal
- EPOC grave que requiere oxigenoterapia domiciliaria a largo plazo
Resultados:
Primario
- Muerte por cualquier causa a los 6 meses.
Secundario
- Cualquiera de los siguientes eventos adversos
- Arritmia
- Sangrado
- Complicaciones de la piel (debido a dispositivos de enfriamiento)
- Neumonía
- Septicemia
- Mal resultado funcional (definido como una puntuación de Rankin modificada de 4 a 6) a los 6 meses
- Número de días que el paciente estuvo vivo y fuera del hospital a los 180 días
- Supervivencia determinada por el análisis del tiempo hasta la muerte
- Calidad de vida relacionada con la salud evaluada mediante el Cuestionario europeo de calidad de vida en 5 dimensiones y 5 niveles (EQ-5D-5L)
Resultados:

Resultados críticos:
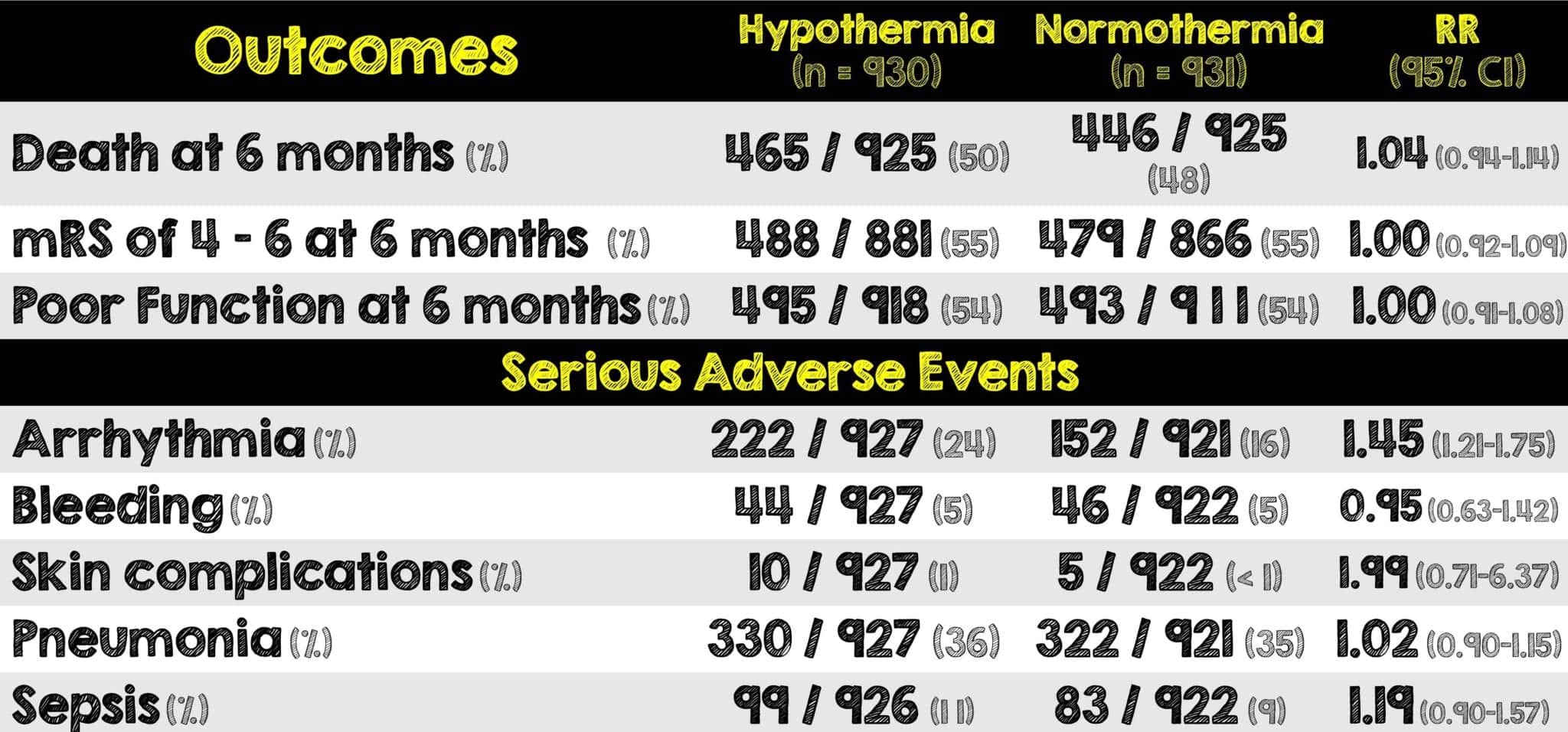
- El valor de p para el resultado primario: muerte por cualquier causa a los 6 meses fue 0,37 (no estadísticamente significativo)
- El único resultado secundario que fue estadísticamente significativo con <0,001 fue la arritmia que causó compromiso hemodinámico.
- El grupo de hipotermia requirió más paralíticos y una mayor duración de ventilación mecánica que el grupo de normotermia.
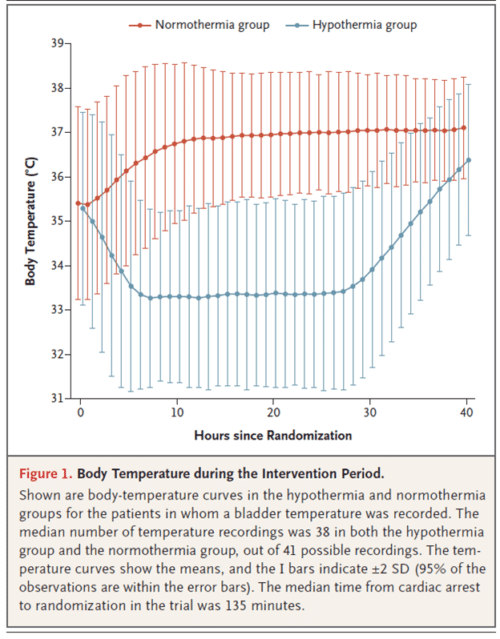
Figura 1 : Temperatura corporal durante el período de intervención (imagen del artículo)
Fortalezas:
- La metodología de este estudio fue compleja, organizada y extremadamente bien pensada.
- Hubo una falta de beneficio en los resultados funcionales que fue consistente en todos los subgrupos, lo que aumentó la validez de los resultados.
- Clara separación de temperaturas entre los dos grupos.
- Un tamaño de muestra grande de pacientes conduce a menos posibilidades de error aleatorio en los resultados. Este tamaño de muestra fue cinco veces mayor que la inscripción combinada de los ensayos anteriores sobre este tema.
- Alta validez externa dado el gran tamaño de la muestra de pacientes en 61 instituciones diferentes en 14 países diferentes.
- El resultado primario tuvo un riesgo bajo de sesgo y los evaluadores de resultados desconocían las asignaciones de los grupos de ensayo.
- Ambos grupos (intervención y control) estaban igualmente equilibrados
- Se aplicó un paquete de cuidados intensivos posparo cardíaco completo y exhaustivo a ambos grupos, minimizando así la variabilidad en la práctica.
- Sólo hubo tres desviaciones de los protocolos que acabamos de mencionar.
- A las 96 horas un médico desconociendo las asignaciones de intervención realizó una evaluación neurológica de los pacientes que permanecían en la UCI
- Seguimiento casi completo con un 94 % de los pacientes cuyos resultados se evalúan mediante mRS (un sistema de puntuación bien reconocido, validado y utilizado con frecuencia) y menos del 1 % falta para el resultado primario.
Limitaciones:
- No está claro si los hallazgos se pueden aplicar a pacientes con paros cardíacos hospitalarios.
- Aunque fue difícil lograrlo antes, el enfriamiento en el grupo de hipotermia se logró 3 horas después de la aleatorización.
- El predominio de los pacientes en ambos grupos fueron hombres.
- El paquete de cuidados intensivos protocolizados posparo cardíaco no es representativo de la práctica clínica actual en todas las instituciones (esto incluye enfoques de sedación, parálisis y ventilación mecánica)
- El protocolo conservador para el neuropronóstico y la orientación para la retirada de la atención pueden haber influido en los resultados
- Subconjunto muy particular de pacientes inscritos (es decir, se excluyó el paro cardíaco con asistolia no presenciado y las pacientes embarazadas)
- El 20 % de los pacientes se inscribieron conjuntamente en el estudio TAME; no está claro el impacto de esto hasta que se publiquen los resultados del estudio.
- No hubo un tercer grupo para responder a la pregunta de si el control de la temperatura es mejor que ningún control de la temperatura.
Discusión:
- Este fue un estudio increíblemente bien diseñado y continúa agregando más a nuestro conocimiento sobre el manejo específico de la temperatura para pacientes posparo cardíaco. Debemos tener cuidado al aplicar sus resultados en términos generales y considerar las implicaciones al traducir la investigación clínica a la práctica clínica.
- Cuando salió el primer ensayo TTM, los hospitales cambiaron rápidamente su temperatura objetivo a 36 o C. Aunque eran mucho más pequeños y sus métodos tenían un diseño menos complejo, dos ensayos en dos países diferentes encontraron mayores probabilidades de supervivencia neurológicamente intacta a 33 o C. Los peores resultados pueden haber Esto se debe a la dificultad para alcanzar temperaturas de 36 o C. 3,4
- No solo se excluyeron los pacientes con paro cardíaco no presenciado, sino que a más del 90% de los pacientes de ambos grupos se les realizó RCP por parte de un transeúnte, una tasa que no se encuentra en ningún lugar de los Estados Unidos. Además, se encontró que un número significativamente grande de pacientes tenían STEMI. Todo esto contribuye a la noción de que la población de pacientes de este ensayo era única.
- Tenga en cuenta que aproximadamente la mitad de los pacientes con normotermia requirieron un dispositivo de enfriamiento para evitar la fiebre. Aunque no están colocados para mantener una temperatura específica, la función y el beneficio de estos dispositivos deben abordarse en un estudio separado.
- La supervivencia de aproximadamente la mitad de estos pacientes es notable y no se observa en la mayoría de los hospitales de los Estados Unidos, si es que hay alguno. Es probable que esto se deba a la alta tasa de RCP por parte de los transeúntes o al paquete de cuidados críticos posteriores al arresto que recibieron mientras estaban en la UCI. Además, se excluyó el paro cardíaco no presenciado con asistolia, lo que sesgó aún más la población general de pacientes.
- Independientemente, este ensayo resalta la importancia de contar con una capacitación en RCP más sólida para los transeúntes, una atención prehospitalaria bien desarrollada, un neuropronóstico consistente y un sistema protocolizado para el cuidado de estos pacientes post-paro en la UCI.
- Este ensayo y su predecesor (el TTM) resaltan la importancia de minimizar la retirada prematura de la terapia de soporte vital. Un médico independiente, cegado a las intervenciones, realizó un neuropronóstico de acuerdo con criterios preespecificados para identificar a los pacientes con probabilidades de tener un mal resultado. Podría decirse que esta práctica debería realizarse en todas las prácticas clínicas, fuera de los ensayos, para evitar el cierre prematuro en pacientes que podrían sobrevivir. 5
- El tiempo de enfriamiento es un aspecto de este estudio que es necesario comentar. Desde el punto de vista operativo, es extraordinariamente difícil lograr el enfriamiento hasta una temperatura objetivo en 3 horas, ya que los pacientes que acuden al departamento de urgencias deben ser estabilizados, enviados a un escáner de tomografía computarizada y, en este caso, luego al laboratorio de cateterismo cardíaco. Sabemos por muchos estudios en animales que el enfriamiento más temprano tiene un beneficio potencial mayor, 6 dado que no se implementó la hipotermia prehospitalaria en este ensayo, aún no está claro si una implementación incluso más temprana del enfriamiento pudo haber tenido algún beneficio.
- En cuanto al enfriamiento y el tiempo, también se desconoce la duración de la hipotermia. Si bien actualmente se está realizando un ensayo para responder esta pregunta (ICECAP), es probable que los resultados no estén disponibles hasta dentro de varios años. 7
Conclusiones del autor:
- En pacientes en coma después de un paro cardíaco extrahospitalario, la hipotermia dirigida no produjo una menor incidencia de muerte a los 6 meses que la normotermia dirigida.
Nuestra conclusión:
- Estamos de acuerdo con la conclusión del autor de que el enfriamiento no produjo mejores resultados. El control específico de la temperatura es una intervención costosa y que requiere muchos recursos y que conlleva muchos eventos adversos. El presente ensayo, además de la evidencia del ensayo TTM anterior, es el nivel más alto de evidencia que tenemos sobre este tema. A pesar de una población de pacientes diferente, el enfriamiento ha seguido mostrando más daños que beneficios. El papel del control específico de la temperatura en la atención posparo cardíaco está empezando a virar hacia una mayor vigilancia para evitar la fiebre en lugar de mantener a los pacientes a una temperatura específica. Además, se deben dedicar más esfuerzos y atención a la RCP por parte de los espectadores, la desfibrilación temprana y paquetes de atención posparo cardíaco bien diseñados en la UCI.
Conclusión clínica:
- El control específico de la temperatura aún puede tener un papel en la terapia posparo cardíaco como un enfoque súper agresivo para evitar la fiebre. Sin beneficio en la supervivencia y más daño con eventos adversos (es decir, parálisis adicionales y duración prolongada de la ventilación mecánica), el enfriamiento puede no tener un efecto tan significativo sobre la mejoría clínica como se pensaba originalmente. En lugar de hacer menos, este ensayo destaca la importancia de hacer MÁS para estos pacientes, como hipervigilancia para evitar la fiebre, entrenamiento de RCP por parte de los espectadores, desfibrilación inmediata, acceso a intervención coronaria percutánea, neuropronóstico temprano e imparcial y atención posparo cardíaco bien diseñada. paquetes en la UCI para mejorar los resultados.
REFERENCIAS:
- Bernard SA, et al. Tratamiento de supervivientes comatosos de paro cardíaco extrahospitalario con hipotermia inducida. N Inglés J Med. 21 de febrero de 2002; PMID: 11856794
- Grupo de Estudio de Hipotermia tras Parada Cardíaca. Hipotermia terapéutica leve para mejorar el resultado neurológico después de un paro cardíaco. N Inglés J Med. 2002 febrero PMID: 11856793
- Morrison LJ, et. Traducción de ensayos de control de temperatura dirigidos a la atención posterior a la detención. N Inglés J Med. 17 de junio de 2021. PMID: 34133865
- Dankiewicz J et al. Hipotermia versus normotermia después de un paro cardíaco extrahospitalario. NEJM 2021. PMID: 34133859
- Nielsen N, et al. Manejo de temperatura objetivo a 33°C versus 36°C después de un paro cardíaco. N Inglés J Med. Diciembre de 2013. PMID: 24237006
- Johnson Nueva Jersey, et al. Manejo de temperatura objetivo a 33 frente a 36 grados: un estudio de cohorte retrospectivo. Medicina de cuidados críticos. Marzo de 2020. PMID: 31809279
- Bray JE, et al. Cambio de la temperatura objetivo de 33°C a 36°C en el manejo del paro cardíaco extrahospitalario en la UCI: un estudio de antes y después. Resucitación. Abril de 2017 PMID: 28159575
- Escalas DC, et al. Mejora del pronóstico neurológico apropiado después de un paro cardíaco: un ensayo controlado aleatorio de grupos escalonados. Am J Respir Crit Care Med 2016; PMID: 27115286
- Olai H, et al. Metanálisis del control específico de la temperatura en modelos animales de paro cardíaco. Experiencia Médica en Cuidados Intensivos 2020; PMID: 31953652
- Puede encontrar más detalles sobre el ensayo ICECAP aquí
Para obtener más ideas sobre este tema, consulte:
- First10 en EM: El gran escalofrío sobre la hipotermia terapéutica
- PulmCrit: una historia de hipotermia por paro cardíaco, 2002-2021 (QEPD)
- La conclusión: TTM2
- El SGEM: SGEM#336 – No siempre puedes conseguir lo que quieres – Prueba TTM2
- Blog de St. Emlyn: La prueba TTM2. Normotermia o hipotermia posparo cardíaco
Publicación revisada por pares por: Salim Rezaie, MD (Twitter: @Srrezaie ) y Ananad Swaminathan, MD (@ EMSwami )
La publicación TTM2: hipotermia versus normotermia para paro cardíaco extrahospitalario apareció por primera vez en REBEL EM - Blog de medicina de emergencia .
