Estándares de cuidados en la Diabetes. Guía ADA 2023 (gratuita)
American Diabetes Association Standards of Medical Care in Diabetes ADA 2023 https://emssolutionsint.blogspot.com/2019/07/american-diabetes-association-standards.html
by DrRamonReyesMD
Nueva Guía 2019 sobre Diabetes (ADA)
La American Diabetes Association ha publicado su actualización anual: "Estándares de atención médica en la diabetes"
El documento, publicado en Diabetes Care, incluye todas las recomendaciones actuales de práctica clínica del grupo relacionadas con el tratamiento y la atención de la diabetes.
Fuente: Intramed.net
El campo de la atención a la diabetes está cambiando rápidamente a medida que continúan surgiendo nuevas investigaciones, tecnologías y tratamientos que pueden mejorar la salud y el bienestar de las personas con diabetes. Con actualizaciones anuales desde 1989, la Asociación Americana de Diabetes (ADA) ha sido durante mucho tiempo un líder en la producción de pautas que capturan el estado más actual del campo.
Con ese fin, los "Estándares de atención médica en la diabetes" (Estándares de atención) ahora incluyen una sección dedicada a la tecnología de la diabetes, que contiene material preexistente que anteriormente se encontraba en otras secciones que se ha consolidado, así como nuevas recomendaciones.
Aunque los niveles de evidencia para varias recomendaciones se han actualizado, estos cambios no se abordan a continuación, ya que las recomendaciones clínicas se han mantenido igual. Los cambios en el nivel de evidencia de, por ejemplo, E a C no se indican a continuación. Los Estándares de Atención 2019 contienen, además de muchos cambios menores que aclaran recomendaciones o reflejan nuevas pruebas, las siguientes revisiones más sustanciales.
Entre los cambios desde las recomendaciones del año pasado:
Para los pacientes con diabetes tipo 2 que requieren un medicamento inyectable, se prefiere un agonista del receptor del péptido 1 similar al glucagón en lugar de la insulina.
Para los pacientes con diabetes tipo 2 que no usan insulina, el autocontrol rutinario de la glucosa tiene un beneficio adicional limitado.
El riesgo de enfermedad aterosclerótica a diez años (ASCVD, por sus siglas en inglés) debe ser parte de la evaluación de riesgo general del paciente.
Se debe hacer hincapié en la ingesta de agua y se debe desalentar el consumo de bebidas endulzadas con azúcar y no edulcoradas.
Sección 1. Mejorar la atención y promover la salud en las poblaciones.
Se incluyó información adicional sobre los costos financieros de la diabetes para las personas y la sociedad.
Debido a que la telemedicina es un campo en crecimiento que puede aumentar el acceso a la atención para pacientes con diabetes, se agregó una discusión sobre su uso para facilitar la entrega remota de servicios relacionados con la salud e información clínica.
Sección 2. Clasificación y diagnóstico de la diabetes.
Sobre la base de los nuevos datos, los criterios para el diagnóstico de diabetes se cambiaron para incluir dos resultados de pruebas anormales de la misma muestra (es decir, glucosa en plasma en ayunas y A1C de la misma muestra).
Se identificaron condiciones adicionales que pueden afectar la precisión de la prueba A1C, incluido el período posparto.
CLASIFICACIÓN
La diabetes se puede clasificar en las siguientes categorías generales:
Diabetes tipo 1 (debido a la destrucción autoinmune de las células β, que generalmente conduce a una deficiencia absoluta de insulina).
Diabetes tipo 2 (debido a la pérdida progresiva de la secreción de insulina de las células β con frecuencia en el fondo de la resistencia a la insulina).
Diabetes mellitus gestacional (GDM, por sus siglas en inglés) diabetes diagnosticada en el segundo o tercer trimestre del embarazo que no fue claramente evidente en la diabetes antes de la gestación.
Tipos específicos de diabetes debido a otras causas, por ejemplo, síndromes de diabetes monogénica (como diabetes neonatal y diabetes de inicio en la madurez [MODY]), enfermedades del páncreas exocrino (como fibrosis quística y pancreatitis) y diabetes inducida por sustancias químicas (como con el uso de glucocorticoides, en el tratamiento del VIH / SIDA o después de un trasplante de órganos).
Sección 3. Prevención o retraso de la diabetes tipo 2
La sección de nutrición se actualizó para resaltar la importancia de la pérdida de peso para las personas con alto riesgo de desarrollar diabetes tipo 2 que tienen sobrepeso u obesidad.
Debido a que fumar puede aumentar el riesgo de diabetes tipo 2, se agregó una sección sobre el uso y el abandono del tabaco.
Nutrición
La terapia de pérdida de peso conductual estructurada, que incluye un plan de comidas reducido en calorías y actividad física, es de suma importancia para las personas con alto riesgo de desarrollar diabetes tipo 2 que tienen sobrepeso u obesidad.
Debido a que la pérdida de peso mediante cambios en el estilo de vida solo puede ser difícil de mantener a largo plazo, las personas que reciben tratamiento con la terapia para perder peso deben tener acceso a apoyo continuo y opciones terapéuticas adicionales (como la farmacoterapia) si es necesario.
Según los ensayos de intervención, los patrones de alimentación que pueden ser útiles para las personas con prediabetes incluyen un plan de alimentación mediterráneo y un plan de alimentación bajo en calorías y bajo en grasa.
Se necesita investigación adicional sobre si un plan de alimentación bajo en carbohidratos es beneficioso para las personas con prediabetes.
Además, la evidencia sugiere que la calidad general de los alimentos consumidos (según lo medido por el Índice de alimentación saludable alternativa), con un énfasis en los granos integrales, legumbres, nueces, frutas y verduras, y un mínimo de alimentos procesados ??y refinados, también es importante.
Si bien deben fomentarse los patrones de alimentación saludables y bajos en calorías en general, también existe cierta evidencia de que determinados componentes de la dieta afectan el riesgo de diabetes en estudios observacionales.
Un mayor consumo de frutos secos, bayas, yogur, café y té se asocia con un riesgo reducido de diabetes. Por el contrario, las carnes rojas y las bebidas azucaradas se asocian con un mayor riesgo de diabetes tipo 2.
Sección 4. Evaluación médica integral y evaluación de comorbilidades.
Sobre la base de un nuevo informe de consenso sobre la diabetes y el lenguaje, se agregó un nuevo texto para guiar el uso del lenguaje por parte de los profesionales de la salud para comunicar sobre la diabetes a personas con diabetes y audiencias profesionales en un estilo informativo, de empoderamiento y educativo.
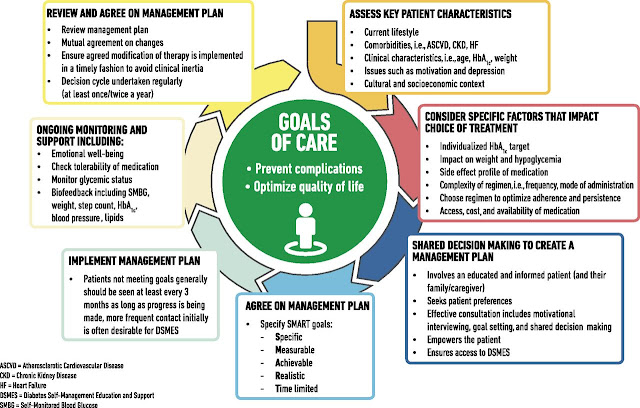
Se agregó una nueva figura del informe de consenso de la Asociación Europea para el Estudio de la Diabetes (EASD, por sus siglas en inglés) sobre el ciclo de decisión de la atención de la diabetes para enfatizar la necesidad de una evaluación continua y una toma de decisiones compartida para alcanzar los objetivos de la atención de salud y evitar la inercia clínica.
Se agregó una nueva recomendación para destacar explícitamente la importancia del equipo de atención de la diabetes y para enumerar a los profesionales que conforman el equipo.
Se agregó una nueva tabla con los factores que aumentan el riesgo de hipoglucemia asociada al tratamiento.
Factores que aumentan el riesgo de hipoglucemia asociada al tratamiento
• Uso de insulina o secretagogos de insulina (sulfonilureas, meglitinidas).
• Deterioro de la función renal o hepática.
• Mayor duración de la diabetes.
• Fragilidad y edad avanzada.
• Deterioro cognitivo.
• Respuesta contrarreguladora deteriorada, desconocimiento de la hipoglucemia.
• Discapacidad física o intelectual que puede afectar la respuesta de comportamiento a la hipoglucemia.
• Uso de alcohol.
• Polifarmacia (especialmente inhibidores de la ECA, bloqueadores de los receptores de angiotensina, bloqueadores β no selectivos).
Se agregó una recomendación para incluir el riesgo de enfermedad cardiovascular aterosclerótica (ASCVD) de 10 años como parte de la evaluación general de riesgo.
La sección sobre la enfermedad del hígado graso se revisó para incluir un texto actualizado y una nueva recomendación sobre cuándo realizar una prueba para detectar una enfermedad hepática.
Inmunizaciones
Recomendaciones
Proporcionar las vacunas recomendadas rutinariamente para niños y adultos con diabetes por edad.
Se recomienda la vacunación anual contra la influenza a todas las personas ≥6 meses de edad, especialmente a las personas con diabetes.
Se recomienda la vacunación contra la enfermedad neumocócica, incluida la neumonía neumocócica, con la vacuna conjugada neumocócica de 13 valencias (PCV13) para niños antes de los 2 años. Las personas con diabetes de 2 a 64 años de edad también deben recibir la vacuna polisacárida neumocócica 23 valente (PPSV23). A la edad ≥65 años, independientemente de la historia de vacunación, es necesaria una vacunación adicional con PPSV23.
Administre una serie de 2 o 3 dosis de vacuna contra la hepatitis B, dependiendo de la vacuna, para adultos no vacunados con diabetes de 18 a 59 años.
Considere administrar series de 3 dosis de vacuna contra la hepatitis B a adultos no vacunados con diabetes de edades ≥60 años.
Los niños y adultos con diabetes deben recibir las vacunas de acuerdo con las recomendaciones apropiadas para su edad.
Las personas con diabetes tienen un mayor riesgo de infección por hepatitis B y son más propensas a desarrollar complicaciones a causa de la influenza y la enfermedad neumocócica. El Comité Asesor sobre Prácticas de Inmunización (ACIP) del Centro para el Control y la Prevención de Enfermedades (CDC) recomienda la vacunación contra la influenza, el neumococo y la hepatitis B específicamente para las personas con diabetes.
Las vacunas contra el tétanos, la difteria, la tos ferina, el sarampión, las paperas y la rubéola, el virus del papiloma humano y el herpes también son importantes para los adultos con diabetes, como lo son para la población general.
Carbohidratos
Los estudios que examinan la cantidad ideal de ingesta de carbohidratos para las personas con diabetes no son concluyentes, aunque controlar la ingesta de carbohidratos y considerar la respuesta de la glucosa en sangre a los carbohidratos de la dieta es clave para mejorar el control de la glucosa posprandial.
La bibliografía sobre el índice glucémico y la carga glucémica en individuos con diabetes es compleja, ya que a menudo arroja resultados mixtos, aunque en algunos estudios, la reducción de la carga glucémica de los carbohidratos consumidos ha demostrado reducciones de A1C de 0,2% a 0,5% (84,85).
Los estudios de más de 12 semanas no informan una influencia significativa del índice glucémico o la carga glucémica, independientemente de la pérdida de peso en A1C; sin embargo, se han informado resultados mixtos para los niveles de glucosa en ayunas y los niveles de insulina endógena.
Para las personas con diabetes tipo 2 o prediabetes, los planes de alimentación bajos en carbohidratos muestran un potencial para mejorar la glucemia y los resultados de los lípidos hasta por 1 año.
Parte del desafío en la interpretación de la investigación con bajo contenido de carbohidratos se debe a la amplia gama de definiciones para un plan de alimentación bajo en carbohidratos. Dado que los estudios de investigación sobre planes de alimentación bajos en carbohidratos generalmente indican desafíos con la sostenibilidad a largo plazo, es importante volver a evaluar e individualizar la orientación del plan de comidas regularmente para aquellos interesados ??en este enfoque.
Los proveedores deben mantener una supervisión médica constante y reconocer que ciertos grupos no son apropiados para los planes de alimentación bajos en carbohidratos, incluidas las mujeres embarazadas o en período de lactancia, los niños y las personas que tienen una enfermedad renal o una conducta alimentaria desordenada, y estos planes deben usarse con precaución para aquellos que toman inhibidores de SGLT2 debido al riesgo potencial de cetoacidosis. Hay una investigación inadecuada sobre los patrones dietéticos para la diabetes tipo 1 para respaldar un plan de alimentación sobre otro en este momento.
La mayoría de las personas con diabetes reportan una ingesta moderada de carbohidratos (44 a 46% de las calorías totales). Los esfuerzos para modificar los patrones de alimentación habituales a menudo no tienen éxito a largo plazo; Las personas generalmente regresan a su distribución habitual de macronutrientes.
Por lo tanto, el enfoque recomendado es individualizar los planes de comidas para alcanzar los objetivos calóricos con una distribución de macronutrientes que sea más coherente con la ingesta habitual del individuo para aumentar la probabilidad de mantenimiento a largo plazo.
Al igual que para todas las personas en los países desarrollados, se recomienda que tanto los niños como los adultos con diabetes minimicen la ingesta de carbohidratos refinados y azúcares agregados y, en su lugar, se centren en los carbohidratos de verduras, legumbres, frutas, lácteos (leche y yogur) y granos integrales.
Se desaconseja encarecidamente el consumo de bebidas azucaradas (incluidos los jugos de frutas) y productos alimenticios procesados ??"bajos en grasa" o "sin grasa" con altas cantidades de granos refinados y azúcares añadidos.
A las personas con diabetes tipo 1 o tipo 2 que reciben insulina a la hora de la comida se les debe ofrecer educación intensiva y continua sobre la necesidad de combinar la administración de insulina con la ingesta de carbohidratos.
Para las personas cuyo horario de comidas o consumo de carbohidratos es variable, es importante el asesoramiento regular para ayudarles a comprender la compleja relación entre la ingesta de carbohidratos y las necesidades de insulina.
Además, la educación sobre el uso de las proporciones de insulina a carbohidratos para la planificación de las comidas puede ayudarles a modificar efectivamente la dosis de insulina de una comida a otra y mejorar el control glucémico.
Las personas que consumen comidas que contienen más proteínas y grasas de lo normal también deben realizar ajustes de la dosis de insulina a la hora de la comida para compensar el retraso de las excursiones glucémicas posprandiales. Para las personas con un horario fijo diario de insulina, la planificación de las comidas debe enfatizar un patrón de consumo de carbohidratos relativamente fijo con respecto al tiempo y la cantidad.
Sección 5. Gestión de estilo de vida
La evidencia continúa sugiriendo que no existe un porcentaje ideal de calorías provenientes de carbohidratos, proteínas y grasas para todas las personas con diabetes.
Por lo tanto, se agregó más discusión sobre la importancia de la distribución de macronutrientes basada en una evaluación individualizada de los patrones actuales de alimentación, las preferencias y los objetivos metabólicos.
Se agregaron consideraciones adicionales a las secciones de patrones de alimentación, distribución de macronutrientes y planificación de comidas para identificar mejor a los candidatos para los planes de comidas, específicamente para los patrones de alimentación bajos en carbohidratos y las personas embarazadas o en período de lactancia, que tienen o corren el riesgo de comer de forma desordenada, que tienen enfermedad renal y están tomando inhibidores del cotransportador de sodio-glucosa 2.
No existe un patrón de alimentación único para personas con diabetes, y la planificación de las comidas debe ser individualizada.
Se modificó una recomendación para alentar a las personas con diabetes a que disminuyan el consumo de bebidas endulzadas con azúcar y sin azúcar, y utilicen otras alternativas, con énfasis en la ingesta de agua.
La recomendación de consumo de sodio se modificó para eliminar la restricción adicional que estaba potencialmente indicada para las personas con diabetes e hipertensión.
Se agregó una discusión adicional a la sección de actividad física para incluir el beneficio de una variedad de actividades físicas de tiempo libre y ejercicios de flexibilidad y equilibrio.
La discusión sobre los cigarrillos electrónicos se amplió para incluir más sobre la percepción pública y cómo su uso para ayudar a dejar de fumar no fue más efectivo que la "atención habitual".
Objetivos de la terapia nutricional para adultos con diabetes
Para promover y respaldar patrones de alimentación saludables, enfatizando una variedad de alimentos densos en nutrientes en porciones adecuadas, para mejorar la salud general y:
Alcanzar y mantener las metas de peso corporal.
Alcanzar objetivos glucémicos, de presión arterial y de lípidos individualizados
Retrasar o prevenir las complicaciones de la diabetes.
Para abordar las necesidades de nutrición individuales basadas en las preferencias personales y culturales, el conocimiento y la aritmética de la salud, el acceso a alimentos saludables, la disposición y la capacidad para realizar cambios de comportamiento y las barreras al cambio.
Para mantener el placer de comer, proporcionando mensajes imparciales sobre la elección de alimentos.
Proporcionar a una persona con diabetes las herramientas prácticas para desarrollar patrones de alimentación saludables en lugar de centrarse en macronutrientes, micronutrientes o alimentos individuales.
Sección 6. Objetivos glucémicos
Esta sección comienza ahora con una discusión de las pruebas A1C para resaltar la centralidad de las pruebas A1C en el manejo de la glucemia.
Para enfatizar que los riesgos y beneficios de los objetivos glucémicos pueden cambiar a medida que la diabetes avanza y los pacientes envejecen, se agregó una recomendación para reevaluar los objetivos glucémicos a lo largo del tiempo.
La sección se modificó para alinearse con las actualizaciones de los estándares de vida realizadas en abril de 2018 con respecto a la definición de consenso de hipoglucemia.
Recomendaciones
Realice la prueba A1C al menos dos veces al año en pacientes que cumplen los objetivos del tratamiento (y que tienen un control glucémico estable).
Realice la prueba A1C trimestralmente en pacientes cuya terapia haya cambiado o que no cumplan con los objetivos glucémicos.
Las pruebas en el punto de atención para A1C brindan la oportunidad de cambios de tratamiento más oportunos.
Objetivos de Hb A1C
Recomendaciones
Un objetivo A1C razonable para muchos adultos no embarazados es <7 mmol="" mol="" span="">7>
Los proveedores podrían sugerir razonablemente objetivos A1C más estrictos (como <6 .5="" 2="" a="" adversos="" an="" apropiados="" aquellos="" cardiovascular="" con="" corta="" de="" decir="" del="" diabetes="" duraci="" efectos="" enfermedad="" es="" estilo="" esto="" hipoglucemia="" incluir="" individuales="" larga="" lograr="" los="" metformina="" mmol="" mol="" n="" o="" otros="" pacientes="" para="" podr="" polifarmacia="" puede="" se="" seleccionados="" si="" significativa.="" significativa="" sin="" solo="" span="" til="" tipo="" tratada="" tratamiento="" u="" vida="">6>
Los objetivos A1C menos estrictos (como <8 a="" adecuado="" agentes="" antecedentes="" apropiados="" autocontrol="" avanzadas="" cil="" com="" complicaciones="" con="" condiciones="" control="" de="" diabetes="" dif="" dosis="" duraci="" educaci="" efectivas="" el="" en="" es="" esperanza="" extensas="" glucosa="" hipoglucemia="" incluida="" insulina.="" la="" larga="" las="" limitada="" lograr="" ltiples="" m="" macrovasculares="" microvasculares="" mmol="" mol="" n="" o="" objetivo="" pacientes="" para="" pesar="" pueden="" quienes="" rbidas="" reductores="" ser="" severa="" span="" vida="" y="">8>
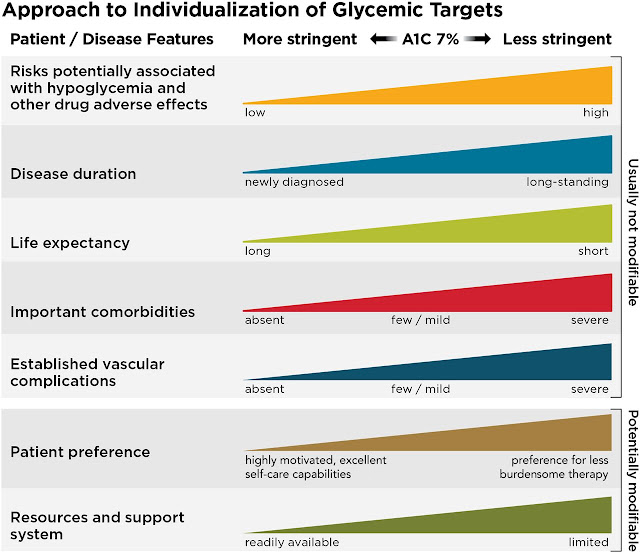
Se muestran los factores del paciente y de la enfermedad utilizados para determinar los objetivos óptimos de A1C. Las características y problemas a la izquierda justifican esfuerzos más estrictos para reducir la A1C; los de la derecha sugieren esfuerzos menos estrictos. A1C 7% = 53 mmol / mol. Adaptado con permiso de Inzucchi et al.
Sección 7. Tecnología de la diabetes.
Esta nueva sección incluye nuevas recomendaciones, el autocontrol de la sección de glucosa en sangre que antes se incluía en la Sección 6 “Objetivos glucémicos” y una descripción de los dispositivos de administración de insulina (jeringas, bolígrafos y bombas de insulina), medidores de glucosa en sangre, monitores de glucosa continua ( En tiempo real y escaneado intermitentemente ["flash"]), y dispositivos automatizados de administración de insulina.
La recomendación de usar el autocontrol de la glucosa en sangre en personas que no usan insulina se cambió para reconocer que el monitoreo de glucosa de rutina tiene un beneficio clínico adicional limitado en esta población.
Sección 8. Manejo de la obesidad para el tratamiento de la diabetes tipo 2
Se modificó una recomendación para reconocer los beneficios del seguimiento del peso, la actividad, etc., en el contexto de lograr y mantener un peso saludable.
Se agregó una breve sección sobre dispositivos médicos para perder peso, que actualmente no se recomiendan debido a los datos limitados en personas con diabetes.
Las recomendaciones para la cirugía metabólica se modificaron para alinearse con las directrices recientes, citando la importancia de considerar las comorbilidades más allá de la diabetes al considerar la conveniencia de la cirugía metabólica para un paciente determinado.
Sección 9. Enfoques farmacológicos para el tratamiento glucémico
La sección sobre el tratamiento farmacológico de la diabetes tipo 2 se modificó significativamente para alinearse, según la actualización de los estándares de vida en octubre de 2018, con el informe de consenso de ADA-EASD sobre este tema, resumido en las nuevas.
Esto incluye la consideración de factores clave del paciente:
a) Comorbilidades importantes, como ASCVD, enfermedad renal crónica e insuficiencia cardíaca
b) Riesgo de hipoglucemia
c) Efectos sobre el peso corporal
d) Efectos secundarios
e) Costos
f) Preferencias del paciente .
Para alinearse con el informe de consenso ADA-EASD, se revisó el enfoque de la terapia con medicamentos inyectables.
| Una recomendación de que, para la mayoría de los pacientes que necesitan la mayor eficacia de un medicamento inyectable, un agonista del receptor del péptido 1 similar al glucagón debería ser la primera opción, antes de la insulina. |
Se agregó una nueva sección sobre la técnica de inyección de insulina, enfatizando la importancia de la técnica para la dosificación adecuada de insulina y evitar complicaciones (lipodistrofia, etc.).
La sección sobre tratamientos farmacológicos sin insulina para la diabetes tipo 1 se abrevió, ya que generalmente no se recomiendan.
Terapia inicial (Metformina)La metformina debe iniciarse en el momento en que se diagnostica la diabetes tipo 2 a menos que haya contraindicaciones.Para la mayoría de los pacientes, esto será monoterapia en combinación con modificaciones de estilo de vida. La metformina es eficaz y segura, es barata y puede reducir el riesgo de eventos cardiovasculares y la muerte. La metformina está disponible en forma de liberación inmediata para dosis dos veces al día o como una forma de liberación prolongada que se puede administrar una vez al día. En comparación con las sulfonilureas, la metformina como tratamiento de primera línea tiene efectos beneficiosos sobre la A1C, el peso y la mortalidad cardiovascular. Hay pocos datos sistemáticos disponibles para otros agentes orales como tratamiento inicial de la diabetes tipo 2. Los principales efectos secundarios de la metformina son la intolerancia gastrointestinal debido a la hinchazón, las molestias abdominales y la diarrea. El fármaco se elimina por filtración renal y los niveles circulantes muy altos (por ejemplo, como resultado de una sobredosis o insuficiencia renal aguda) se han asociado con acidosis láctica. Sin embargo, ahora se sabe que la aparición de esta complicación es muy rara, y la metformina puede usarse de manera segura en pacientes con tasas de filtración glomerular estimadas reducidas (eGFR); la FDA ha revisado la etiqueta de metformina para reflejar su seguridad en pacientes con eGFR ≥30 ml / min / 1.73 m2. Un ensayo aleatorizado reciente confirmó las observaciones previas de que el uso de metformina está asociado con la deficiencia de vitamina B12 y el empeoramiento de los síntomas de la neuropatía. Esto es compatible con un informe reciente del Estudio de Resultados del Programa de Prevención de la Diabetes (DPPOS) que sugiere pruebas periódicas de vitamina B12. En pacientes con contraindicaciones o intolerancia a la metformina, la terapia inicial debe basarse en factores del paciente; considere una droga de otra clase. Cuando A1C es ≥1.5% (12.5 mmol / mol) por encima del objetivo glucémico muchos pacientes requerirán una terapia de combinación dual para alcanzar su nivel A1C objetivo. Insulina La insulina tiene la ventaja de ser eficaz cuando otros agentes no lo son y debe considerarse como parte de cualquier régimen de combinación cuando la hiperglucemia es grave, especialmente si están presentes las características catabólicas (pérdida de peso, hipertrigliceridemia, cetosis). Considere iniciar el tratamiento con insulina cuando la glucosa en sangre sea ≥300 mg / dL (16.7 mmol / L) o A1C sea ≥10% (86 mmol / mol) o si el paciente tiene síntomas de hiperglucemia (es decir, poliuria o polidipsia), incluso en el momento del diagnóstico. o temprano en el curso del tratamiento. A medida que se resuelve la toxicidad de la glucosa, a menudo es posible simplificar el régimen y / o cambiar a agentes orales. |
Sección 10. Enfermedades cardiovasculares y gestión de riesgos.
Por primera vez, esta sección está avalada por el American College of Cardiology. Se agregó texto adicional para reconocer la insuficiencia cardíaca como un tipo importante de enfermedad cardiovascular en personas con diabetes para tener en cuenta al determinar la atención óptima de la diabetes.
Las recomendaciones de presión arterial se modificaron para enfatizar la importancia de la individualización de los objetivos en función del riesgo cardiovascular.
Se incluyó una discusión sobre el uso apropiado de la calculadora de riesgo ASCVD, y se modificaron las recomendaciones para incluir la evaluación del riesgo ASCVD a 10 años como parte de la evaluación general del riesgo y para determinar los enfoques de tratamiento óptimo.
La recomendación y el texto sobre el uso de la aspirina en la prevención primaria se actualizaron con nuevos datos.
Para la alineación con el informe de consenso ADA-EASD, se agregaron dos recomendaciones para el uso de medicamentos que han demostrado un beneficio cardiovascular en personas con ASCVD, con y sin insuficiencia cardíaca.
Sección 11. Complicaciones microvasculares y cuidado de los pies.
Para alinearse con el informe de consenso de ADA-EASD, se agregó una recomendación para las personas con diabetes tipo 2 y enfermedad renal crónica para considerar agentes con beneficios comprobados con respecto a los resultados renales.
La recomendación sobre el uso de la telemedicina en el cribado de la retina se modificó para reconocer la utilidad de este enfoque, siempre que se realicen las referencias adecuadas para un examen ocular completo.
La gabapentina se agregó a la lista de agentes a ser considerados para el tratamiento del dolor neuropático en personas con diabetes en base a los datos sobre la eficacia y el potencial de ahorro de costos.
La sección de gastroparesia incluye una discusión de algunas modalidades de tratamiento adicionales.
La recomendación para los pacientes con diabetes de que se inspeccionen sus pies en cada visita se modificó para incluir solo a aquellos con alto riesgo de ulceración. Los exámenes anuales siguen siendo recomendados para todos.
Sección 12. Adultos mayores
Se agregó una nueva sección y una recomendación sobre el manejo del estilo de vida para abordar las necesidades y consideraciones únicas de la actividad física y nutricional para adultos mayores.
En la discusión sobre la terapia farmacológica, se introdujo la desintensificación de los regímenes de insulina para ayudar a simplificar el régimen de insulina para que coincida con las capacidades de autocontrol del individuo.
Se agregó una nueva figura que proporciona un camino para la simplificación. También se agregó una nueva tabla para ayudar a los proveedores de servicios a considerar la simplificación del régimen de medicamentos y la desinsensificación / deprescripción en adultos mayores con diabetes.
Sección 13. Niños y adolescentes
Se agregó un lenguaje introductorio al comienzo de esta sección para recordar al lector que la epidemiología, la fisiopatología, las consideraciones de desarrollo y la respuesta al tratamiento en la diabetes de inicio pediátrico son diferentes de la diabetes adulta, y que también existen diferencias en la atención recomendada para niños y adolescentes. con el tipo 1 en contraposición a la diabetes tipo 2.
Se agregó una recomendación para enfatizar la necesidad de realizar pruebas de detección de trastornos de la alimentación en jóvenes con diabetes tipo 1 a partir de los 10 a 12 años de edad.
Sobre la base de nuevas pruebas, se agregó una recomendación que desalienta el uso de cigarrillos electrónicos en los jóvenes.
La discusión sobre la diabetes tipo 2 en niños y adolescentes se amplió significativamente, con nuevas recomendaciones en varias áreas, que incluyen exámenes de detección y diagnóstico, manejo del estilo de vida, manejo farmacológico y transición de la atención a proveedores adultos.
Se agregaron nuevas secciones y / o recomendaciones para la diabetes tipo 2 en niños y adolescentes para objetivos glucémicos, cirugía metabólica, nefropatía, neuropatía, retinopatía, hígado graso no alcohólico, apnea obstructiva del sueño, síndrome de ovario poliquístico, enfermedad cardiovascular, dislipemia, pruebas de función cardíaca , y factores psicosociales.
Sección 14. Manejo de la diabetes en el embarazo
A las mujeres con diabetes preexistente ahora se les recomienda que su atención sea administrada en una clínica multidisciplinaria para mejorar la diabetes y los resultados del embarazo.
| Se ha puesto mayor énfasis en el uso de la insulina como el medicamento preferido para tratar la hiperglucemia en la diabetes mellitus gestacional, ya que no atraviesa la placenta en una medida mensurable y la forma en que lametformina y la gliburida no deben utilizarse como agentes de primera línea, ya que ambos se cruzan la placenta y llegan al feto. |
Sección 15. Atención de la diabetes en el hospital
Debido a su capacidad para mejorar las tasas de reingreso hospitalario y el costo de la atención, se agregó una nueva recomendación para que los proveedores consideren la posibilidad de consultar a un equipo especializado en el manejo de la diabetes o la diabetes cuando sea posible al atender a pacientes hospitalizados con diabetes.
Sección 16. Defensa de la diabetes
Se agregó a esta sección la declaración de ADA "Grupo de trabajo sobre acceso y asequibilidad a la insulina: conclusiones y recomendaciones". Publicada en 2018, esta declaración recopiló información pública y convocó una serie de reuniones con las partes interesadas a lo largo de la cadena de suministro de insulina para conocer cómo cada entidad afecta el costo de la insulina para el consumidor, un tema importante para la ADA y las personas que viven con diabetes.
Guia anterior 2018
La Asociación Americana de Diabetes o American Diabetes Association (ADA) publica a primeros de diciembre el documento sobre el cuidado de la diabetes , y se adelanta casi un mes a lo que nos tenía acostumbrados años atrás
Los " Standards of Medical Care in Diabetes" de la ADA están destinados a proporcionar instrumentos clínicos a médicos, pacientes, investigadores y otras personas interesadas en el cuidado de la diabetes. Se exponen los objetivos generales del tratamiento y utilidades para evaluar la calidad de la atención de las persones con diabetes. Según sus autores estas recomendaciones, deben aplicarse en el contexto de una atención clínica individualitzada ajusándose a las comorbilidades y otros factores de cada paciente.
Hay que recordar que los SMC se refieren al manejo de la diabetes mellitus (DM) en general y que por tanto incluye tanto a la DM tipo 1 (DM1) como a la DM tipo 2 (DM2), y otros tipos de DM, sean genéticas (Maturity-Onset Diabetes of the Young -MODY) o secundarias, y que sus recomendaciones se realizan en forma de nivel de evidencia (A, B, C, o E). Este sistema con el que avalar las recomendaciones ha ido mejorando en la calidad y la cantidad de la evidencia desde el 2002, de tal modo que en el 2014 la mayoría de las recomendaciones se encontraban entre el A o el B de evidencia. El nivel de evidencia E, o de expertos, se considera una categoría separada pues no existe evidencia en forma de ECA que lo respalde.
Como es conocido las recomendaciones se refieren fundamentalmente al diagnóstico, cribado, y al tratamiento del paciente con DM, a nivel individual, para el profesional sanitario; sin embargo, la incorporación de criterios de coste-efectividad han permitido extenderlas a los gestores de políticas sanitarias…
En este sentido, y tomando como referencia el post del año anterior (2017), cabe destacar según nuestro punto de vista, como principal y novedoso para el médico del primer nivel según las secciones referenciadas en el documento:
Sección 2 (pág S13). Clasificación y diagnóstico de la DM (ver post SMC 2017)
La clasificación, el diagnóstico de la DM, la prediabetes (categorías que aumentan el riesgo de DM), la DM MODY, y los criterios de la diabetes gestacional no ha variado y puede consultarse en el post del año pasado.
En este se subraya la importancia del cribado, el diagnóstico y el control de la DM mediante la utilización de la HbA1c, dando cuenta de sus limitaciones en aquellos pacientes con variantes de la hemoglobina tales como la anemia drepanocítica, sickelimia (sickle-cell anemia, en inglés) (en nuestro caso serían interesante por su prevalencia, extenderlo a las betatalasemias), y a otras condiciones que afectan al recambio de los hematíes. Otro tema es el de la HbA1c según las diferencias étnicas que muestran distintos niveles de glucemia.
Otro punto sobre el que se insiste es el del cribado de la prediabetes y de la DM2 en los niños y los adolescentes que presentan sobrepeso y que presentan un factor de riesgo añadido, habida cuenta que estos tienen una mayor velocidad en el deterioro de la función betapancreática (tabla 2,5).
Se clarifica el tema del cribado, no recomendando el cribado comunitario en general pero sí en situaciones específicas en el que un sistema de referencia de positividad de las pruebas debiera establecerse.
Sección 3 (pág S28). Evaluación médica y valoración de las comorbilidades (ver post SMC 2017)
Se reorganiza y se incorpora información en una tabla muy completa y visual que describe los distintos componentes de la evaluación médica del paciente con DM (Tabla 3,1) tanto de la visita inicial como en las de seguimiento (se recomienda vivamente su consulta).
Se plantea la importancia de la elección del lenguaje a la hora de la comunicación centrada en el paciente.
Han actualizado y clarificado la sección de inmunizaciones según las recomendaciones del Centers for Disease Control and Prevention. En este se hace especial mención a la vacuna antihepatitis B (tres dosis) (C), antigripal (anual desde los 6 meses de edad) (C) y la antineumocócica (C). En éste caso, se realizará mediante la vacuna conjugada 13 valente (PCV13) en niños menores de dos años. Entre 2 y 64 años además se añadirá la vacuna de polisacáridos 23 valente (PPSV23). Y en mayores de 65 años, independiente de la historia vacunal, se valorará si es necesario introducir la PPSV23
Se añade la recomendación de solicitar la testosterona sérica en los varones con DM con signos de hipogonadismo.
Sección 4 (pág S38). Modificación de los estilos de vida. (ver post SMC 2017)
En la modificación de los estilos de vida se incluye la intervención a nivel individual y grupal, así como la difusión de plataformas tecnológicas que difundan métodos de apoyo con los que se valores la efectividad del autocontrol en el paciente con DM.
Se añade una explicación adicional en la sección de nutrición con la que clarificar las recomendaciones de la ADA sobre el hecho de que no existe un ideal en la distribución de los macronutrientes y por tanto se deben individualizar en la ingesta; en este sentido añaden una especial mención a las dietas bajas en hidratos de carbono en las personas con DM.
Sección 5 (pág S51). Prevención y retraso del diagnóstico de la DM2.
Como en otros años se aconseja una determinación anual del riesgo en los pacientes con prediabetes con el fin de detectar el desarrollo de la DM (E). Siguiendo los cambios en los estilos de vida propuestos por el Diabetes Prevention Program se aconseja alcanza y mantener una pérdida ponderal de 7%, incrementar la actividad física moderada al menos 150 min/semana (A).
Se introducen las herramientas basadas en la tecnología (redes sociales, aplicaciones internet) como una ayuda a la hora de apoyar en los cambios en los estilos de vida y prevenir la DM (B)
Se refuerza la recomendación de la utilización de la metformina (MET) en la prevención de la DM2 en los pacientes con prediabetes tras los datos provenientes del Diabetes Prevention Program, especialmente en aquellos con un índice de masa corporal ≥ 35 kg/m2, una edad menor de 60 años y en mujeres con antecedentes de DM gestacional. (A). Se advierte que la MET puede a largo plazo producir déficit de vitamina B12, por lo que se debe controlar y/o suplementar el déficit para evitar la anemia y la neuropatía periférica (B)
Sección 6 (pág S55). Objetivos glucémicos.
También los SMC apuntan en la generalización en los sistemas de monitorización continua de la glucosa (MCG) sobre todo en todos los adultos mayores de 25 años con DM1, e incluso por encima de 18 años, que no alcancen los objetivos glucémicos, aunque no lo extienden todavía a la población pediátrica. Se dan recomendaciones sobre los nuevos dispositivos de determinación intermitente tipo “flash” FreeStyle Libre, Dexcom G5… que recientemente se han aprobado en USA, aunque precisan una reconfirmación por autoanálisis glucémico a la hora de tomar decisiones.
La HbA1c debe realizarse al menos dos veces al año si se han conseguido objetivos glucémicos estables (E ). Cada tres meses si la medicación ha cambiado o no se alcanzan los objetivos (E).
Se plantean las limitaciones de la HbA1c, ya comentadas en la sección 2. La tabla 6.1 muestra las equivalencias entre la HbA1c y la glucemia media.
Los objetivos glucémicos preprandiales se mantienen en 80-130 mg/dl (4,4-7,2 mmol/l) y postprandiales inferiores a 180 mg/dl (10,0 mmol/l).
Los objetivos metabólicos se fijan según las características del paciente, inferior a 7% (53 mmol/mol) (A) en la mayoría de pacientes con DM, más estricto, inferior a 6,5% [48 mmol/mol] en individuos seleccionados sin riesgo de hipoglucemia (C). Y menos estricto, hasta el 8% [64mmol/mol] en historia de hipoglucemias graves, esperanza de vida reducida, complicaciones micro o macrovasculares avanzadas…(B)
Renombra algún concepto de la clasificación de la hipoglucemia, así el nivel 1 de hipoglucemia ≤ 70 mg/dl (3,9 mmol/l), se cambia a “valor de alerta de hipoglucemia” (“hypoglycemia alert value”) lo que hasta el momento se denominaba como valor de “alerta glucémico” (“glucose alert value”).
La definición de hipoglucemia grave o clínicamente significativa sería cuando la glucemia es inferior a 54 mg/dl (3,0 mmol/l).
Sección 7 (pág S65). Manejo y tratamiento de la obesidad en el paciente con DM2. (ver post SMC 2017)
Se provee más información en la tabla de la medicación sobre el coste del tratamiento de la obesidad (Tabla 7,2), actualizada según los costes del National Average Drug Acquisition Cost (NADAC).
Sección 8 (pág S73). Tratamiento farmacológico de la glucemia (ver post SMC 2017)
Pocos cambios a lo ya conocido. La MET si no está contraindicada y no presenta intolerancia es la primera opción en el tratamiento (A), pero como hemos adelantado en la sección 5, aumenta el riesgo de déficit de vitamina B12, lo que exige un control periódico y suplementación si es necesario (B). La insulinoterapia sería la primera opción (sola o en asociación) en pacientes recién diagnosticados sintomáticos y /o una HbA1c ≥ 10% (86 mmol/mol) o glucemias ≥ 300mg/dL (16,7mmol/L) (E). Considerar una terapia dual en pacientes recién diagnosticados cuya HbA1c es ≥ 9% (75 mmol/mol). (E).
El enfoque en una terapia “centrada en el paciente” hace que se deban elegir los fármacos antidiabéticos según su eficacia, riesgo de hipoglucemia, antecedentes de enfermedad cardiovascular (CV) arteriosclerótica (ECVA), influencia en el peso, efectos a nivel renal, via de administración, efectos secundarios, el coste y las preferencias del pacientes (E)
Tal vez, lo que ha tenido más impacto, que ya fue adelantado el año anterior, fueron las conclusiones de los grandes estudios de no inferioridad cardiovascular (ENICV) a partir de los cuales se planteó la recomendación de utilizar aquellos fármacos antidiabéticos con mayor impacto en la prevención cardiovascular (CV); sean los agonistas de los glucagonlike peptido 1 (GLP-1) como el liraglutide; y en la reducción de la mortalidad, como los inhibidores de los cotransportadores-2 de la bomba de sodio-glucosa (SGLT2) como la empagliflozina en pacientes con DM2 con ECVA previa en los que no se consiguen los objetivos glucémicos con la modificación de los estilos de vida y la MET.
En ese sentido se ha introducido una tabla con los más recientes estudios a nivel CV y al pie de éste se introducen las recomendaciones al respecto. (Pág S97, Tabla 9,4 así como la pág S76, Figura 8,1).
Otras consideraciones sobre las que se pone el acento se plasman en una figura en la que se resumen todos los fármacos antidiabéticos y aquellos factores específicos del paciente que pueden afectar a la DM, apuntando aspectos relevantes en el riesgo de las hipoglucemias, del peso, de la afectación renal y del coste de cada una de ellas, a la hora de tomar una decisión sobre que fármaco elegir (Sección 8, pág S77, Tabla 8,1).
Sección 9 (pág S86). Enfermedad cardiovascular y manejo del riesgo CV (RCV). (ver post SMC 2017)
*En la hipertensión arterial (HTA) las recomendaciones giran alrededor del valor a partir del cual se define esta categoría nosológica, y siguiendo las recomendaciones del año pasado el umbral a partir del cual la presión arterial (PA) en el paciente con DM es considerado tributario de tratamiento farmacológico es de ≥ 140/90 mmHg (A), frente al que proponen otras sociedades como la American College of Cardiology o la American Heart Association (AHA/ACC ) que mantienen el ≥130/80 mmHg (1º nivel de HTA, incluso en la DM). Esto se basa en los resultados de los ensayos clínicos aleatorizados (ECA) como el ACCORD-BP (Action to Control Cardiovascular Risk in Diabetes- Blood Pressure), del ADVANCE BP (Action in Diabetes and Vascular Disease: Preterax and Diamicron Modified Release Controlled Evaluation Blood Pressure), del HOT (Hypertension Optimal Treatment) e incluso del SPRINT (Systolic Blood Pressure Intervention Trial ), aunque en éste no incluyoó pacientes con DM. En la pág S88, Tabla 9,1 se ilustran los estudios al respecto. En la pág S90, Figura 9,1, se ilustra un interesante algoritmo de tratamiento en el que se proponen añadir los antagonistas de los receptores mineralcorticoides en los pacientes con HTA resistente (no se consigue el control con tres fármacos incluido un diurético) (B).
Sin embargo, como el año pasado, se recomienda un control lo más estricto posible (ej, inferior a 130/80 o a 120/80 mmHg) en ciertos pacientes con DM2 con alto RCV (individualización según las comorbilidades) (C). Si la PA de inicio es ≥ 160/100 mmHg además de la modificación de los estilos de vida se puede iniciar el tratamiento con dos fármacos juntos en un mismo comprimido (A)
A su vez, los SMC junto con las sociedades AHA/ACC y otros grupos aconsejan nuevamente a todos los pacientes con DM2 e HTA controlar su PA en su propio domicilio con la intención de desenmascarar la hipertensión de bata blanca y mejorar la adherencia a la medicación (figura 9,1) (B).
* En cuanto al control lipídico, al margen de la modificación de los estilos de vida, focalizado en la pérdida de peso, reducción de las grasas saturadas, trans, e ingesta de colesterol; incrementando la ingesta de ácidos grasos poliinsaturados omega -3, fibra, ingesta de estanoles/esteroles e incrementar la actividad física se debe mejorar el perfil lipídico en los pacientes con DM (A)
Del mismo modo se debe optimizar el control glucémico si los niveles de triglicéridos están elevados (≥ 150 mg/dl [1,7 mmol/L]) y/o las lipoproteínas de alta densidad (HDL-c) bajas (inferior a 40 mg/dL [1,0 mmol/L] en varones y de 50 mg/dL [1,3 mmol/L] en mujeres) (C).
Ante cualquier paciente de cualquier edad con DM con antecedente de ECVA previa se debe añadir una estatina de alta intensidad a la modificación de los estilos de vida (A)
En cuanto al tratamiento lipídico se modifica la estratificación del riesgo basal según dos amplias categorías, aquellos con una ECVA previa documentada y aquellos que no, debido a que los estudios sugieren unos beneficios parecidos entre personas mayores y aquellas de mediana edad, distribuyendo las recomendaciones entre aquellos entre 40-75 años (A) y los mayores de 75 años sin ECVA previa (B) para la utilización de estatinas de moderada intensidad.
En este sentido, se ha actualizado la tabla 9,2 en la que se hacen las recomendaciones para la utilización de las estatinas o del tratamiento combinado en adultos con DM según una nueva estratificación del riesgo y grupos etarios.
Si existe una ECVA previa y el LDL-c es ≥ a 70 mg/dl utilizando una dosis máxima de estatinas se puede añadir otro fármaco hipolipemiante no estatínico como ezetimibe o un inhibidor del
Proprotein convertase subtilisin/kexin type 9 (PCSK9) tras la evaluación de la reducción del RCV, los efectos adversos de estos fármacos y las preferencias del paciente. El ezetimibe es preferible al ser más barato (A). Hay que recordar que las estatinas están contraindicadas en la gestación (B)
Otras combinaciones como estatinas más fibratos no han demostrado reducir el RCV arteriosclerótico, y generalmente no se recomiendan (A)
Se señalan las conclusiones de los ENICV (como se relata en la sección 8) con beneficios CV en pacientes con ECVA previa (en la tabla 9,4 se resumen todos los ENICV).
*La terapia antiagregante se mantiene como en años anteriores.
Se mantiene la aspirina (75–162mg/d) en prevención secundaria en pacientes con DM y ECVA previa (A). Si alergia a la aspirina, utilizar clopidogrel (75 mg/d) (B). Doble terapia antiagregantes (bajas dosis de aspirina junto con inhibidores del receptor plaquetario P2Y12 durante un año tras un síndrome coronario agudo (A), y más allá de este período (B). En prevención primaria se puede utilizar la aspirina (75–162 mg/d) en pacientes con DM1 o DM2 con un RCV aumentado, lo que incluye a la mayoría de pacientes (varones o mujeres) mayores de 50 años con al menos un factor de RCV adicional y que no tienen aumentado el riesgo de sangrado (C)
Sección 10. (pág S105) Complicaciones microvasculares y pie diabético. (ver post SMC 2017)
*En cuanto a la enfermedad renal crónica (ERC) se mantienen las recomendaciones anteriores aconsejando evaluar una vez al año la albuminuria urinaria (en forma de ratio albúmina/creatinina) y la tasa de filtrado glomerular estimado (FGe) en los pacientes con DM1, con una duración ≥ a 5 años, y en todos los pacientes con DM2 al inicio, y en aquellos que a su vez padezcan HTA (B). La optimización de la glucemia y de la PA reduce o atenúa el riesgo de ERC (A para ambas).
En esta sección ha añadido una nueva tabla (10,1) que combina la información de los estadios de la ERC y los cuidados precisos en cada estadio (se funden dos tablas de los SMC del 2017). La tabla 10,2 incluye las complicaciones de la ERC relacionada con las evaluaciones clínicas y analíticas.
Se añade una sección sobre la enfermedad renal aguda.
Como no podia ser de otra manera se abordan las conclusiones de los principales ENICV (como se relata en la sección 8º y 9º) con efectos renales en pacientes con ECVA previa sobre la progresión o retraso de la ERC.
*En cuanto a la retinopatía diabética (RD) se insiste en la recomendación de que la optimización glucémica y de la PA reduce o atenúa la progresión de la RD (A para ambas).
Tanto en los pacientes con DM1 o DM2 se debe hacer un examen completo inicial con dilatación por un oftalmólogo u optometrista dentro los 5 años del inicio del la DM1 y al diagnóstico en la DM2 (B para ambas). Señalan si la glucemia está bien controlada y no existe RD el examen oftalmológico puede ser anual o bineal (B).
En esta entrega, se ha añadido la recomendación de no inferioridad en la pérdida de visión en pacientes con RD proliferativa de los factores de inhibición del crecimiento vasculo-endotelial como el ranibizumab cuando se comparaba con el tratamiento tradicional habitual como la terapia de fotocoagulación mediante laser panretinal.
*En cuanto al pie diabético, en la neuropatía periférica se mantiene la evaluación de la misma al diagnóstico de la DM2 y a los 5 años de la DM1 y con un seguimiento anual (B).
La optimización glucémica previene o retrasa el desarrollo de la neuropatía en los pacientes con DM1 y atenúa la progresión en los pacientes con DM2 (B)
A su vez se insta a la evaluación de la enfermedad arterial periférica (EAP) al inicio (clínicamente, claudicación, pulsos..) y a la utilización del índice tobillo/brazo en aquellos pacientes con síntomas o signos de sospecha de EAP.
Se hace una referencia sobre la evidencia respecto al uso de la terapia con oxígeno hiperbárico en pacientes con DM2 y úlceras diabéticas en los pies.
Sección 11. (pág S119) Pacientes ancianos. (ver post SMC 2017)
En cuanto a los objetivos glucémicos de pacientes ancianos sanos con pocas enfermedades crónicas y una cognición y funcionalidad intacta el objetivo de la HbA1c sería de 7,5% [58 mmol/mol], al tiempo que si existen múltiples comorbilidades crónicas, alteración cognitiva o estado de dependencia los objetivos deben ser menos estrictos HbA1c 8,0–8,5% [64–69 mmol/mol]. (C)
A la individualización del tratamiento farmacológico en pacientes ancianos se le añaden tres nuevas recomendaciones con el fin de reducir la hipoglucemia (B), evitar el sobretratamiento (B) y simplificar los regímenes complejos (desintensificación) (B) siempre que sea posible mantener los objetivos glucémicos. Así existe una tabla (11,1) en la que se individualizan los objetivos en personas mayores, que será inferior a 7,5%, inferior a 8,0%, o inferior a 8,5% según el estatus funcional, comorbilidad y esperanza de vida.
Sección 12. (pág S126) Niños y adolescentes. (ver post SMC 2017)
La DM1 es la mayoritaria en la infancia y ésta, por lo general, debe ser tratada con regímenes insulínicos intensivos, sea por múltiples inyecciones o por infusión subcutánea continua de insulina (A). A su vez, en la utilización de ésta última hace necesario la monitorización continua de glucosa con el objetivo de conseguir un correcto control metabólico. La utilización de dispositivos automatizados de insulinoterapia mejora el control glucémico y reduce el riesgo de hipoglucemia en los adolescentes con DM1, por lo que debería ser una opción a considerar (B). Un objetivo de HbA1c inferior a 7,5% (58mmol/mol) sería el recomendable en estas edades (E).
En los niños o adolescentes con DM1 deberían determinarse los anticuerpos antiperoxidasa tiroidal y antiglobulina tras el diagnóstico (E); así mismo determinar los anticuerpos IgA (descartar el déficit), y los IgA transglutaminasa y antigliadina para descartar la enfermedad celíaca (B).
Sección 13. (pág S137) Manejo de la DM en el embarazo. (ver post SMC 2017)
Hay que recordar, enlazando con la sección 2, que debido el reemplazo acelerado de hematíes en la gestación, la HBA1c es ligeramente inferior en la mujer gestante normal que en aquella que no presenta una gestación, de modo que el objetivo HbA1c se encontraría entre 6–6,5% (42–48mmol/mol), siendo 6% (42 mmol/mol) el óptimo si es alcanzable sin riesgo de hipoglucemia.
En caso de riesgo de hipoglucemia se puede ser más laxo llegando al 7% (53 mmol/mol) (B)
Se añade la recomendación de recalcar que la insulina sigue siendo el fármaco preferido para el tratamiento de la DM1 y la DM2 en la gestación.
Otra recomendación que se añade, según las nuevas evidencias, es la de prescribir tanto en las mujeres con DM1 como con DM2 pequeñas dosis de aspirina al final del primer trimestre con el objetivo de reducir el riesgo de preeclampsia.
MEDICINA BASADA EN EVIDENCIAS: Un equipo de investigación del Departamento de Química de la Facultad de Ciencias de la Universidad de Hong Kong (HKU), en colaboración con el Dr. Shuofeng YUAN, profesor asistente del Departamento de Microbiología de la Facultad de Medicina de Li Ka Shing, descubrió que el subcitrato de bismuto coloidal (CBS) fármaco usado habitualmente para el tratamiento de la infección por Helicobacter pylori administrado por vía oralmente junto con N-acetil cisteína (NAC) fármaco mucolitico podría ser una terapia anticoronavirus de amplio espectro.
La administración oral del cóctel suprime el ciclo de replicación del virus, reduce la carga viral en el pulmón y mejora la neumonía inducida por el virus en un modelo de infección por hámster. El bismuto suprimió la replicación del virus de un panel de coronavirus clínicamente relevantes, incluido el coronavirus relacionado con el síndrome respiratorio de Oriente Medio (MERS-CoV), el coronavirus humano 229E (hCoV-229E) y el coronavirus 2 del síndrome respiratorio agudo severo (SARS-CoV-2) y su variante alfa (B.1.1 Los hallazgos proporcionaron un nuevo enfoque terapéutico para las infecciones virales. HKU scientists reveal orally administrated bismuth drug together with N-acetyl cysteine as a potential broad-spectrum anti-coronavirus cocktail therapy (University of Hong Kong).
Excerpt: A research team led by Professor Hongzhe SUN, Norman & Cecilia Yip Professor in Bioinorganic Chemistry from the Department of Chemistry, Faculty of Science, the University of Hong Kong (HKU), in collaboration with Dr Shuofeng YUAN, Assistant Professor from the Department of Microbiology, Li Ka Shing Faculty of Medicine, discovered that orally administrated bismuth drug colloidal bismuth subcitrate (CBS) together with N-acetyl cysteine (NAC) could be a broad-spectrum anti-coronavirus cocktail therapy.
#Note: Oral administration of the cocktail #suppresses the #replication #cycle of the #virus, #reduces #viral #loads in the #lung and #ameliorates virus-induced #pneumonia in a hamster infection model.
Not only could NAC stabilize bismuth-containing metallodrugs at stomach-like conditions but also enhance the uptake of bismuth drugs in tissues (e.g. lung) and antiviral potency through oral administration. #Bismuth subsequently suppressed virus replication of a panel of clinically relevant coronaviruses, including Middle East respiratory syndrome-related coronavirus (#MERSCoV), Human coronavirus 229E (#hCoV229E) and Severe acute respiratory syndrome coronavirus 2 (#SARSCoV2) and its alpha variant (#B117) by #inactivating multiple essential #viral #enzymes.
The findings provided insights into the development of inorganic pharmaceutics and a new therapeutic approach for viral infections. The ground-breaking findings have been published in a leading chemical journal, Chemical Science and a related #patent has been #filed in the #US. https://www.hku.hk/press/news_detail_23953.html
American Diabetes Association.Standards of Medical Care in Diabetes—2018. January 2018 Volume 41, Supplement 1
http://care.diabetesjournals.org/content/diacare/suppl/2017/12/08/41.Supplement_1.DC1/DC_41_S1_Combined.pdf
http://www.redgdps.org/ada-2018-nuevo-posicionamiento-en-diabetes-ya-publicado/
Post by
Mas PDF de Pediatría
http://emssolutionsint.blogspot.com/2018/07/pediatria.html
Emergency Educational Training Institute
https://www.eeti.training/
http://emssolutionsint.blogspot.com/2018/07/pediatria.html
Manual de Atencion NEONATAL 2ª Edicion. 2017
Transporte interhospitalario de pacientes críticos pediátricos y neonatales.
MANUAL DE ESTABILIZACIÓN Y TRANSPORTE DE NIÑOS Y NEONATOS CRÍTICOS By Dr. Kay Boris Brandstrup
Guia traslado neonatal pdf
Dr Ramon REYES, MD,
Por favor compartir nuestras REDES SOCIALES @DrRamonReyesMD, así podremos llegar a mas personas y estos se beneficiarán de la disponibilidad de estos documentos, pdf, e-book, gratuitos y legales..
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina #DrRamonReyesMD
Facebook
https://www.facebook.com/DrRamonReyesMD
Instagram
https://www.instagram.com/drramonreyesmd/
Pinterest
https://www.pinterest.es/DrRamonReyesMD/
LinkedIn
https://www.linkedin.com/in/drramonreyes/
Twitter
https://twitter.com/eeiispain
Blog
http://emssolutionsint.blogspot.com/2016/12/dr-ramon-reyes-diaz-md-emt-t-dmo.html
TELEGRAM
Group https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
Por favor compartir nuestras REDES SOCIALES @DrRamonReyesMD, así podremos llegar a mas personas y estos se beneficiarán de la disponibilidad de estos documentos, pdf, e-book, gratuitos y legales..
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina #DrRamonReyesMD
https://www.facebook.com/DrRamonReyesMD
https://www.instagram.com/drramonreyesmd/
https://www.pinterest.es/DrRamonReyesMD/
https://www.linkedin.com/in/drramonreyes/
https://twitter.com/eeiispain
Blog
http://emssolutionsint.blogspot.com/2016/12/dr-ramon-reyes-diaz-md-emt-t-dmo.html
TELEGRAM
Group https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
New EETI Tactical Division Logo
Emergency Educational Training Institute
https://www.eeti.training/
GEOLOCALIZACION Desfibriladores
Republica Dominicana
TELEGRAM Sociedad Iberoamericana de Emergencias https://t.me/joinchat/GRsTvEHYjNLP8yc6gPXQ9Q
AVISO IMPORTANTE A NUESTROS USUARIOS
Este Blog va dirigido a profesionales de la salud y publico en general EMS Solutions International garantiza, en la medida en que puede hacerlo, que los contenidos recomendados y comentados en el portal, lo son por profesionales de la salud. Del mismo modo, los comentarios y valoraciones que cada elemento de información recibe por el resto de usuarios registrados –profesionales y no profesionales-, garantiza la idoneidad y pertinencia de cada contenido.
Es pues, la propia comunidad de usuarios quien certifica la fiabilidad de cada uno de los elementos de información, a través de una tarea continua de refinamiento y valoración por parte de los usuarios.
Si usted encuentra información que considera errónea, le invitamos a hacer efectivo su registro para poder avisar al resto de usuarios y contribuir a la mejora de dicha información.
El objetivo del proyecto es proporcionar información sanitaria de calidad a los individuos, de forma que dicha educación repercuta positivamente en su estado de salud y el de su entorno. De ningún modo los contenidos recomendados en EMS Solutions International están destinados a reemplazar una consulta reglada con un profesional de la salud.